- Сыпь на коже от медицинских препаратов: что это и как с ней бороться?
- Содержание статьи
- Лекарственная сыпь: причины возникновения
- Симптомы лекарственной сыпи
- Наружные лекарственные препараты, вызывающие сыпь
- Лекарственная сыпь у детей
- Диагностика
- Лекарственная сыпь: лечение у детей и взрослых
- Лечение лекарственной крапивницы народными способами
- Что делать для профилактики возникновения лекарственной крапивницы?
- Продукция Ла-Кри и ее помощь при борьбе с сыпью
- Клинические исследования
- Лекарственная токсикодермия
- Этиология лекарственной токсикодермии
- Клиника лекарственной токсикодермии
- Наши врачи
- Диагностика и лечение лекарственной токсикодермии в ЦЭЛТ
Сыпь на коже от медицинских препаратов: что это и как с ней бороться?
Последнее обновление: 21.02.2021
Содержание статьи
Иногда после приема тех или иных медикаментов на коже могут появиться высыпания, сопровождающиеся зудом и жжением. В таких случаях речь обычно идет о лекарственной сыпи (крапивнице), аллергической реакции на лекарства или индивидуальной непереносимости определенных препаратов. Из-за чего это происходит и как бороться с данным состоянием? Ответы на эти вопросы приведены ниже.
Лекарственная сыпь: причины возникновения
Появление на кожных покровах красных пятнышек, возникающих после приема определенного медикамента, может иметь следующие причины:
- Аллергическая реакция. По статистике, около 10% населения Земли страдает от аллергической реакции на определенные группы лекарств. После первичного приема препарата возникает сенсибилизация, после вторичного – развиваются симптомы крапивницы.
- Непереносимость препарата или его отдельных составляющих. Подобная реакция развивается у лиц с повышенной иммунологической реактивностью. Например, непереносимость аспирина достаточно часто встречается среди больных астмой.
- Побочные эффекты. Прием некоторых медицинских препаратов может привести к появлению побочных реакций, среди которых – различные кожные высыпания. Обычно о возможности подобных осложнений производитель указывает в аннотации к препарату.
Также среди предпосылок к возникновению лекарственной крапивницы стоит выделить следующее:
- Лечение с использованием иммуностимуляторов.
- Комплексная терапия, включающая в себя одновременный прием нескольких медикаментов, и их несовместимость между собой.
- Наличие у пациента эндокринных заболеваний.
- Болезни, характеризующиеся иммунной гиперактивностью – например, астма.
- Наследственная предрасположенность.
- Изменение кожной микрофлоры, обусловленное приемом антибиотиков.
- Перекрестные реакции. Например, если у человека ранее была диагностирована аллергия на плесневые грибы, велика вероятность появления аналогичной реакции на пенициллин и некоторые другие антибиотики.
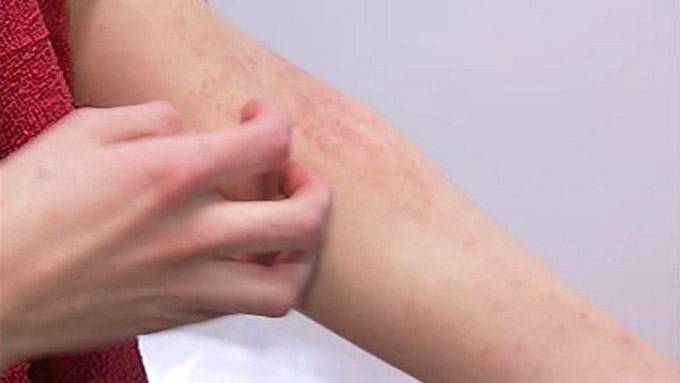
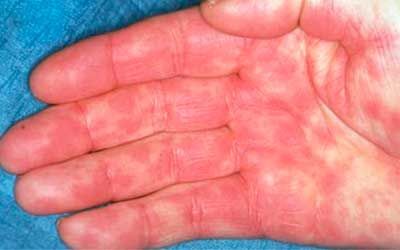
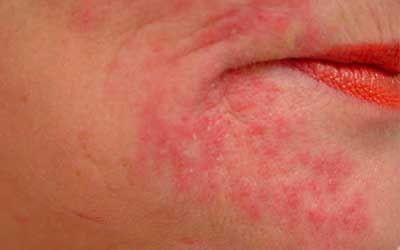
Симптомы лекарственной сыпи
Время появления первых признаков лекарственной крапивницы может быть разным: обычно оно варьируется от нескольких минут до нескольких дней. Среди ее проявлений стоит выделить следующее:
- Появление на коже мелких бледно-розовых, красных или багровых волдырей – бесполостных пятнышек овальной или неправильной формы, немного возвышающихся над здоровыми участками кожи. Постепенно отдельные элементы сыпи сливаются в крупные пятна. Их локализация может быть различной.
- Помимо волдырей, на коже могут появляться небольшие узелки диаметром около 5 мм, имеющие гнойное содержимое с примесью крови.
- Высыпания сопровождаются выраженным зудом, покалыванием, жжением и раздражением кожи.
- Возможно местное повышение температуры.
- Могут присутствовать такие симптомы, как слезоточивость, заложенность носа, головная боль, бронхоспазм, отечность слизистых и пр.
Наружные лекарственные препараты, вызывающие сыпь
Среди кремов, мазей, гелей и эмульсий, способных вызывать появление сыпи, можно выделить средства на основе скипидара, пчелиного яда, синтомицина, йода, брома. Их назначение пациентам, у которых есть склонность к возникновению аллергических реакций, крайне нежелательно.
Лекарственная сыпь у детей
Согласно статистике, у детей лекарственная крапивница возникает реже, чем во взрослом возрасте. Причина этого кроется в особенностях функционирования детской иммунной системы. Однако это вовсе не значит, что детям не грозит появление высыпаний. Риск их возникновения увеличивается в случаях эндокринных нарушений, а также при условии наличия аналогичной реакции на медицинские препараты у близких родственников.
Диагностика
Если вы обнаружили, что после приема того или иного медикамента у вас на теле появились высыпания странного вида, временно прекратите принимать лекарство и обратитесь к врачу. После сбора анамнеза и визуального осмотра, доктор сделает выводы о возможной причине возникновения крапивницы. В некоторых случаях может потребоваться проведение специальных диагностических тестов, позволяющих выявить чувствительность иммунной системы по отношению к целому ряду медицинских препаратов.
Для постановки точного диагноза важно проведение дифференциальной диагностики, так как вызванные лекарствами высыпания могут иметь те же симптомы, что и некоторые инфекционные и дерматологические заболевания.
Лекарственная сыпь: лечение у детей и взрослых
Первое, что нужно сделать после появления крапивницы – отказаться от препарата, который ее вызвал. Если терапия включает в себя прием сразу нескольких медицинских средств (как для внутреннего, так и для наружного применения), желательно временно прекратить лечение как таковое. После того, как будет выявлен «виновник» высыпаний, врач подберет пациенту более безопасный аналог лекарства, который будет отличаться по составу.
Лечение крапивницы, вызванной медицинскими препаратами, обычно включает в себя прием антигистаминных средств. Они необходимы для уменьшения интенсивности кожного зуда и жжения.
В некоторых случаях может возникнуть необходимость в использовании местных гормональных средств. Однако нужно помнить, подобные мази и кремы характеризуются достаточно агрессивным действием, поэтому они не должны применяться без необходимости. В особенности это касается лечения лекарственной сыпи у грудничка и ребенка постарше.
Важная роль в терапии сыпи отводится приему энтеросорбентов, которые абсорбируют вредные вещества и выводят их из организма.
Во время лечения необходимо соблюдать диету и пить достаточное количество жидкости. Желательно исключить из рациона острые, жареные, копченые и соленые блюда, простые углеводы, сладости.
Лечение лекарственной крапивницы народными способами
Методы народной медицины могут выступать в качестве дополнительной меры при лечении лекарственной сыпи. Однако нужно помнить о том, что использование исключительно «бабушкиных» рецептов неприемлемо, так как оно может еще больше усугубить ситуацию. Перед применением методов народной медицины проконсультируйтесь с доктором.
Какие же варианты лечения лекарственной крапивницы предлагает народная медицина?
- Если крапивница, появившаяся после приема медицинских препаратов, сопровождается сильным зудом, уменьшить его можно с помощью кашицы из тертого сырого картофеля. Картофельный клубень следует вымыть и натереть на терке. Полученную кашицу прикладывают к местам высыпаний на 10-15 минут, после чего аккуратно удаляют. Остатки картофельного сока вытирать не нужно.
- Снять раздражение и зуд, вызванные медицинской крапивницей, помогают ванны с настоем трав. Для их приготовления 1 столовую ложку сухой травы (ромашки, череды, календулы или мяты) заливают 0,5 л кипятка и дают настояться в течение получаса. Полученный настой добавляют в ванну с теплой водой.
- В борьбе с кожным зудом, вызванным медицинской крапивницей, хорошо помогает настойка прополиса. Рекомендуется протирать пораженные участки кожи ватным диском, смоченным в 10%-ной настойке.
- Можно сделать примочки из отвара крапивы. 1 ст. л. сухой травы заливают стаканом воды, доводят до кипения и снимают с огня. Полученный отвар остужают до комнатной температуры, смачивают им чистый бинт и прикладывают его к местам высыпаний.
Что делать для профилактики возникновения лекарственной крапивницы?
Чтобы защититься от возникновения высыпания после приема лекарств, важно повышать защитные силы организма и не принимать медикаменты бесконтрольно. Среди профилактических мер можно выделить следующее:
- Нельзя самостоятельно назначать себе прием тех или иных медикаментов (в особенности – антибиотиков).
- Принимать назначенные препараты нужно строго по рекомендованной врачом схеме.
- Если в прошлом вы уже сталкивались с проблемой появления сыпи после приема медицинских препаратов, обязательно сообщайте об этом лечащему врачу.
- В осенне-зимний период желательно всячески повышать защитные силы организма, так как именно несовершенство иммунной системы может привести к развитию сыпи. Для этого рекомендуется принимать поливитаминные комплексы, есть свежие овощи и фрукты, пить натуральные соки, правильно питаться и соблюдать питьевой режим, заниматься спортом и проводить время на свежем воздухе.
Продукция Ла-Кри и ее помощь при борьбе с сыпью
Помимо назначенных врачом препаратов для лечения лекарственной сыпи, вы можете воспользоваться Кремом Ла-Кри для чувствительной кожи . Его использование способствует уменьшению интенсивности высыпаний, покраснений и кожного зуда. Благодаря тому, что в составе средства содержатся такие активные компоненты, как экстракты череды, солодки, фиалки и грецкого ореха, а также пантенол и бисаболол, крем оказывает выраженный противовоспалительный, регенерирующий, противозудный эффект. Так как Крем Ла-Кри для чувствительной кожи не содержит в составе гормонов, его можно использовать в течение длительного времени.
Клинические исследования
Эффективность, безопасность и переносимость продукции «Ла-Кри» клинически доказана. Средства рекомендованы союзом педиатров России. В ходе клинических исследований специалистам удалось зафиксировать отличные результаты.
Доказано, что крем под подгузник Ла-Кри:
- создает защитный барьер на коже;
- снимает покраснение и раздражение;
- обеспечивает бережный уход за кожей.
- Молочкова Юлия Владимировна, Дерматология. Краткий справочник, ГЭОТАР-Медиа, 2017.
- Бауманн Лесли, Косметическая дерматология. Принципы и практика, МЕДпресс-информ, 2016.
- Ратнер Десири, Аврам М. Р., Аврам М. М., Процедуры в дерматологии. Клиническая косметология, ГЭОТАР-Медиа, 2019.
Источник
Лекарственная токсикодермия
Лекарственная токсикодермия — разновидность токсикодермии. Представляет собой воспалительные процессы кожных покровов токсико-аллергического характера, проявленного различными видами сыпи. Она развивается под воздействием аллергена, попадающего в кожу через кровь, и нередко сопровождается поражением слизистых. Самыми сложными формами токсикодермии являются синдромы Стивенса-Джонсона и Лайелла. Они характеризуются острым буллёзным поражением кожного покрова и слизистых оболочек.
Пройти диагностику и курс лечения медикаментозной токсикодермии в Москве приглашает отделение дерматовенерологии ЦЭЛТ. Мы предоставляем платные медицинские услуги на столичном рынке уже более 25-ти лет и располагаем всем необходимым для точной диагностики и лечения в соответствии с современными международными стандартами.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Этиология лекарственной токсикодермии
Большая часть случаев медикаментозной токсикодермии развивается в соответствии с механизмом аллергической реакции после приобретённой или вследствие врождённой чувствительности организма к определённому веществу. Отличительная особенность заболевания заключается в отсутствии контакта последнего с кожным покровом больного. Он проникает в организм через инъекции или перорально и всасывается в кровь, достигая кожи по кровеносным сосудам, обуславливая воздействие изнутри.
Из названия становится ясно, что лекарственная токсикодермия развивается как следствие приёма фармакологических препаратов. Она является наиболее распространённым видом заболевания и может быть вызвана следующими средствами:
- Сульфаниламиды;
- Сыворотки;
- Обезболивающие;
- Антибиотики;
- Витамины группы «B»;
- НПВС;
- Барбитураты;
- Вакцины;
- Гормоны.
Клиника лекарственной токсикодермии
Симптоматика данного вида токсикодермии может быть проявлена по-разному. Кожные высыпания могут иметь вид папул, везикул, эритем, волдырей. Помимо этого, может присутствовать поражение слизистой оболочки рта, гениталий, уретры, прямой кишки. Высыпания на них достаточно болезненны, сопровождаются ощущением жжения и зуда.
Отличительная особенность лекарственной токсикодермии заключается в том, что на одно и то же вещество, спровоцировавшее проблему, у разных пациентов может быть разная реакция. Что касается общей клинической картины, то она следующая:
- ощущение недомогания;
- подъём температуры тела;
- боли в одном или нескольких суставах;
- раздражительность и сбои в работе нервной системы;
- нарушения сна.
Исходя из распространённости симптомов, специалисты выделяют две формы токсикодермии:
| Фиксированная токсикодермия | Распространённая токсикодермия |
|---|---|
| На кожном покрове появляется несколько эритем диаметром до 2-ух до 3-ёх см. Со временем они становятся коричневыми, а в их центре появляется пузырь. Если препарат больше не поступает в организм, эритемы проходят в течение десяти дней. При его повторном проникновении сыпь появляется в тех же областях, а также поражает новые. | Появляются множественные высыпания по всем телу, повышается температура, появляется рвота. Нередко могут быть поражены слизистые оболочки и даже внутренние органы, из-за чего развиваются следующие заболевания:
|
Наши врачи
Диагностика и лечение лекарственной токсикодермии в ЦЭЛТ
Для того, чтобы точно поставить диагноз, наши дерматовенерологи проводят сбор анамнеза. Помимо этого, они проводят пробы вне организма, не способные привести к развитию тяжёлой формы. Чтобы исключить инфекционную этиологию, проводится бакпосев. Другие виды диагностических исследований предусматривают:
- лабораторные анализы урины и крови;
- ультразвуковое сканирование брюшной полости;
- компьютерную томографию почек.
Инструментальные методики диагностирования применяют в случае, если имеются подозрения на поражение внутренних органов. Разработка тактики лечения происходит на основании полученных сведений и индивидуальных показателях пациента. Важную роль в ней играет исключение риска дальнейшего воздействия фармакологического препарата, вызвавшего токсикодермию. Это значит, что пациент должен остановить его приём и избегать его в будущем.
Лечение тяжёлых форм токсикодермии предусматривает задействование современных лечебных методик, основанных на обработке крови, приводящейся вне организма пациента. Их называют эфферентной терапией, а их цель — устранить из крови продукты, вызвавшие патологическую реакцию. В зависимости от ситуации это может быть фильтрация плазмы, плазмофорез или гемосорбция. Такие методики применяются исключительно в условиях стационара и требуют дополнительного поддержания работы печени и почек.
Что касается местного лечения токсикодермии, то оно позволяет избавится от сыпи и её проявлений. Для этого применяются специальные мази, дезинфицирующие и вяжущие препараты, подбор которых осуществляется в индивидуальном порядке.
В отделении дерматологии ЦЭЛТ ведут приём врачи высшей категории и кандидаты наук с опытом практической работы от 20-ти лет. Вы можете записаться к ним на приём онлайн через наш сайт или связавшись с нашими операторами: +7 (495) 788 33 88.
Источник