Лекарственная помощь при кардиогенном шоке
1. Истинный кардиогенный шок:
• адекватное обезболивание;
• симпатомиметики;
• фибринолитические препараты и гепарин;
• низкомолекулярные декстраны (реополиглюкин);
• нормализация КЩС;
• вспомогательное кровообращение (контрпульсация).
2. Рефлекторный шок:
• адекватное обезболивание;
• прессорные препараты;
• коррекция ОЦК.
3. Аритмический шок:
• адекватное обезболивание;
• электроимпульсная терапия;
• электростимуляция сердца;
• антиаритмические препараты.
4. Ареактивный шок:
• адекватное обезболивание;
• симптоматическая терапия.
Так как терапия различных видов кардиогенного шока не является принципиально отличной от лечения осложнений ОИМ, а лишь его дополняет, остановимся на некоторых отдельных вопросах.
Истинный кардиогенный шок
Основная сложность лечения истинного кардиогенного шока заключена в патогенезе — 40% и более миокарда левого желудочка погибло. Как оставшиеся живые 60% заставить работать в режиме двойной нагрузки, при условии, что гипоксия, неизбежный спутник любого шокового состояния, сама по себе является мощным стимулятором работы сердца? Вопрос сложный и на сегодняшний день до конца не решенный. Логично начинать лечение с сердечных гликозидов, но в эксперименте и в клинике доказано, что их эффективность при данной патологии минимальна. Гормоны. Их минимальный и довольно кратковременный клинический эффект можно уловить только при использовании субмаксимальных доз на уровне 2000 —3000 мг преднизолона или его аналогов. Чем реально можно помочь больному пережить острейшую фазу истинного кардиогенного шока?
Единственной группой препаратов, обладающих определенным положительным эффектом при данной патологии, являются симпатомиметики. Препараты данной группы оказывают специфическое воздействие на сердечно-сосудистую систему: повышают тонус кровеносных сосудов в системе микроциркуляции (это создает дополнительное сопротивление работе сердца!) и стимулируют бета-рецепторы сердца, вызывая развитие положительного инотроп-ного и хронотропного эффектов. Главная задача врача при использовании препаратов данной группы — подобрать такую дозу и такой препарат, чтобы положительное воздействие на сердце перекрывало отрицательное действие на систему микроциркуляции.
Препаратом выбора при лечении истинного кардиогенного шока является допмин (дофамин, допамин). Он представляет собой симпатомиметический амин, который, очевидно, в организме является предшественником норадреналина. Допмин в малых дозах стимулирует сердечные бета-рецепторы, вызывая заметный инотроп-ный эффект с возрастанием УО, но без увеличения ЧСС. Потребность миокарда в кислороде на фоне использования малых доз допмина возрастает, но в то же время и полностью компенсируется за счет увеличения коронарного кровотока. Воздействие допмина на кровеносные сосуды полностью отличается от действия других сим-патомиметиков. В малых дозах он расширяет кровеносные сосуды почек (профилактика преренальной формы ОПН) и кишечника, в то же время, тонус других кровеносных сосудов, таких, как вены кожи и мышц, остается неизменным. Общая резистентность периферического кровообращения несколько понижается, но тахикардия не развивается, так как увеличенный объем сердца компенсирует понижение резистентности.
Допамин выпускается в ампулах по 5 мл, содержащих в 1 мл 40 мг активного вещества. Вводят допмин в/в, капельно, обычно в дозе от 2 до 10 мкг/кг/мин, предварительно содержимое ампулы (200 мг) разводят в 400 мл реополиглюкина или 400 мл 5—10% р-ра глюкозы или 400 мл изотонического р-ра натрия хлорида (допмин нельзя смешивать со щелочными растворами). Такое разведение создает концентрацию допмина 500 мкг/ 1 мл или 25 мкг/1 капля. Зная это, нетрудно расчитать необходимую скорость введения препарата в кап./мин.
Примечание. 1 мл раствора содержит 20 капель. При скорости вливания 2—4 мкг/(кг • мин.) дофамин оказывает положительное действие на бета1-адренорецепторы, стимулируя сократительную способность миокарда и дофаминовые рецепторы в почках, что увеличивет почечный кровоток (В. В. Руксин, 1994).
При скорости инфузии 4—10 мкг\кг*мин. проявляется стимулирующее действие препарата на бета2-адренорецепторы, что приводит к расширению периферических артерий (снижению постнагрузки) и дальнейшему нарастанию сердечного выброса. При данной дозировке происходит заметное увеличение МОС, без какого-либо увеличения АД и ЧСС и нормализации почечного кровотока.
При скорости введения свыше 20 мкг\кг*мин. превалируют альфа-стимулирующие эффекты, нарастает ЧСС и постнагрузка, а сердечный выброс снижается.
Подбор необходимого количества препарата осуществляется индивидуально. Инфузии производят непрерывно в течение от нескольких часов до 3—4 суток. Среднесуточная доза обычно 400 мг (у больного массой 70 кг).
Источник
Кардиогенный шок; лечение шока
Клиническая картина шока отличается в зависимости от тяжести воздействия внешних раздражителей.
Кардиогенный шок
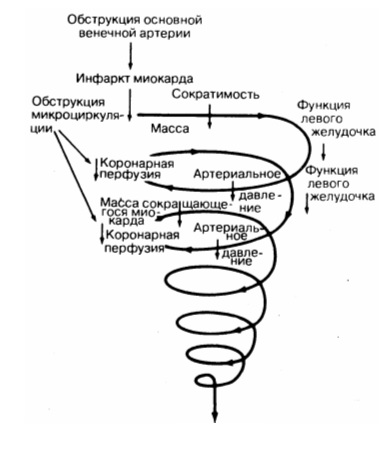
Это острая сердечная недостаточность. Его особенностью является первичное повреждение гемодинамического «мотора» организма — сердца. Чаще шок вызывает инфаркт миокарда. Вследствие некроза миокарда или нарушения сердечного ритма резко снижается его насосная функция; возникает синдром малого сердечного выброса. Характерными гемодинамическими проявлениями этого состояния является высокий центральное венозное давление, низкое артериальное давление и компенсаторный спазм периферических сосудов.
Инфаркт миокарда — острое заболевание, обусловленное возникновением в сердечной мышце ишемического некроза. Чаще всего причиной инфаркта миокарда является атеросклероз коронарных артерий. На пораженной атеросклерозом стенке артерии могут образоваться тромбы, которые перекрывают просвет сосуда и нарушают кровоснабжение мышцы. Иногда инфаркт миокарда может возникнуть вследствие спазма коронарных сосудов (например, при психической травме). Причиной может быть и септический эндокардит, который приводит к закрытию просвета коронарных сосудов тромботическими массами.
В зависимости от размеров некроза различают мелко или обширный инфаркт миокарда. По его распространению:
- субэндокардиальный,
- субэпикардиальный,
- интрамуральный (в просвете мышцы),
- трансмуральный (поражается вся толща миокарда).
При инфаркте миокарда больной испытывает невыносимую боль за грудиной, которая может отдавать в левую лопатку, плечо, надплечье или другие участки тела. Больной «застывает» на месте: малейшее движение усиливает боль. Кожа становится бледной, холодной. Лица с синюшным оттенком, покрыто потом. По мере снижения артериального давления сознание подавляется. Пульс нитевидный, слабого наполнения и напряжения, частый, иногда аритмичный. Рост ЦВД сопровождается застоем крови в системе малого круга кровообращения, иногда отеком легких. При этом дыхание становится шумным, клекитливим, изо рта выделяется пенистая мокрота розового цвета. Диурез снижается.
Различают следующие формы кардиогенного шока (по Е.И.Чазову):
1. Рефлекторный шок. Клиническими проявлениями его являются боль со снижением сосудистого тонуса и артериального давления. Этот шок относительно легко поддается лечению.
2. Истинный шок (описан выше).
3. Аритмогенный шок. На первый план выступают нарушения ритма сердца, что, в свою очередь, ухудшает коронарный кровоток и способствует распространению зоны некроза.
4. Ареактивного шок — тяжелая форма течения кардиогенного шока. Он проявляется выраженной гипотензией, не поддающейся консервативной терапии.
Неотложные мероприятия при кардиогенном шоке
- Разместить больного в постели в полусидячем положении.
- Освободить грудную клетку от сжатия ее одеждой (расстегнуть воротник), обеспечить доступ свежего воздуха.
- Пропальпировать пульс, измерить артериальное давление, оценить состояние сознания.
- При наличии шумного дыхания, выделении пенистого мокроты — уменьшить приток крови к сердцу, наложив на нижние и верхние конечности венозные жгуты.
- Дать больному под язык нитроглицерин.
- В составе врачебной бригады медицинская сестра обеспечивает оксигенотерапию больному. Кислород в объеме 5-7 л в минуту необходимо пропускать через раствор этилового спирта или антифомсилан (имеет пеногасительные свойства).
- По показаниям (выраженный болевой синдром) больному проводят закисно-кислородный масочный наркоз (закись азота в отношении кислорода = 1: 1).
- Для борьбы с болью применяют наркотические анальгетики (морфина гидрохлорид по 1 мл 1% раствора), нейролептаналгезию (2 мл 0,005% раствора фентанила и 1-2 мл 2,5% раствора дроперидола в / м), ненаркотические анальгетики (2 мл 50% раствора анальгина).
- Уменьшение венозной гипертензии достигают применением диуретиков (фуросемида по 20-40 мг внутривенно), венозных вазодилататоров (нитроглицерина, нитропруссида натрия по 100 мг, разведя их в 200 мл 0,9% раствора натрия хлорида вводить со скоростью 5-10 капель в минуту под контролем АД).
Специализированная медицинская помощь
Медикаментозная коррекция сердечного выброса определяется уровнем артериального давления:
а) при АО систолическом 100 мм рт.ст. — добутамин (2-20 мкг / кг в мин.),
г) повышение АД диастолического более 100 мм рт.ст. является показанием к применению периферических вазодилататоров (нитроглицерина, нитропруссида натрия).
- В некоторых случаях эффективным средством борьбы с отеком легких является интубация трахеи и проведение больному искусственной вентиляции легких с положительным давлением в конце выдоха.
- Нарушения ритма сердца лечат, применяя антиаритмические средства. При брадикардии назначают р-ны атропина сульфата, дофамина, адреналина, изадрину, используют кардиоверсию. Тахикадия более 130 уд. / мин. требует топической диагностики с помощью ЭКГ. При фибрилляции и мерцания предсердий применяют сердечные гликозиды, бета-адреноблокаторы, антикоагулянты. При пароксизмальных суправентрикулярных тахикардиях — вагусные пробы и аденозин.
Желудочковые тахикардии лечат повторным введением лидокаина (по 1-1,5 мг / кг через каждые 5-10 мин.). При отсутствии эффекта используют новокаинамид (20-30 мг / мин), орнид (5-10 мг / кг), кардиоверсию.
Экзотоксический шок возникает при острых экзогенных отравлениях. Он относится к категории смешанных шоков.
Диагностика и лечение шока (разных видов)
Катетеризация периферической вены
Показания. Проведение инфузионно-трансфузионной терапии.
- игла-катетер для внутривенных вливаний,
- одноразовая система, заполненная изотоническим раствором натрия хлорида,
- венозный жгут,
- вата со спиртом,
- стерильные медицинские перчатки.
Методика проведения. Чрескожную пункцию вены и ее катетеризацию оптимально проводить в нижней трети предплечья, (в локтевой вене сложнее зафиксировать иглу, чаще случается прокол ней стенки вены при самопроизвольных движениях больного. Кроме того, локтевую вену целесообразно приберечь для последующих инъекций — при необходимости).
Манипуляцию проводят, надев стерильные перчатки. В средней трети предплечья накладывают венозный жгут. Дистальнее жгута, к анатомической табакерки четко контурируется главная вена. Ее фиксируют пальцами левой руки, протирают кожу антисептиком (ваткой, смоченной 70% раствором спирта). Иглой с насаженным на ней катетером прокалывают кожу рядом с веной, затем осторожно — стенку вены. При появлении в просвете иглы крови продвигают катетер по ходу вены, придерживая в это время иглу; в дальнейшем ее извлекают. Снимают жгут, к канюли катетера подсоединяют одноразовую систему, заполненную стерильным изотоническим раствором натрия хлорида. Катетер фиксируют к коже лейкопластырем.
При правильном положении раствор поступает в вены струйно или частыми каплями. Нарастание припухлости по ходу катетера свидетельствует о нарушении целости стенки вены (проникновение катетера вне просвета сосуда). В этом случае необходимо вынуть катетер, на место припухлости наложить сжимающую повязку, повторить катетеризацию другой вены.
Катетеризация подключичной вены (по Сельдингеру)
Показания: необходимость проведения массивной инфузионно-трансфузионной терапии, введение препаратов для парентерального питания и концентрированных жидкостей, введение электродов для кардиостимуляции, измерения ЦВД и сердечного выброса.
- венозный катетер с проводником,
- игла для пункции подключичной вены длиной 8-10 см со срезом под углом 45 °, диаметр которой соответствует диаметру катетера,
- одноразовая система для инфузионной терапии,
- 400 мл изотонического раствора натрия хлорида,
- шприц емкостью 20 мл,
- раствор новокаина,
- шовные материал, иглодержатель,
- хирургическая игла,
- растворы антисептиков,
- стерильная пеленка,
- салфетки,
- тугой валик длиной 40-60 и высотой 10-15 см.
Методика проведения. Больной лежит на спине. Положение тела горизонтальное. Между лопатками вдоль позвоночника Иому подкладывают валик. Рука со стороны пункции приведена к туловищу. Председатель максимально отведена в противоположную сторону. Проводят обработку операционного поля растворами Люголя и этанола. Обкладывают его стерильными пеленками. Катетеризацию осуществляют в асептических условиях, используя резиновые перчатки.
Выбирают место пункции: на 1-1,5 см ниже ключицы, на грани внутренней и средней ее трети. Проводят инфильтративную анестезию тканей: присоединив к шприцу с раствором новокаина иглу для катетеризации, прокалывают ею кожу. Иглу продвигают под ключицей, над первым ребром, в направлении грудино-ключичного сочленения. По ходу иглы впрыскивают раствор новокаина. На глубине 3-6 см ощущается сопротивление фасции, после чего игла вроде «проваливается». Оттягивают поршень шприца. Появление крови свидетельствует о попадании иглы в просвет вены.
Аккуратно отсоединяют шприц, закрывая канюлю иглы пальцем. В просвет ее на половину длины вводят проводник (гибкий мандрен). Иглу извлекают, на мандрен насаждают катетер и ввинчивающими движениями заводят его сквозь мягкие ткани в вену. Мандрен извлекают, шприцем проверяют наличие обратного тока крови из катетера. Подключают систему для инфузионной терапии. Катетер фиксируют, пришивая его к коже. Измеряют длину свободного конца катетера для контроля за его положением в вене и накладывают асептическую повязку.
Измерение центрального венозного давления
Показания: контроль за состоянием гемодинамики (ОЦК, тонусом сосудов и деятельностью сердца) при заболеваниях сердечно-сосудистой системы, шоках, коллапсе, проведении инфузионно-трансфузионной терапии).
- наличие катетера в одной из магистральных вен,
- начилие флеботонометра (аппарат Вальдман),
- изотонический раствор натрия хлорида (400 мл).
Методика проведения. В стерильную колбу флеботонометра вливают изотонический раствор натрия хлорида. Через У-образное соединение раствор поступает в прозрачную трубку, фиксированную вертикально шкале, заполняя ее доверху. Выпускают воздух из нижней части трубки, пропуская через нее раствор. Для прекращения дальнейшего поступления раствора из колбы перекрывают ее трубку зажимом.
Больного укладывают горизонтально на спину. С помощью водяного уровня (ватерпаса) устанавливают точку отсчета шкалы флеботонометра («0») на уровне правого предсердия (нижньолатеральний край большой грудной мышцы). Для этого шкалу с колбой смещают вверх или вниз соответствующим винтом. К катетеру, введенному в магистральную вену, присоединяют канюлю прозрачной трубки флеботонометра. Раствор в ней опускаться вниз, пока гидростатическое давление столба жидкости не уравновесится давлением крови в правом предсердии. Он будет отвечать отметке на шкале (в мм рт.ст.), напротив которой остановился уровень жидкости в трубке.
Источник