- Тератоидные опухоли (тератомы) у детей
- Как часто встречаются тератоидные опухоли у детей?
- Симптомы тератоидных опухолей у детей
- Диагностика тератоидных опухолей
- Лечение тератоидных опухолей у детей
- Мероприятия 2021/2022 года
- Архив мероприятий
- Лечение тератомы
- Тератома — это опухоль, растущая из клеток эмбриона.
- Появление тератомы
- Виды и симптомы тератом:
- Лечение тератомы
- Как лечить тератому народными средствами
- Причины, провоцирующие появление недуга
- Народные рецепты лечения
- Настой корня одуванчика
- Сок лопуха
- Похожие статьи:
- ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ЛЕКАРСТВЕННОМУ ЛЕЧЕНИЮ ПЕРВИЧНЫХ ОПУХОЛЕЙ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
- 1. КЛАССИФИКАЦИЯ И ОПРЕДЕЛЕНИЕ СТАДИИ
- 2. ДИАГНОСТИКА
- 2.1. Обследование
- 2.2. Морфологический диагноз
- 3. ЛЕЧЕНИЕ
- 3.1. Хирургическое лечение
- 3.2. Лучевая терапия
- 3.2.1. Режимы фракционирования
- 3.3. Лекарственная противоопухолевая терапия в комплексном лечении первичных опухолей ЦНС
- 3.3.1. Злокачественные глиомы
- 3.3.2. Глиомы низкой степени злокачественности (G I–II)
- 3.3.3. Эпендимомы
- 3.3.4. Первичная лимфома ЦНС
- 3.3.5. Первичные герминогенные (герминативно-клеточные) опухоли ЦНС
- 3.4. Режимы лекарственной терапии первичных опухолей ЦНС
- 4. СОПРОВОДИТЕЛЬНАЯ ТЕРАПИЯ
- 4.1. Кортикостероидная и дегидратационная терапия
- 4.2. Противосудорожная терапия
- 4.3. Обезболивающая терапия
- 4.4. Коррекция гемостаза
- 5. НАБЛЮДЕНИЕ
Тератоидные опухоли (тератомы) у детей
Как часто встречаются тератоидные опухоли у детей?
Тератоидные опухоли встречаются в основном у детей первых лет жизни и реже — в подростковом возрасте и составляют около 6% среди опухолей детского возраста.
У новорожденных и грудных детей с опухолевыми заболеваниями тератомы обнаруживаются в 22-25% случаев.
Локализация тератоидных опухолей у детей разнообразна: крестцово-копчиковая область – 38%, яичники – 31%, забрюшинное пространство – 12%, яички – 6%, средостение – 4%, прочие – 9%.
Происхождение тератом до конца не изучено. Одни из них являются пороками развития тканей зародыша, другие – результатом неправильного развития одного из зародышей близнецов, спаянных между собой.
У новорожденных тератомы построены из незрелых тканей и трудноотличимы от злокачественных опухолей.
У детей в возрасте от 4 месяцев до 5 лет тератомы являются злокачественными в 50-60% случаев.
Симптомы тератоидных опухолей у детей
Клинические проявления тератом разнообразны и во многом определяются местоположением опухоли. Общей особенностью тератом у детей является их, как правило, доброкачественное течение и редкое метастазирование (распространение) в близлежащие лимфатические узлы, легкие, печень или кости.
При наружном расположении тератомы в крестцово-копчиковой области она может быть легко выявлена уже при рождении, так как локализуется на ягодице или по средней крестцово-копчиковой линии.
При наружно-внутреннем расположении тератомы, кроме выступающей опухоли, имеется и другая ее часть, расположенная между крестцом и прямой кишкой.
При росте внутренней части тератомы возникают симптомы расстройства тазовых органов в виде нарушения мочеиспускания, запоров или недержания кала.
Такая тератома нередко бывает спаянной с копчиком, растет кнаружи и может сопровождаться распадом кожи, присоединением инфекции и кровотечением.
Тератома на ощупь может быть гладкой или бугристой (при злокачественном перерождении), кожа над ней – неизмененная или некротизированная (омертвевшая) при больших размерах опухоли.
Консистенция опухоли при доброкачественной тератоме обычно мягче, чем при злокачественной. Температура кожи над злокачественной тератомой обычно повышена, а сосудистый рисунок хорошо обозначен.
В отличие от доброкачественных тератом, злокачественные разновидности опухоли редко достигают больших размеров.
При доброкачественных тератомах общее состояние ребенка страдает мало, если опухоль не сдавливает окружающие органы и ткани. У детей со злокачественными опухолями всегда выражены местные симптомы.
Кроме того, отмечается бледность кожи, похудание, отставание в физическом развитии, повышение температуры, увеличение СОЭ. Дети часто беспокойны, что связано с болями и на которые указывают старшие из них.
Тератома яичников длительное время протекает малосимптомно. Первым признаком заболевания обычно бывает увеличение размеров живота. Иногда дети жалуются на боли внизу живота.
Перекрут ножки тератомы яичника может вызвать, кроме боли, рвоту и напряжение мышц передней брюшной стенки (так называемый синдром “острого живота”).
При забрюшинных тератоидных опухолях появляются симптомы, вызванные сдавлением окружающих органов и тканей: периодические боли, расширение сосудов на передней брюшной стенке, наличие опухоли при ощупывании живота.
У больных с тератомами наружной локализации (шея, яичко и пр.) имеются, как правило, только местные симптомы.
Диагностика тератоидных опухолей
Методы диагностики тератоидных опухолей у детей различны и зависят от локализации опухоли. Наличие опухоли в крестцово-копчиковой области дает право предположить тератому у ребенка.
При рентгенография грудной клетки можно обнаружить метастатическое поражение легочной ткани.
Рентгенография позвоночника позволяет отличить тератому от порока развития крестцовых позвонков, приводящего к спинномозговой грыже.
При рентгенологическом исследовании тератомы в ней могут быть обнаружены различные включения.
Ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ) дают возможность установить связь опухоли с окружающими тканями.
При подозрении на вовлечение в опухолевый процесс крупных сосудов применяют ангиографию (контрастное исследование сосудов), а при подозрении на поражение костей выполняется радиоизотопное сканирование костной системы.
По возможности производят пункцию опухоли для выяснения степени зрелости (злокачественности) процесса.
Определение уровня альфа-фетопротеина (АФП) дает возможность уточнить злокачественную природу тератомы, а также следить за эффективностью лечения.
Лечение тератоидных опухолей у детей
Лечение тератом у детей основывается на степени зрелости (злокачественности) опухоли. При зрелых (доброкачественных) тератомах оптимальным видом лечения является радикальная операция с удалением опухоли вместе с ее капсулой в предельно ранние сроки.
У детей с незрелыми (злокачественными) тератомами применяется комбинированное (сочетанное) лечение.
Выполнение радикальных операций при незрелых тератомах бывает затруднительным в связи с инфильтративным ростом опухоли и ее местным и отдаленным распространением (метастазированием).
Лучевой метод лечения незрелых тератом обычно применяется как дополнение к нерадикальной операции. Следует отметить незначительную чувствительность злокачественных тератом к облучению.
В случае неполного удаления незрелой тератомы и наличия метастазов может быть применена химиотерапия винкристином, дактиномицином, адриамицином, циклофосфаном, блеомицином, вепезидом, метотрексатом или препаратами платины. В ряде случаев отмечается сокращение размеров опухоли и метастазов.
Выживаемость у детей с незрелыми тератомами значительно хуже по сравнению с больными, имеющими зрелые опухоли, и во многом зависит от радикальности оперативного вмешательства (полнотой удаления).
После завершения всей программы лечения дети должны находиться под постоянным наблюдением онкологов.
Связано это с тем, что при неполном (нерадикальном) удалении опухоли возможен рецидив (возврат) болезни.
Особенно это относится к больным, страдающим злокачественными тератомами, когда после неполного удаления или неадекватного лечения может возникнуть рецидив опухоли в области ее первичного расположения или отдаленные метастазы.
Мероприятия 2021/2022 года
Архив мероприятий
Противораковое общество РОССИИ создано по инициативе ученых-онкологов и главных врачей онкологических диспансеров, представляющих более 50 регионов России, с целью претворения в жизнь программы профилактики рака в России
Источник
Лечение тератомы
Тератома — это опухоль, растущая из клеток эмбриона.
Основная причина развития опухоли — нарушение нормального развития тканей эмбриона. Такое явление приводит к тому, что тератома содержит зачатки нескольких органов, которые не характерны для данной анатомической структуры. Она может состоять из мышечной, костной тканей, иметь в структуре зачатки органов, зубов, волос, поэтому форма ее всегда непредсказуема и удивительна.
Появление тератомы
Развивается тератома еще до рождения человека, а появление клинических проявлений возможно в любом возрасте. Самое сложное строение у тех тератом, которые образуются в самом начале развития зародыша. Если же опухоль зарождается позднее, когда уже сформировался зачаток органа или ткани, она более однородна по своему составу.
В зависимости от строения опухоли, тератомы делят на зрелые и незрелые. Зрелые тератомы бывают доброкачественными, хотя могут озлокачествляться, а незрелая тератома — это злокачественная опухоль.
Виды и симптомы тератом:
- Тератома яичника — обычно возникает у подростков, реже у взрослых. Часто имеет вид кисты, протекает без симптомов. Различают тератому левого яичника и правого яичника.
- Тератома яичка – у маленьких детей диагностируется преимущественно как доброкачественная, у подростков и молодых мужчин, напротив, эта опухоль чаще злокачественная. Проявления заболевания у детей сводятся к асимметрии, наличию объемного образования в мошонке. У взрослых длительно протекает бессимптомно, но в определенный момент начинается ее рост, появляется боль, увеличение размеров мошонки на стороне поражения.
- Крестцово-копчиковая тератома – самая распространенная форма тератомы у детей. Образование препятствуют нормальной жизнедеятельности ребенка, так как у него затрудняются акты мочеиспускания и дефекации.
- Тератомашеи – располагается она как по передней, так и по задней поверхности шеи. Достигая больших размеров, опухоль может нарушать проходимость дыхательных путей, приводя к смерти от удушья.
- Тератома мозга — симптоматика проявляется эндокринными нарушениями и повреждениями структур мозга.
- Тератома забрюшинного пространства — симптомы носят характер заболеваний желудочно–кишечного тракта. При этом наблюдаются тошнота и рвота.
Лечение тератомы
Вне зависимости от зрелости и доброкачественности тератомы, лечение тератомы проводится только хирургическим путем. Тератомы, имеющие значительные размеры, удаляют методом открытого доступа. При небольших размерах используют лапораскопические способы проведения операций, обеспечивающие меньший травматизм и ускоренное восстановление после нее.
В клинике «Семейная» есть все самое необходимое для проведения качественной операции по удалению тератомы. Операционные оснащены современным лапароскопическим оборудованием, которое позволяет проводить процедуру вмешательства малоинвазивным способом.
Запись на прием к врачу онкологу
Обязательно пройдите консультацию квалифицированного специалиста в области онкологических заболеваний в клинике «Семейная».
Источник
Как лечить тератому народными средствами
Доброе время суток! Меня зовут Халисат Сулейманова — я фитотерапевт. В 28 лет себя вылечила от рака матки травами (больше про мой опыт выздоровления и почему я стала фитотерапевтом читайте здесь: Моя история). Перед тем как лечиться по народным методам описанным в интернете, просьба, консультируйтесь со специалистом и лечащим врачом! Это сэкономит ваше время и деньги, поскольку заболевания разные, травы и методы лечения разные, а есть еще сопутствующие заболевания, противопоказания, осложнения и так далее. Пока добавить нечего, но если Вам нужна помощь в подборе трав и методик лечения, можете меня найти вот по контактам:
ИНТЕРЕ́СНЫЙ факт: Лечение виноградными косточками рака
Причины, провоцирующие появление недуга
Несмотря на то, что болезнь встречается у пациентов не редко, точных причин ее появления не знает никто. Медики все же выделяют следующие факторы, вызывающие недуг:
- нарушение в процессе появления развития яйцеклетки;
- задержка продвижения эпителия эмбрионального к местам закладки;
- присутствие феномена возникновения двух близнецов на ранних стадиях заворачиванья эмбрионов одного вокруг другого;
- неправильное питание;
- вредные привычки;
- болезни по гинекологии;
- генетическая предрасположенность.
На ранних стадиях болезнь проходит без симптомов, поэтому ее очень тяжело своевременно выявить. Но на более поздних стадиях появляются ноющие боли в низу живота, у пациента появляется не объяснимая слабость, резкое поднятие температуры тела, боли, отдающие в прямую кишку. При выявлении хотя бы одного симптома нужно срочно обратиться к доктору для проведения диагностики и постановления правильного диагноза.
Народные рецепты лечения
Как и многие другие болезни данный недуг кроме традиционных методов лечения можно излечить и рецептами народной медицине. Нужно отметить что комплексное лечение народной медициной при тератоме и традиционных методов способствует полному исцелению пациента в короткий период времени. Существует большое количество различных рецептов. Все они готовятся из доступных, натуральных и недорогих ингредиентов.
Самые эффективные рецепты лечения тератомы народными средствами представлены ниже.
Настой корня одуванчика
Данное растение обладает широким спектром действия. Он воздействует на организм как жаропонижающее, спазмолитическое, лакто гонное, успокоительное и противоопухолевое средство. Для приготовления настоя нужно заранее подготовить следующие ингредиенты:
Возьмите сухой корень растения и измельчите его в порошок. После чего одну чайную ложку сырья залейте стаканом кипятка. Дайте средству настоятся на протяжении 10 минут. После чего напиток процедите и принимайте по третьей части стакана два раза в сутки. Курс такого лечения составляет 5 дней.
Сок лопуха
Данный продукт очень уникален. Он содержит много полезных веществ таких как инулин, фитостерин, аминокислоты, эфирные масла, дубильные вещества и минералы. Для приготовления лекарства необходимо заранее подготовить в достаточном количестве следующие компоненты:
Возьмите корень лопуха и хорошо его вымойте под проточной водой. После чего его нужно пропустить через мясорубку. Полученный жмых через марлю хорошо отожмите. Полученный сок можно разбавить немного водой.
Как лечить тератому народными средствами? Готовое лекарство следует принимать первые два дня после окончания менструации по одной чайной ложке два раза в сутки, 3-4 день увеличиваем количество приемов до трех. С 5 по первый день месячных по 10 грамм три раза в сутки. Важно во время менструации данное лекарственное средство употребление прерываем.
Помните, что несмотря на то, что народные средства против тератомы способствуют не только общему улучшению состояния пациента, но и излечивают болезнь, все же самолечением лучше не заниматься. Перед тем как решитесь готовить и принимать лекарства по описанным рецептам обязательно проконсультируйтесь с доктором.
Похожие статьи:
Источник
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ЛЕКАРСТВЕННОМУ ЛЕЧЕНИЮ ПЕРВИЧНЫХ ОПУХОЛЕЙ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Коллектив авторов: Кобяков Г. Л., Бекяшев А.Х., Голанов А.В., Коновалов А.Н., Насхлеташвили Д.Р., Потапов А.А., Рзаев Д.А., Рыжова М.В., Смолин А.В., Трунин Ю.Ю., Улитин А.Ю.
DOI: 10.18 027/2224–5057–2018–8–3s2–83–99
Ключевые слова: опухоли центральной нервной системы, коделеция 1p/19q, IDH-1 мутация, метилирование MGMT, первичная лимфома ЦНС, эпендимома, герминома ЦНС, медуллобластома
Цитирование: Кобяков Г. Л., Бекяшев А. Х., Голанов А. В., Коновалов А. Н., Насхлеташвили Д. Р., Потапов А. А. и соавт. Практические рекомендации по лекарственному лечению первичных опухолей центральной нервной системы // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2018 (том 8). С. 83–99
ISSN 2587-6813 (электронное издание)
Злокачественные опухоли. Том 8, #3, 2018, спецвыпуск 2
1. КЛАССИФИКАЦИЯ И ОПРЕДЕЛЕНИЕ СТАДИИ
TNM классификация в отношении первичных опухолей центральной нервной системы не применяется. Основным классификационным критерием, определяющим тактику лечения, является морфологическая классификация; рекомендуется использование классификации ВОЗ опухолей ЦНС 2016 г. (см. раздел 2.2. «Морфологический диагноз»).
2. ДИАГНОСТИКА
2.1. Обследование
сбор анамнеза, оценка неврологического и соматического статуса, а также функционального статуса по шкале Карновского;
МРТ головного и/или спинного мозга:
МРТ головного мозга в трёх проекциях в стандартных режимах (Т1, Т2, FLAIR, Т1 + контраст);
в случаях, когда МРТ не может быть выполнена (например, при наличии кардиостимуляторов или ферромагнитных имплантов), выполняется КТ с контрастным усилением и без него;
анализы: клинический, биохимический крови, общий анализ мочи, анализ свёртывающей системы крови, ВИЧ, гепатиты;
при показаниях (опухоль пинеальной области) — анализ крови на опухолевые маркёры АФП, β-ХГЧ, ЛДГ;
УЗИ вен нижних конечностей;
консультация офтальмолога (оценка глазодвигательных, зрительных нарушений, а также признаков внутричерепной гипертензии на глазном дне);
в процессе лечения регулярно должен проводиться контроль эффективности: МРТ с контрастным усилением и без него в трёх проекциях (или в одной проекции с режимом SPGR с последующей реконструкцией) и в стандартных режимах (Т1, Т2, FLAIR, Т1 + контраст). Частота выполнения зависит от гистологического диагноза и этапа лечения (см. Алгоритмы лечения). Оценка динамики опухоли проводится согласно критериям RANO.
функциональная МРТ двигательных и речевых зон; и МР-трактография; МР-ангиография, МР-спектроскопия, МР-перфузия;
при подозрении на опухоль с риском диссеминации по оболочкам головного и спинного мозга (медуллобластома, пинеобластома, первичные герминативно-клеточные опухоли ЦНС и пр.) выполняется МРТ всего спинного мозга с контрастным усилением;
ПЭТ/КТ головного мозга с аминокислотами (метионином, тирозином);
КТ головного мозга выполняется также в дополнение к МРТ в случаях костных опухолей, при показаниях — КТ-перфузия, КТ-ангиография;
консультация нейрохирурга (в специализированном нейрохирургическом центре или отделении), при необходимости — в федеральном нейрохирургическом центре;
консилиум с участием нейрохирурга, рентгенолога, радиолога, онколога.
2.2. Морфологический диагноз
Во всех случаях следует стремиться к гистологической верификации опухоли; диагноз формулируется в соответствии с классификацией ВОЗ опухолей ЦНС 2016 г. В дополнение к основному диагнозу указывается степень злокачественности опухоли G (от I до IV ст.).
У пациентов с глиальными опухолями определяются также мутация генов IDH‑1,2, метилирование гена MGMT, коделеция 1p/19q. При отсутствии технической возможности определения данных мутаций, используется аббревиатура «NOS».
Морфологическая верификация может не проводиться, если получение диагностического материала сопряжено с высоким риском осложнений, например, при диффузных опухолях ствола головного мозга.
3. ЛЕЧЕНИЕ
Стандартными методами лечения первичных опухолей ЦНС являются хирургический, лучевой и лекарственный.
3.1. Хирургическое лечение
Хирургическое удаление производится для максимально возможного уменьшения объёма опухоли с целью разрешения внутричерепной гипертензии, уменьшения неврологического дефицита и получения достаточного количества морфологического материала. В послеоперационном периоде после удаления опухоли обязательно выполнение КТ с контрастированием и без него, а также выполнение МРТ с контрастным усилением и без него в течение 24–72 часов.
СТБ или навигационная биопсия должны быть использованы в случаях, когда хирургическое удаление невозможно или нецелесообразно, а также при подозрении на первичную лимфому ЦНС.
В исключительных случаях, например, у пациентов пожилого возраста, пациентов с грубой неврологической симптоматикой, при расположении опухоли в жизненно важных структурах (в том числе в стволе мозга) ХТ и/или ЛТ могут применяться на основании данных нейровизуализации и клинической картины по решению консилиума.
3.2. Лучевая терапия
Дистанционные методы ЛТ являются основным компонентом лечения большинства пациентов с опухолями ЦНС.
Лучевое лечение используется у первичных больных после хирургического удаления/биопсии опухоли, а также при возникновении рецидива/продолженного роста опухоли. ЛТ может проводиться как на область опухоли (на остаточную опухоль или на ложе опухоли), так и на пути возможного метастазирования (например — краниоспинальное облучение в лечении эпендимомы). Золотым стандартом лучевого лечения является применение стереотаксической техники облучения.
3.2.1. Режимы фракционирования
Режим стандартного фракционирования: 1 сеанс в день РОД 1,8–2,2 Гр до СОД 24–70 Гр; используется у пациентов с крупными и/или диффузно-растущими опухолям и различной гистологической природы (в основном — глиомы G I–IV), а также при облучении путей возможного метастазирования опухоли (краниоспинальное облучение).
Радиохирургическое лечение — одномоментное подведение высокой дозы (12 Гр и более) с использованием стереотаксической техники. Используется у пациентов с небольшими опухолями (до 3 см в максимальном измерении), имеющими чёткие границы (пилоидные астроцитомы, эпендимомы, менингиомы, невриномы, аденомы гипофиза, краниофарингиомы и пр.).
Режим гипофрационирования (РОД ≥ 2,5 Гр, СОД ≥ 15 Гр) используется у пациентов с опухолями, имеющими чёткие границы, либо с минимальной зоной возможной инфильтрации тканей (до 3–5 мм), а также у пациентов с образованиями более 3 см и/или с опухолями, располагающимися вблизи критических структур мозга.
При лечении злокачественных опухолей (G III–IV) ЛТ следует начинать в сроки от 2 до 6 нед. после операции, в ряде случаев в комбинации с ХТ (см. раздел «Химиотерапия»).
После ЛТ возможно возникновение постлучевых повреждений вещества головного мозга, в том числе лучевого некроза. Для дифференциации постлучевых осложнений и рецидива опухоли целесообразно использование дополнительного МРТ с контрастированием, ПЭТ головного мозга с метионином (тирозином), МР-спектроскопии, КТ-перфузии и др. В лечении лучевого некроза может использоваться бевацизумаб.
3.3. Лекарственная противоопухолевая терапия в комплексном лечении первичных опухолей ЦНС
Показания и выбор схемы противоопухолевой лекарственной терапии зависят от гистологического диагноза. Основные режимы ХТ первичных опухолей ЦНС приведены в табл. 1, 2, 3. В настоящем разделе представлены алгоритмы выбора тактики лечения в зависимости от нозологической группы.
3.3.1. Злокачественные глиомы
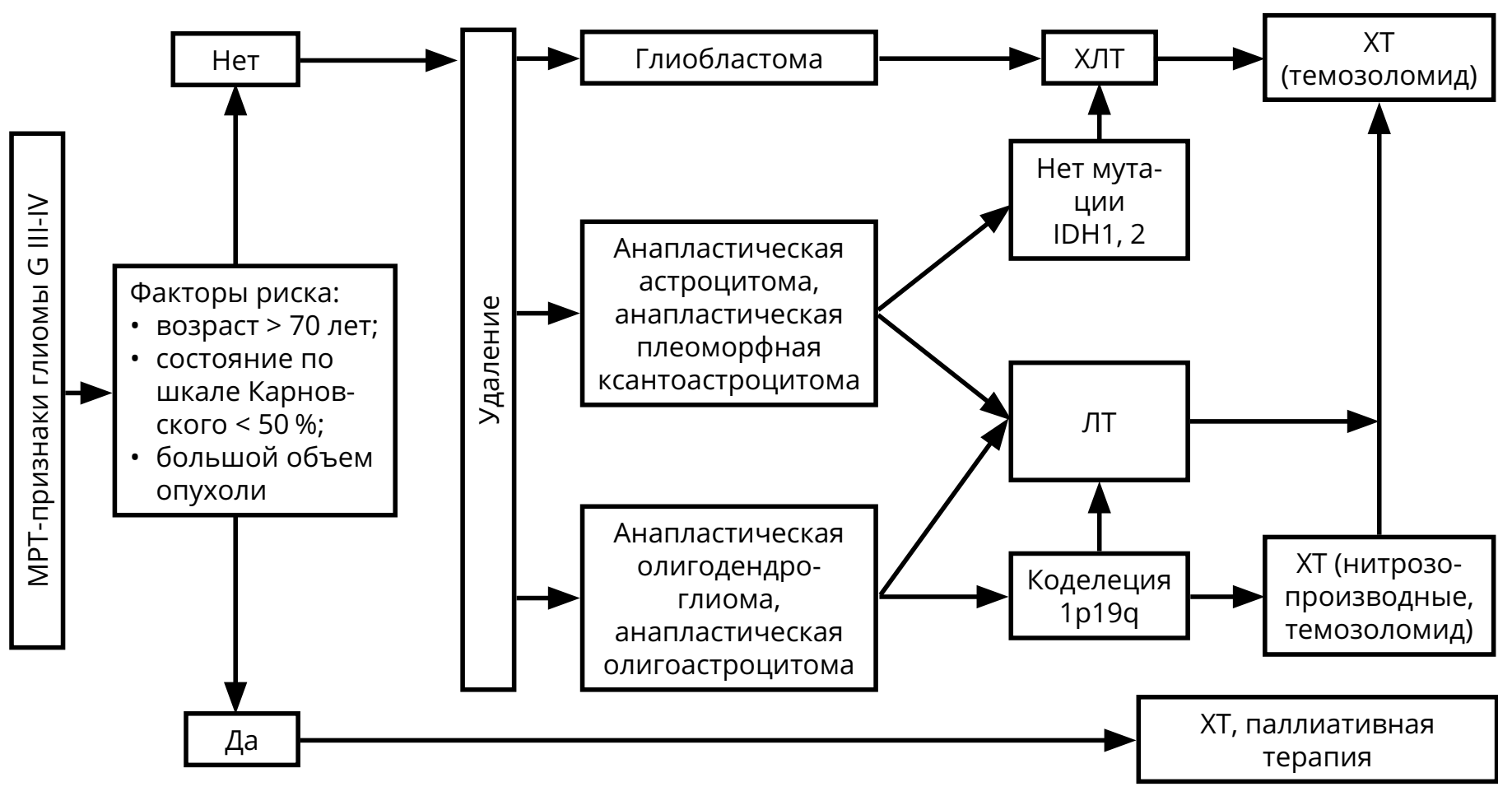
Подход к лечению зависит от степени злокачественности опухоли. Выделяют злокачественные (G III–IV) глиомы (анапластическая астроцитома, анапластическая олигодендроглиома, анапластическая олигоастроцитома, глиобластома, в том числе глиосаркома) и низкой степени злокачественности (G I–II), включающие в себя астроцитому, олигодендроглиому, олигоастроцитому, а также редкие типы опухолей — плеоморфную ксантоастроцитому, субэпендимарную гигантоклеточную астроцитому, пилоидную астроцитому.
МРТ признаками злокачественной глиомы являются гипоинтенсивная в Т1 режиме, гиперинтенсивная в режимах Т2 и FLAIR, сливающаяся с зоной перифокального отёка опухоль. Клинические признаки: короткий анамнез, быстрое нарастание симптомов, относительно редко наблюдается судорожный синдром. Если по данным МРТ нельзя исключить лимфому ЦНС, пациенту необходимо сначала выполнить СТБ.
После хирургического вмешательства с верификацией диагноза астроцитарной глиомы G III–IV показано продолжение лечения в виде ЛТ и ХТ (рис. 1). Молекулярно-генетические факторы, определяющие прогноз — IDH-1,2 мутации, метилирование гена MGMT, коделеция 1p/19q (все — благоприятные).
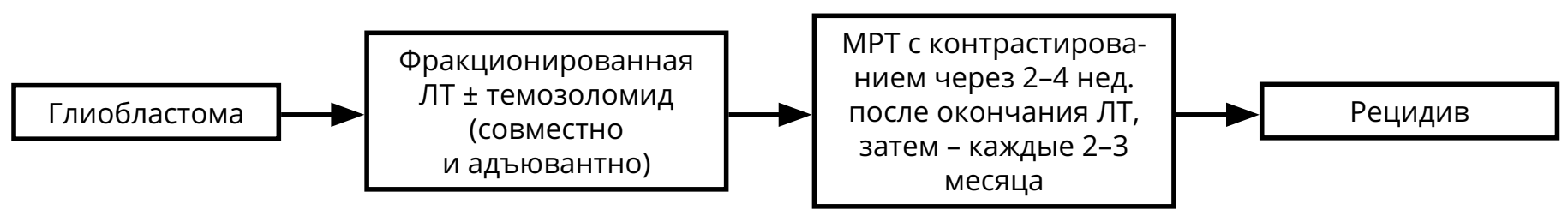
Для пациентов с глиобластомой режимом выбора послеоперационного лечения является ХЛТ с ежедневным приёмом темозоломида (75 мг/м 2 ) (в течение всего курса ЛТ — 30 фракций по 2 Гр на фракцию), с последующими 6–10 курсами темозоломида 5/23 (см. раздел 4).
Проведение ЛТ (30 фракций по 2 Гр на фракцию) показано для пациентов с анапластической астроцитомой, анапластической олигодендроглиомой, анапластической олигоастроцитомой.
При первом контроле после комбинированной ХЛТ глиомы (в течение 1 мес. после окончания ЛТ) можно наблюдать феномен псевдопрогрессии: увеличение контрастируемой части опухоли при отсутствии нарастания неврологических симптомов на фоне стабильных доз ГКС. В таком случае рекомендован МРТ-контроль через 1–3 мес. (то есть через 2–3 мес. после завершения ЛТ) с целью окончательной оценки динамики болезни.
ХТ (режим PCV или монотерапия ломустином или темозоломидом) должна быть назначена после ЛТ больным анапластической астроцитомой, анапластической олигодендроглиомой, анапластической олигоастроцитомой (см. раздел 4).
При коделеции 1p/19q у больных анапластической олигоастроцитомой и анапластической олигодендроглиомой в послеоперационном периоде могут быть назначены как ЛТ, так и ХТ (режим PCV или монотерапия темозоломидом 5/23). В случае полного ответа на химиотерапию ЛТ может быть отложена до рецидива заболевания.
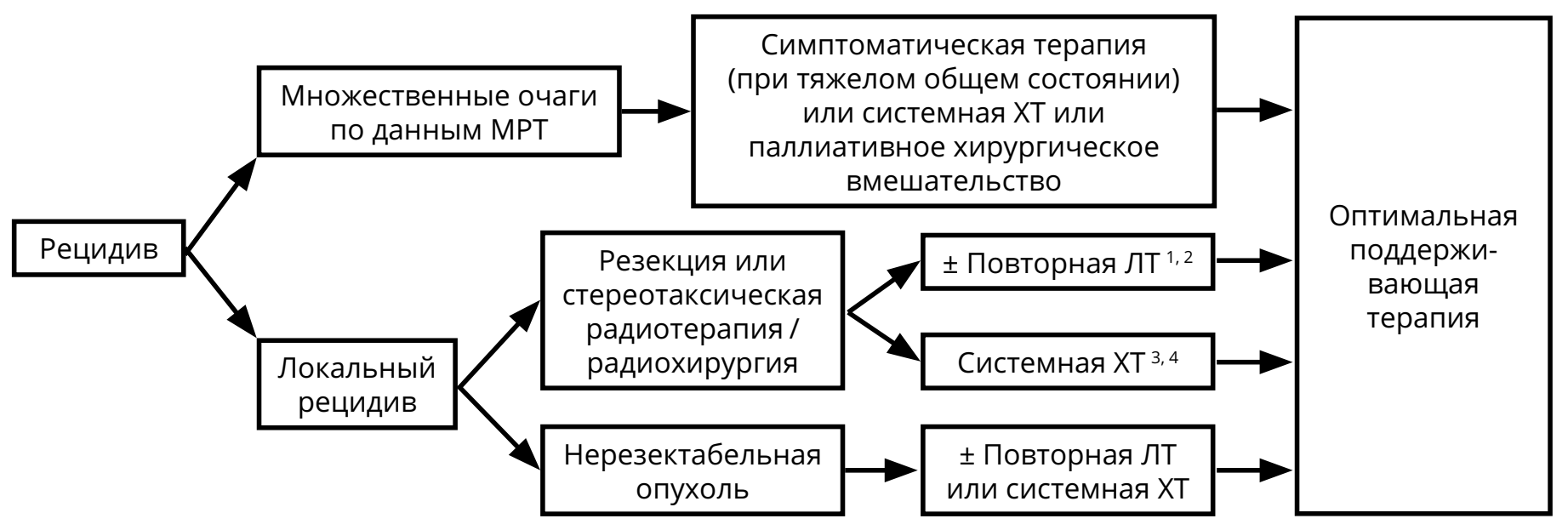
Методами лечения рецидивов глиом являются повторное хирургическое вмешательство, системная ХТ, повторная ЛТ и паллиативная терапия. Показания к назначению любого из этих методов лечения должны обсуждаться мультидисциплинарно. В некоторых случаях может быть предложена повторная ЛТ (если с момента предшествующей ЛТ прошло не менее 8 мес.). При небольших локальных рецидивах могут рассматриваться радиохирургические методики или гипофракционированная ЛТ.
2 Необходима МР-спектроскопия, МР-КТ перфузия, ПЭТ (с метионином) для исключения лучевого некроза, особенно, если интервал от первой ЛТ 18 мес.
3 При анапластической олигодендроглиоме и анапластической олигоастроцитоме предпочтительна ХТ.
4 Ответ после двух последовательных неэффективных режимов ХТ маловероятен.
В качестве ХТ рецидивов анапластических астроцитарных и олигодендроглиальных опухолей G III показано назначение темозоломида (если ранее не использовался или, если использовался, но был достаточно длительный — не менее 6 мес. — контроль болезни). Нитрозопроизводные могут также быть назначены, если они не использовались ранее. При олигодендроглиоме и анапластических олигоастроцитомах стратегия зависит от использованной ранее схемы лечения. В случае применения радиотерапии назначается ХТ PCV; если использовались радиотерапия и химиотерапия PCV, то предпочтение отдаётся ХТ темозоломидом. В случае первичной ХТ с использованием режима PCV, прежде всего, должна обсуждаться радиотерапия. Если радиотерапия не проводилась, то пациентам пожилого возраста, с обширным опухолевым поражением может быть предложена II линия ХТ (например, темозоломид после PCV).
3.3.2. Глиомы низкой степени злокачественности (G I–II)
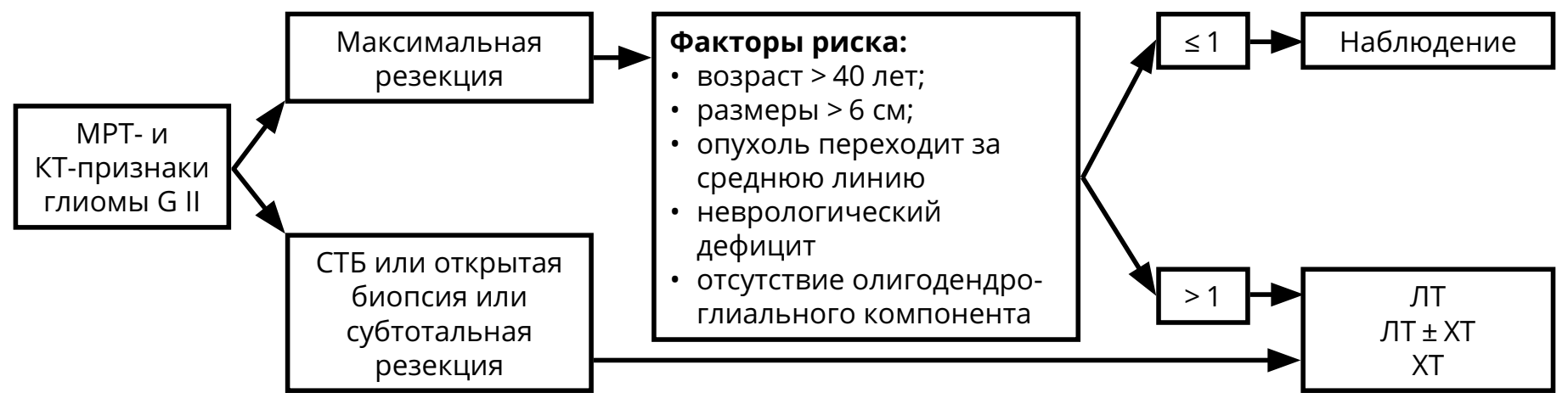
3.3.2.1. Астроцитома, олигодендроглиома, олигоастроцитома G II
Предоперационный диагноз глиомы G II основан на МРТ-признаках (гиподенсивная в Т1 режиме, гиперденсивная в режимах Т2 и FLAIR, не накапливает контраст) и клинических проявлениях (длительный анамнез, часто — судорожный синдром, медленное нарастание симптомов). Для олигоденроглиомы и олигоастроцитомы характерно наличие кальцинатов на КТ. Послеоперационное лечение (ЛТ, ХТ) зависит от радикальности удаления и/или факторов риска (рис. 4). Коделеция 1p/19q и IDH-1,2‑мутации — прогностически благоприятные факторы.
В случае полной резекции опухоли и при наличии не более одного фактора риска показано наблюдение: МРТ 1 раз в 3–6 мес. или при нарастании симптомов (см. раздел 6 «Наблюдение»). При неполном удалении/биопсии опухоли или при наличии более одного фактора риска показано назначение ЛТ и/или ХТ.
Пациентам пожилого возраста (старше 70 лет) с обширными опухолями ЛТ может не проводиться (назначается монотерапия темозоломидом 5/23). Вопрос о назначение ЛТ и ХТ ослабленным пациентам (с низким индексом Карновского и/или с признаками внутричерепной гипертензии), большой распространённостью опухоли, решается индивидуально.
После окончания курса ЛТ должны быть назначены контрольные МРТ (через 2–4 нед. после окончания ЛТ, а затем каждые 2–3 месяца в течение 2–3 лет).
3.3.2.2. Плеоморфная ксантоастроцитома G II
Плеоморфная ксантоастроцитома на МРТ — как правило, кистозная, хорошо отграниченная от окружающего мозгового вещества опухоль, сóлидная часть которой интенсивно накапливает контраст и расположена асимметрично относительно кисты. Показано удаление опухоли. Адъювантная терапия не требуется. Следует указать, что в классификацию 2016 г. внесено понятие «анапластическая плеоморфная ксантоастроцитома G III». Лечение этой опухоли осуществляется по принципам лечения злокачественных глиом. Дополнительно определяется BRAF мутация (в случаях выявления может быть назначена терапия вемурафенибом или дабрафенибом).
3.3.2.3. Субэпендимарная гигантоклеточная астроцитома
Чаще всего является одним из проявлений туберозного склероза (болезни Бурневилля). На МРТ представлена солидной опухолью, расположенной чаще всего в проекции одного или обоих отверстий Монро, гиподенсивной в Т1‑режиме и интенсивно накапливающей контраст. На КТ характерно наличие симметричных кальцинатов в проекции зрительных бугров. Стандартом лечения этих опухолей является оптимальное (тотальное) удаление. Больным с диффузным поражением показано лечение эверолимусом.
3.3.2.4. Пилоидная астроцитома G I
Обычно встречается в детском возрасте и у молодых взрослых. Оптимальным методом лечения является хирургическое удаление (при условии операбельности опухоли). Обязательным является выполнение МРТ в послеоперационном периоде для оценки радикальности операции. В случае радикального удаления опухоли больному показано наблюдение. В случае остаточной опухоли показана ЛТ.
3.3.2.5. Глиоматоз головного мозга
Глиоматоз мозга — это диффузное поражение глиомой структур головного мозга (более 3‑х анатомических областей больших полушарий, обычно с переходом через мозолистое тело и с перивентрикулярным распространением). Показана верификация диагноза путём СТБ, так как от гистологического диагноза может зависеть выбор лечебной тактики (например, при олигодендроглиальных опухолях, как обычно, показано определение коделеции 1p/19q, при её выявлении — назначение ХТ на основе нитрозопроизводных). Могут рассматриваться три подхода: наблюдение (если у больного нет клинических симптомов заболевания), ХТ (PCV/ломустин/темозоломид) и ЛТ головного мозга в зависимости от клинической ситуации, данных нейровизуализации, морфологии, ИГХ и молекулярно-генетических маркёров и мнения специалистов.
3.3.2.6. Глиомы ствола головного мозга
При узловых формах опухолей ствола мозга, экзофитном характере роста, т.е. при МР-признаках полной или частичной отграниченности от структур ствола (например, при пилоидной астроцитоме) показано удаление опухоли (или открытая биопсия). Далее, в зависимости от гистологического диагноза, возраста и радикальности удаления назначаются ЛТ и/или ХТ. При диффузном характере роста опухолей ствола (например, при диффузной глиоме моста — «диффузной понтинной глиоме») показано использование ЛТ и ХТ без обязательной верификации. При ювенильных глиомах четверохолмной пластинки после разрешения гидроцефалии осуществляется регулярное клиническое и МРТ-наблюдение (в случае прогрессирования опухоли рассматривается вопрос об удалении с последующей ЛТ).
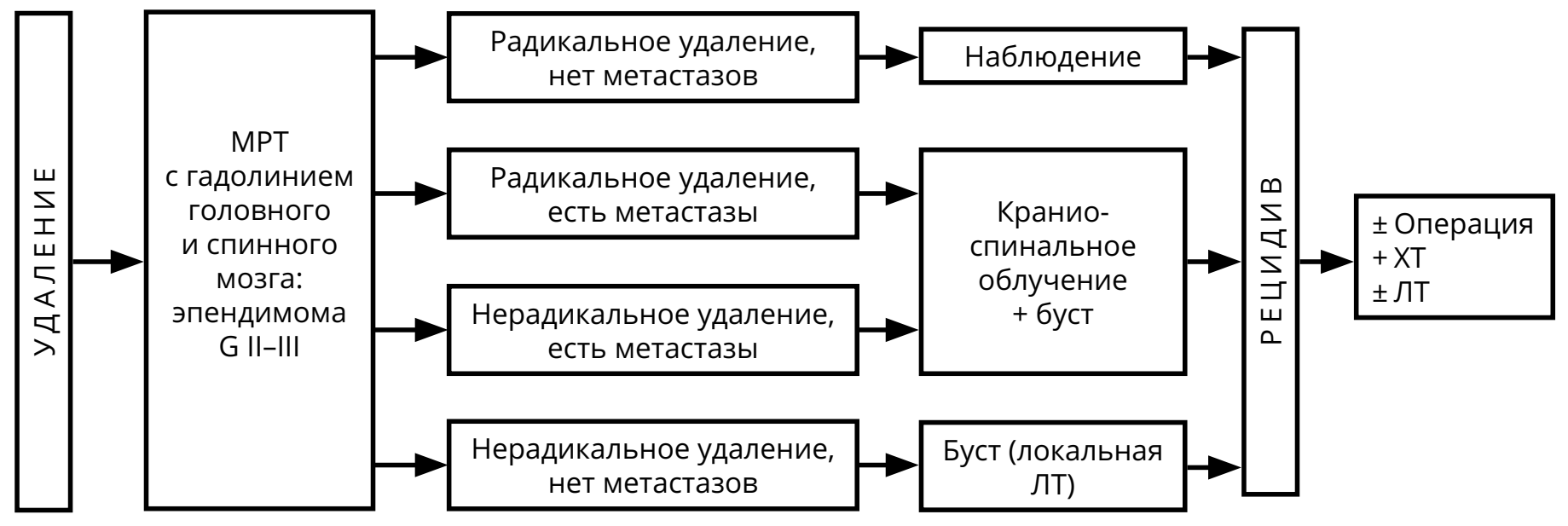
3.3.3. Эпендимомы
Редкие опухоли, возникающие из эпендимы головного мозга (чаще располагаются в пределах желудочковой системы, реже — экстравентрикулярно) или спинного мозга, примерно одинаково часто встречаются у детей и у взрослых. Приблизительно в половине случаев на КТ и МРТ выявляются признаки мелких кальцинатов. Хорошо накапливают контрастное вещество, чаще — негомогенно. По классификации ВОЗ 2016 г. выделяют эпендимому (G II) и анапластическую эпендимому (G III).
Ведущую роль в лечении эпендимомы играет хирургическое удаление опухоли. Поэтому при выполнении операции следует стремиться к максимальной резекции опухоли. При установлении гистологического диагноза эпендимомы или анапластической эпендимомы показано проведение МРТ головного и спинного мозга с контрастированием (с целью определения радикальности операции и выявления возможных спинальных метастазов) и исследование спинномозговой жидкости на опухолевые клетки.
В случае выполнения максимальной резекции эпендимомы рекомендовано наблюдение (при отсутствии признаков метастазирования в виде наличия клеток опухоли в ликворе или спинальных метастазов на МРТ спинного мозга с контрастом). При невозможности радикальной операции или наличии резидуальной опухоли после хирургического вмешательства, адъювантным методом лечения является ЛТ, объём которой определяется радикальностью операции и выявленной распространённостью опухоли (рис. 5). ХТ может использоваться в случаях рецидива эпендимомы (рис. 6). Режимы ХТ при эпендимомах указаны в разделе 4.
1 Объём ЛТ зависит от объёма предшествующей ЛТ, распространённости опухоли и времени, прошедшего с момента предшествовашей ЛТ.
Контрольные обследования (МРТ с контрастированием и клиническое обследование) осуществляются не реже 1 раза в 3 мес. на протяжении первого года наблюдения, затем при отсутствии данных за прогрессирование — не реже 1 раза в 6 мес. В случае прогрессирования в виде солитарного очага рассматривается вопрос о повторной операции или, при небольших размерах рецидива, о радиохирургическом лечении.
3.3.4. Первичная лимфома ЦНС
Относительно редкая опухоль ЦНС (5–7 % от всех первичных опухолей ЦНС), относящаяся, согласно онкогематологическим классификациям, к редким формам неходжкинских экстранодальных лимфом. Морфологически более, чем в 90 % случаев представлена диффузной B-клеточной лимфомой. Различают лимфомы ЦНС у иммунокомпетентных пациентов и ВИЧ-ассоциированные лимфомы. У 15–20 % больных с первичными лимфомами ЦНС выявляется поражение опухолью стекловидного тела глаза.
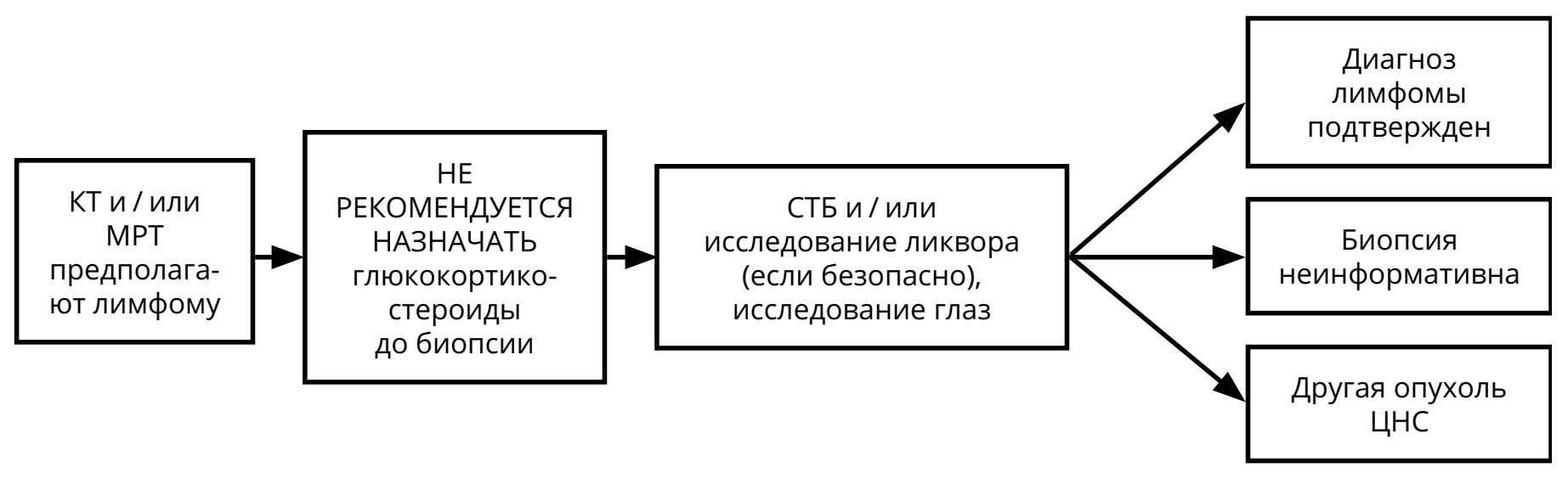
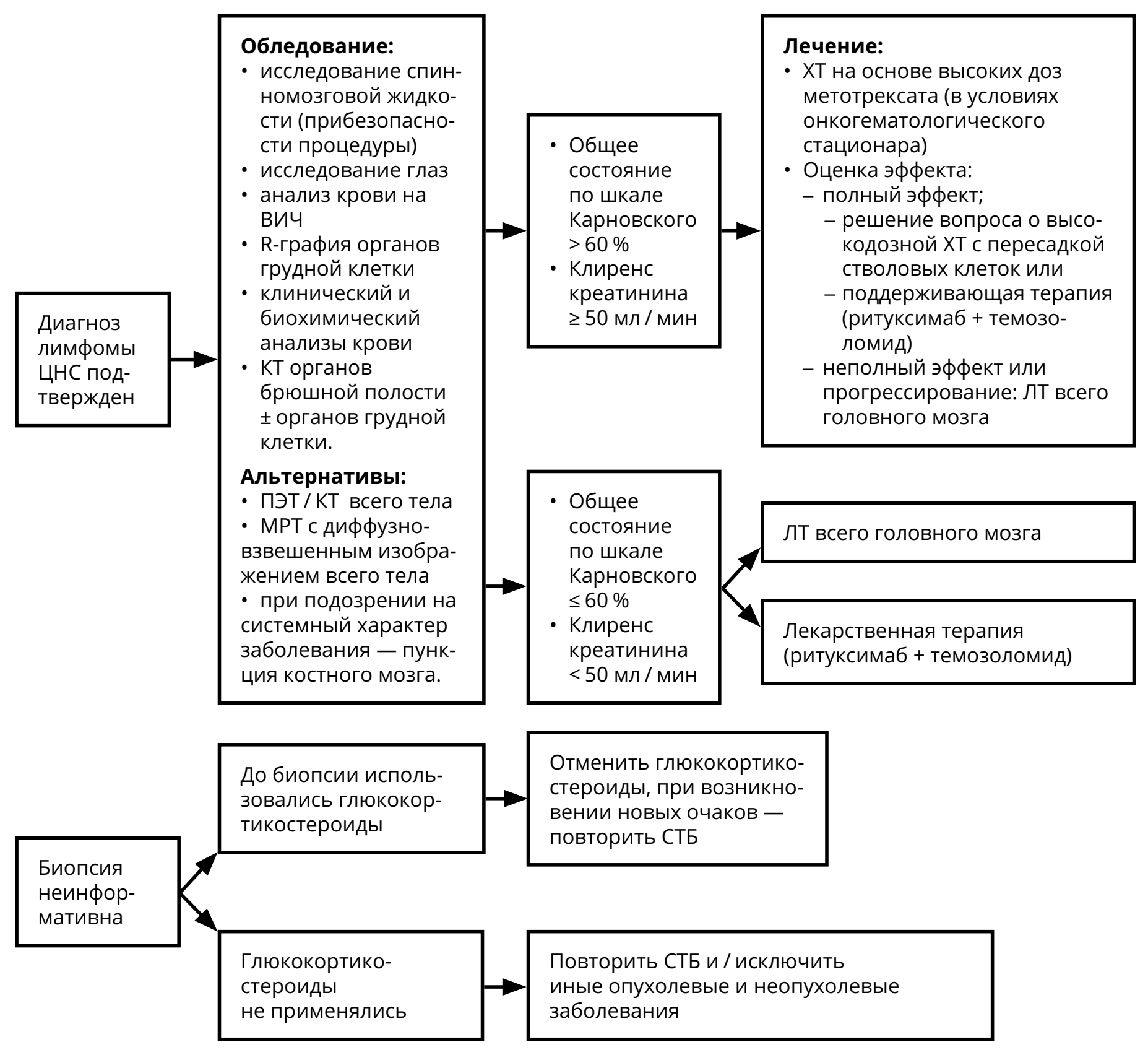
Методом выбора в установлении диагноза лимфомы ЦНС является СТБ. Прямая операция с целью верификации диагноза выполняется при локализации опухоли в опасных для выполнения СТБ областях мозга (например, мосто-мозжечковый угол, четвёртый желудочек, небольшая опухоль в проекции третьего желудочка и т.п.) или с целью разрешения угрожающих жизни состояний, обусловленных большим объёмом опухоли. После установления диагноза «первичная лимфома ЦНС» больной должен быть направлен в онкогематологический стационар для продолжения лечения. При общем состоянии по шкале Карновского >50 %, сохранной функции печени и почек, возрасте не старше 65 лет методом выбора является ХТ на основе высокодозного метотрексата (3–8 г/м 2 , см. раздел 4). Данное лечение возможно только в условиях гематологического или химиотерапевтического стационара, располагающего возможностью контролировать уровень метотрексата в крови (рис. 8). У пациентов молодого возраста (до 50 лет) должен рассматриваться метод высокодозной ХТ (на основе метотрексата) с пересадкой стволовых клеток крови. В случае полной ремиссии заболевания, сохраняющейся в течение года от момента верификации диагноза, пациент может быть оставлен под наблюдением. В случае неполного ответа показана ЛТ всего головного мозга в дозе 36 Гр (20 фракций по 1,8 Гр) с последующим проведением МРТ головы с в/в контрастированием и при необходимости — добавлением boost до СОД 45 Гр на сохраняющийся очаг накопления контрастного вещества. При лимфоме глаза показано дополнение лечения интравитриальным введением метотрексата и/или ЛТ поражённого глазного яблока (20 фракций по 1,8 Гр).
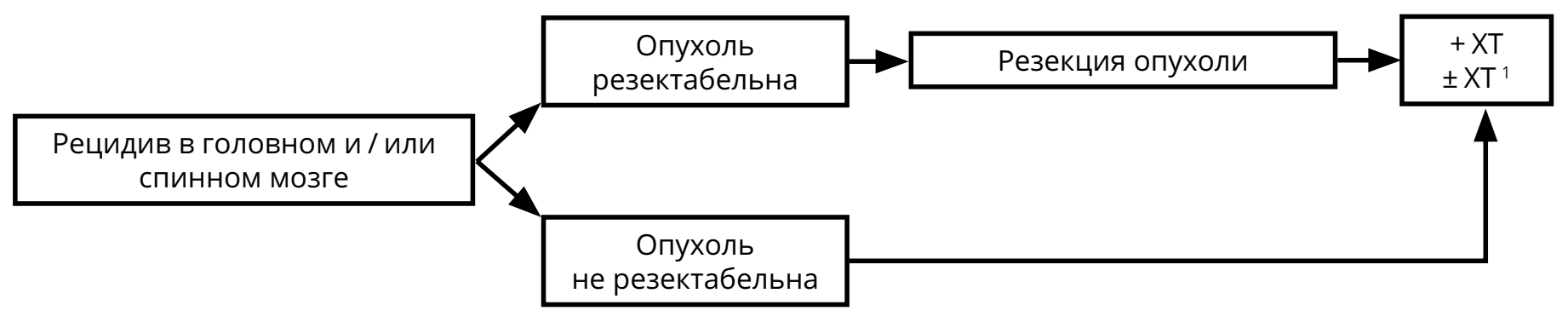
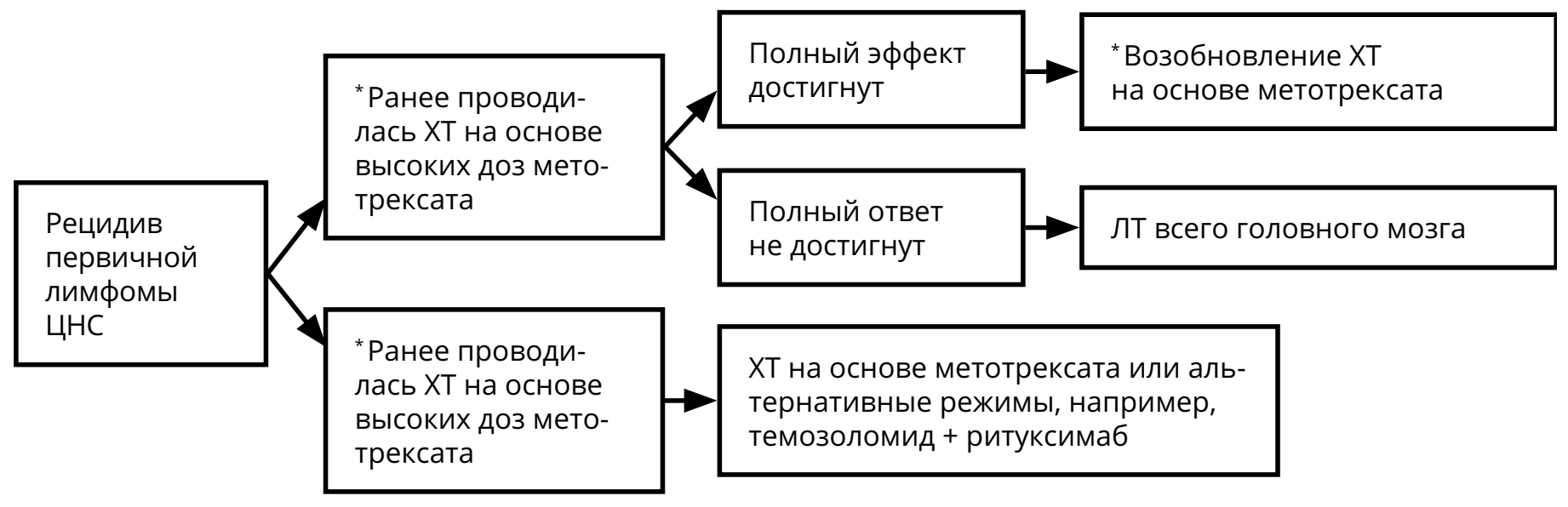
При рецидивах лимфомы ЦНС решение о методе лечения принимается исходя из нескольких параметров: времени с момента первичной верификации, продолжительности ремиссии, общего состояния больного, распространённости опухоли на момент рецидива (рис. 9).
3.3.5. Первичные герминогенные (герминативно-клеточные) опухоли ЦНС
Редкая группа первичных опухолей ЦНС (0,9 % от всех первичных опухолей ЦНС), встречается в основном в детском и молодом возрасте (медиана возраста на момент установления диагноза — примерно 17 лет), преобладает у лиц мужского пола (в соотношении м/ж 7:1). Гистологически все разновидности этих опухолей идентичны аналогичным семиномным и несеминомным опухолям яичка и яичника. Самой частой локализацией первичных герминативно-клеточных опухолей ЦНС является пинеальная область, что обусловливает две типичные группы симптомов: окклюзионно-гидроцефальный синдром и глазодвигательные нарушения. Поскольку негерминогенные герминативно-клеточные опухоли ЦНС характеризуются повышением в плазме крови опухолевых маркёров (АФП и/или β-ХГЧ), при подозрении на данные опухоли обязательно выполнение анализов крови на данные маркёры. Более того, при выявлении клинически значимого повышения одного или обоих маркёров (ХГЧ — более 5 × ВГН, АФП — более 2 × ВГН) лечение начинают без гистологической верификации опухоли с ХТ. По клиническому течению, формирующему подходы к лечению, разделяют герминому (устоялся также термин «чистая герминома» ЦНС) и негерминогенные герминативно-клеточные опухоли. При нормальных уровнях маркёров показана верификация диагноза. В соответствии с Морфологической классификацией ВОЗ опухолей ЦНС 2016 г. выделяют следующие морфологические типы первичных герминативно-клеточных опухолей ЦНС:
опухоль желточного мешка;
тератома со злокачественной трансформацией;
смешанные герминативно-клеточные опухоли.
Помимо маркёров, для полноценной диагностики данной группы опухолей необходимо выполнение МРТ с контрастированием всего головного и спинного мозга. Как и при первичной лимфоме ЦНС, при первичной герминоме ЦНС хирургическое удаление не улучшает прогноз, поэтому СТБ, эндоскопическая или открытая биопсия опухоли предпочтительнее удаления.
3.3.5.1. Первичная («чистая») герминома ЦНС
Современный подход к лечению заключается в ХТ в режиме EP (цисплатин +этопозид) (см. раздел 4) с последующим облучением желудочковой системы головного мозга СОД 24 Гр (при отсутствии данных за метастазирование по оболочкам спинного мозга). Поражение хиазмально-селярной области требует выполнения анализов крови на гормоны гипофиза на всех этапах лечения с участием эндокринолога (лучше — нейроэндокринолога). Краткий алгоритм лечения больных с первичной герминомой ЦНС:
МРТ головного и спинного мозга с контрастированием;
кровь на опухолевые маркёры (АФП, β-ХГЧ) — должны быть в пределах нормы;
обследование у невролога, офтальмолога, эндокринолога;
СТБ или прямая биопсия для верификации диагноза (при необходимости — решение вопроса о ликворошунтирующей операции);
ХТ по схеме EP (цисплатин + этопозид) — каждые 21 день;
после 2 курсов — контрольная МРТ головного и спинного мозга с контрастированием;
после 4 курсов — повторный контроль: МРТ головного и спинного мозга с контрастированием; при полном или «почти полном» эффекте — ЛТ в объёме облучения всей желудочковой системы (до уровня С2 шейного позвонка): РОД 1,8–2,0 Гр, СОД 24 Гр; в случае подозрения на остаточную опухоль (вероятнее всего — зрелую тератому) до ЛТ решается вопрос об удалении;
контрольная МРТ головного и спинного мозга каждые 3 мес. в течение первого года наблюдения, затем — каждые 6 мес. в течение 2‑го и 3‑го годов наблюдения, затем — 1 раз в год или при выявлении неврологических симптомов. Эффективность такого лечения достигает 90 % для 5‑летней и 10‑летней безрецидивной выживаемости, поэтому у фертильных пациентов мужского пола до начала лечения целесообразно решение вопроса о криоконсервации спермы.
3.3.5.2. Первичные негерминогенные герминативно-клеточные опухоли ЦНС
Ещё более редкая, чем первичная герминома ЦНС, группа опухолей, неоднородная по спектру морфологических форм (эмбриональная карцинома, опухоль желточного мешка, хориокарцинома, тератома (незрелая, тератома со злокачественной трансформацией)), с менее благоприятным по сравнению с «чистой» герминомой прогнозом.
Краткий алгоритм лечения больных с первичными негерминогенными герминативно-клеточными опухолями ЦНС:
МРТ головного и спинного мозга с контрастированием;
кровь на опухолевые маркёры (АФП, β-ХГЧ) — как правило, повышены;
обследование у невролога, офтальмолога, эндокринолога;
ХТ по схеме «цисплатин + ифосфамид + этопозид» каждые 21 день;
после 2 курсов — контрольная МРТ головного и спинного мозга с контрастированием, контроль опухолевых маркёров;
после 4 курсов — повторный контроль: МРТ головного и спинного мозга с контрастированием, контроль опухолевых маркёров; при полном или почти полном ответе– ЛТ в объёме краниоспинального облучения: РОД 1,8–2,0 Гр, СОД 36 Гр; в случае подозрения на остаточную опухоль (вероятнее всего — одну из разновидностей тератомы) — до ЛТ необходимо обсудить вопрос об удалении;
контрольная МРТ головного и спинного мозга каждые 3 мес. (+ контроль опухолевых маркёров) в течение первых 2 лет наблюдения, затем — каждые 6 мес. в течение 3‑го и 4‑го годов наблюдения, затем — 1 раз в год или при выявлении неврологических симптомов.
5‑летняя безрецидивная выживаемость при таком режиме лечения составляет 60–70 %.
До начала ХТ — решение вопроса о криоконсервации спермы.
3.4. Режимы лекарственной терапии первичных опухолей ЦНС
Рекомендуемые режимы лекарственной терапии различных вариантов первичных опухолей ЦНС представлены в табл. 1, 2, 3.
| PCV: ломустин 90 мг/м 2 внутрь в 1‑й день +винкристин 1,5 мг/м 2 в/в в 1‑й и 8‑й дни + прокарбазин 70 мг/м 2 внутрь в дни 8–21‑й дни, каждые 6 нед. |
|---|
| Метотрексат 3–8 г/м 2 в/в в 1‑й день (+ кальция фолинат 0,5 мг/кг в/в каждые 6 часов, начиная через 24 часа после введения метотрексата и под контролем снижения его концентрации в крови) + дексаметазон 8 мг/сут. в 1–3‑й дни, каждые 3 нед.; проводится только в стационарных условиях онкогематологического отделения или отделения химиотерапии |
|---|