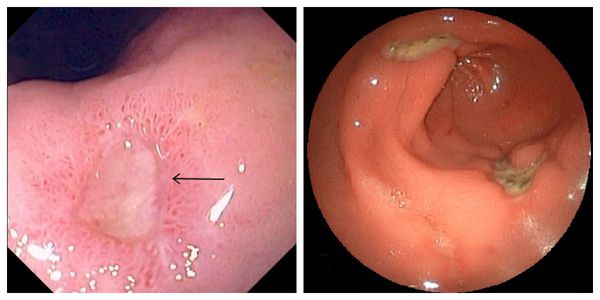
- Язва пищевода
- Язва пищевода: симптомы и лечение
- Причины болезни
- Симптомы язвы пищевода
- Диагностика язвы пищевода
- Лечение язвы пищевода
- Диета
- Медикаментозное лечение
- Диагностика и лечение язвы пищевода в Нижнем Новгороде
- Диета при язве желудка. Меню на неделю
- Язва желудка
- Что запрещено есть во время диеты при язве желудка
- Что можно есть во время диеты при язве желудка
- Диета в период обострения
- Меню на неделю при язве желудка
- Понедельник
- Вторник
- Среда
- Четверг
- Пятница
- Суббота
- Воскресенье
- Как избежать обострения язвы желудка
- Язва желудка — симптомы и лечение
- Определение болезни. Причины заболевания
- Распространённость
- Причины язвы желудка
- Симптомы язвы желудка
- Патогенез язвы желудка
- Этапы образования язвы
- Классификация и стадии развития язвы желудка
- Осложнения язвы желудка
- Диагностика язвы желудка
- Лечение язвы желудка
- Прогноз. Профилактика
Язва пищевода
Язва пищевода: симптомы и лечение
Язва пищевода – это участок слизистой, поврежденной в результате попадания желудочного сока. Изъязвление может быть острым или хроническим. Дефект слизистой возникает в результате гастроэзофагеального рефлюкса, поэтому лечение направлено на устранение причин заброса желудочного сока в пищевод. Иногда заболевание может быть также связано с патологией сосудов пищевода.
Прогноз для сохранения трудоспособности благоприятный, заболевание не представляет угрозы жизни пациента, но снижает ее качество. Лечением язвы пищевода занимается врач-гастроэнтеролог или терапевт.
Причины болезни
Различают симптоматические и пептические (истинные) язвы.
Причины пептической патологии:
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Диафрагмальная грыжа пищевода.
- Операции на желудке.
- Системная склеродермия.
- Недостаточность кардиального отдела желудка.
Заболевания пищеварительного тракта, приводящие к снижению тонуса желудочной стенки.
Симптоматическая язва встречается реже, чем пептическая, и диагностируется в отсутствие ГЭРБ. Возможные причины патологии:
- Вирусная инфекция (туберкулез, ВИЧ, цитомегаловирус, герпес и т. д.).
- Опухоль пищевода, вызывающая механическое сдавливание органа.
- Аутоиммунные процессы (синдром Бехчета, болезнь Шегрена).
- Глубокие ожоги слизистой оболочки, сепсис.
- Длительное использование желудочного зонда.
Причинами острой язвы пищевода чаще всего являются операции и болезни с обильной рвотой. Хроническая патология развивается на фоне других системных проблем со здоровьем.
Симптомы язвы пищевода
Заболевание имеет характерную клиническую картину. Симптомами язвы пищевода являются боли за грудиной, изжога, нарушение глотательной функции, тошнота. В результате недостаточного питания пациент теряет вес. При локализации дефекта вблизи кардиального сфинктера боли в пищеводе часто путают с симптомами стенокардии. Если изъязвление существует длительное время, возможно сужение просвета и частые срыгивания пищи сразу после еды.
Выраженная изжога – один из характерных симптомов язвы пищевода на ранних сроках развития. Заброс кислого желудочного сока высокий. Многие пациенты отмечают облегчение изжоги только после рвоты.
При отсутствии лечения дефект разрастается, возникают осложнения. Наиболее опасное состояние — перфорация стенки пищевода в средостение (медиастинит), в брюшную полость (состояние «острого живота», в плевральную полость (плеврит), в аорту (редко – профузное кровотечение).
Диагностика язвы пищевода
Обращаться к врачу нужно сразу после появления первых симптомов. Диагностика язвы на ранних сроках – это залог успешного лечения.
Пациенту назначают комплексное обследование:
- Рентгенография с контрастом. На снимке видны признаки изъязвления слизистой, определяются сопутствующие патологии: хиатальная грыжа, эзофагит.
- Эндоскопия. Основной метод диагностики язвы пищевода. С помощью видеокамеры врач обследует слизистую пищевода, проводит краевую биопсию для дифференциальной диагностики рака. По результатам эндоскопии определяют тип язвы: очаговая (до 10 мм в диаметре, без изменения перистальтики и моторики), углубленная (до 10 мм, высокие края), плоскоинфильтративная (границы гиперемированы, фибрин на дне дефекта).
- Суточное измерение кислотности. Результаты обследования позволяют говорить о ГЭРБ.
- Общий анализ крови. Данные необходимы для определения сопутствующих заболеваний.
- Копрограмма. Назначают анализ кала на содержание скрытой крови.
Лечение язвы пищевода
Диета
Питание пациента должно быть дробным, небольшими порциями, без переедания. Рекомендуется придерживаться лечебной диеты № 1а или № 1б по Певзнеру, но врач может внести в меню корректировки с учетом особенностей конкретного клинического случая. Вся пища должна быть вареной или приготовленной на пару. Исключают острые, кислые, жареные, продукты, любую еду, способную вызвать раздражение слизистой.
Медикаментозное лечение
Больному назначают комплекс препаратов, направленных на защиту и заживление слизистой:
- Антацидные средства, снижающие активность Н+ ионов.
- Препараты, нормализующие кислотность желудочного сока.
- Прокинетики, которые повышают тонус желудочной стенки, устраняют застойные явления.
- Антибактериальные препараты (если была обнаружена H. Pylori).
- Витамины и общеукрепляющие средства.
Успокаивающие препараты на растительной основе, если язва сопряжена с длительным стрессом.
Диагностика и лечение язвы пищевода в Нижнем Новгороде
Приглашаем пройти полное обследование в современной клинике «Альфа-Центр Здоровья». Мы используем новейшее цифровое оборудование и собственный лабораторный комплекс для точной диагностики язвы пищевода. Записаться на прием к врачу можно по телефону, указанному на сайте.
Источник
Диета при язве желудка. Меню на неделю
При заболевании пищеварительных органов в первую очередь назначают диету. Это очень эффективный способ лечения. И пренебрегать им нельзя. При этом стоит знать, что новое питание – это ваш новый образ жизни, которого придерживаться нужно всегда. Ведь возврат к привычному питанию снова приведет к проблемам с пищеварением. Но как наказание новую диету принимать не стоит. Всегда можно найти такую пищу, какая будет удовлетворять вашим вкусовым потребностям и быть безопасной для желудка.
Язва желудка
Язва желудка – серьезная болезнь. При такой болезни может открыться внутреннее кровотечение и даже развиться рак. Основной причиной появления язвы считается нарушение защитных свойств слизистой желудка. Современная медицина считает, что жизнедеятельность микроорганизма хеликобактер пилори лежит в основе этого нарушения. Провоцирующими факторами могут быть некачественная пища, а именно тяжёлая, острая, слишком жирная пища, частое потребление фастфуда и другие вредные факторы, такие как стресс, приём некоторых лекарств, эндокринные заболевания.
Симптомы язвы желудка:
- Болевые ощущения в желудке, дискомфорт. Особенно после еды.
- Изжога, отрыжка.
- Тяжесть, подташнивание.
Если заболевание подтверждается, то врач назначает медикаментозное лечение, чаще всего, антибиотики и лекарства, которые ингибируют выделение желудочной кислоты. Всегда назначают диету при таком заболевании. Без правильного питания с данной болезнью практически не справиться.
Если у пациента язва находится в стадии обострения или есть другие, сопутствующие проблемы со здоровьем, врач корректирует лечение.
Что запрещено есть во время диеты при язве желудка
Людям с этим заболеванием нельзя употреблять пищу, которая может усилить выработку желудочного сока, повысить уровень кислотности или слишком нагрузить пищеварительные органы. Необходимо избегать вредной пищи. К такой относятся жирные блюда, жареное, копчёное и очень солёное.
Эти продукты стоит исключить из своего рациона при язве:
- специи и пряности;
- алкоголь;
- газировку;
- фастфуд;
- крепкий чай и кофе;
- орехи;
- цитрусы.
Что можно есть во время диеты при язве желудка
Продукты, которые можно кушать людям с этим заболеваниям, довольно разнообразны. Овощи можно есть практически все, кроме тех, что вызывают газообразование. Готовить их лучше в духовке или тушить. С картофелем можно придумать много разных блюд, например, сделать пюре, сварить суп, приготовить запеканку. Нежирное мясо и диетическую рыбу хорошо готовить на пару, либо тушить или запекать. Разнообразить свое меню можно паровыми котлетами из нежирного фарша.
Из напитков подойдут компоты, кисели, отвары шиповника, некрепкий чай, обычная вода.
Нужно тщательно следить за температурой напитков, нельзя употреблять слишком холодное и слишком горячее питье.
Чтобы побаловать себя десертами, можно придумывать разнообразные запеканки из творога и добавлять в них фрукты. Иногда можно позволить себе чуть-чуть пастилы или зефира, либо пару долек хорошего шоколада. Но только не в период обострения. Нужно быть аккуратными в употреблении выпечки, свежую ни в коем случае нельзя, слоеную тоже. Лучше выбрать несдобные сухарика или сухое печенье.
Диета в период обострения
Если возникли осложнения или случилось обострение язвенной болезни, диету стоит соблюдать строго. Питаться нужно часто (6-7 раз в день) порциями размером с кулак. Пищи, которая может негативно влиять на пищеварительные органы, нужно избегать. Еду стоит хорошо измельчать, либо превращать в пюре, обязательно соблюдать комфортную температуру. При этом длительное голодание при этом заболевании тоже оказывает вредное воздействие на больной орган.
Если соблюдать все правила питания при таком заболевание, то существенное улучшение наступит через неделю. После этого нужно обратиться к вашему врачу и скорректировать прием лекарств и расширить меню.
Меню на неделю при язве желудка
Такого питания можно придерживаться уже после острой стадии этого недуга, потому что список разрешенных продуктов здесь больше.
Понедельник
- Завтрак: каша из манки, приготовленная на воде или молоке, печенье, только не сдобное, можно галетное, некрепкий чай.
- Перекус: нежирный творог, приготовленный с сахаром и ягодами.
- Обед: суп, сваренный на овощном бульоне, можно добавить отварную курицу или нежирную рыбу. Печёные овощи, например, кабачки с морковью, с треской, приготовленной в фольге в духовке, кисель из смородины.
- Перекус: отвар шиповника, сухарик, только несдобный.
- Ужин: пюре из картошки с паровыми куриными котлетками, компот из яблок.
- Поздний ужин: кефир.
Вторник
- Завтрак: каша из геркулесовой крупу на воде или на нежирном молоке, можно добавить немного сливочного масла. Банан, травяной чай.
- Перекус: печеное яблоко в духовке, можно добавить немного меда.
- Обед: кабачковый суп-пюре, гречка отварная с тефтелями из куриного фарша, тушёными в сковороде, кисель из ягод.
- Перекус: творог приготовленный с сахаром и с порезанным кружочками бананом, отвар шиповника.
- Ужин: тушеные овощи, например, картофель, кабачок, морковь, лук с треской, запечённой в духовке под сметанным соусом, некрепкий чай.
- Поздний ужин: йогурт.
Среда
- Завтрак: сырники из нежирного творога, яблочное пюре, некрепкий чай.
- Перекус: салат из фруктов с йогуртом.
- Обед: суп с домашней лапшой, приготовленный на овощном бульоне с добавлением мелко нарезанного куриного филе, пюре из картофеля и рыбные котлетки, приготовленные на пару.
- Перекус: сухарики и отвар шиповника.
- Ужин: куриная грудка, запечённая в фольге, печёная морковь, кисель из ягод.
- Поздний ужин: ряженка.
Четверг
- Завтрак: творожная запеканка, отварное яйцо, некрепкий чай.
- Перекус: печеное яблоко с медом.
- Обед: овощной суп-пюре, печёный картофель с отварной постной говядиной.
- Перекус: зефир с некрепким чаем.
- Ужин: кабачковое рагу с куриными котлетками, компот из ягод.
- Поздний ужин: кефир.
Пятница
- Завтрак: омлет, пастила, отвар шиповника.
- Перекус: творог с бананом.
- Обед: тыквенный суп-пюре, макароны с домашними куриными колбасками, некрепкий чай.
- Перекус: яблоко сладкое, сухарик.
- Ужин: картофельное пюре с утиной грудкой.
- Поздний ужин: йогурт.
Суббота
- Завтрак: манная каша с яблоком с добавлением сливочного масла, сухое печенье, отвар шиповника.
- Перекус: творожная запеканка.
- Обед: суп лапша с куриным филе, овощи тушеный, тефтели из индейки.
- Перекус: шарлотка с яблоками, некрепкий чай.
- Ужин: отварной рис с отварным минтаем, некрепкий чай.
- Поздний ужин: ряженка.
Воскресенье
- Завтрак: рисовая каша с тыквой, сухарик, компот.
- Перекус: печёное яблоко.
- Обед: кабачковый суп-пюре, тушёная говядина с овощами, яблочный компот.
- Перекус: творог с бананом.
- Ужин: паровые рыбные котлетки с отварным картофелем, кисель.
- Поздний ужин: кефир.
Как избежать обострения язвы желудка
Конечно, всё предусмотреть невозможно, очень тяжело избавиться от таких факторов, как стресс. Но всегда можно следить за своим питанием и беречь желудок от травмирования агрессивной едой. И стоит помнить, что такого питания стоит придерживаться всегда, даже если вы уже давно забыли о болевых симптомах.
Весной и осенью стоит принимать специальные витамины и лекарства, контролирующие соляную кислоту, это необходимо для предотвращения рецидива.
Нужно поменять свой образ жизни, забыть о вредных привычках и правильно питаться, тогда риск обострения сведется к минимуму.
Источник
Язва желудка — симптомы и лечение
Что такое язва желудка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нижегородцева А. С., хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Язвенная болезнь желудка (Stomach ulcers) — это хроническое рецидивирующее заболевание, при котором возникают дефекты в слизистой оболочке желудка. При отсутствии или несвоевременном лечении может стать причиной инвалидности или гибели человека.
Краткое содержание статьи — в видео:
Распространённость
Язвой желудка и двенадцатиперстной кишки страдают люди в возрасте от 20 до 65 лет. Мужчины от 25 до 40 лет болеют в 5-6 раз чаще женщин по той причине, что мужские половые гормоны косвенно повышают кислотность и агрессивность желудочного сока, а женские — понижают.
По данным Всемирной организации здравоохранения, язвенной болезнью страдает от 5 до 10 % населения планеты, а количество пациентов с осложнившейся язвой за последнее десятилетие увеличилось в несколько раз [17] .
В мире в год выполняется около 330 000 операций по поводу язвы желудка, из них только в России — 50 000. В абсолютном большинстве эти сложные и тяжёлые хирургические вмешательства проводятся при экстренном обращении пациентов в ослабленном состоянии с уже запущенной осложнённой формой заболевания. Поэтому даже при самых современных медицинских технологиях послеоперационная смертность среди этих пациентов колеблется в пределах 3-5 % [10] . А у людей, успешно перенёсших оперативное лечение, высок уровень инвалидизации, из-за чего пациентам сложно или невозможно вернуться к нормальной качественной жизни [6] .
Причины язвы желудка
Наиболее частой причиной образования язв желудка и двенадцатиперстной кишки является инфекция Helicobacter pylori. Она выявляется примерно в 70 % у больных с язвой желудка и до 90 % — с язвой двенадцатиперстной кишки [15] . Распространённость H. pylori, как основной причины развития язвы желудка и двенадцатиперстной кишки, в последние годы снизилась в развитых странах (например, в Швеции она составляет 11 %). Как правило, это связано с улучшением качества медицинской помощи, которая позволяет своевременно диагностировать и лечить инфекцию, а также с улучшением санитарных условий (например, качества водопроводной воды). В России распространённость инфекции достигает около 70 %, при этом большинство инфицированных людей даже не подозревают об этом и ни на что не жалуются [1] .
Второй по значимости причиной язвенной болезни являются обезболивающие препараты, в частности нестероидные противовоспалительные средства (НПВС) [15] . С одной стороны, скорость и универсальность действия НПВС избавили людей от различных болей, с другой — из-за длительного бесконтрольного приёма этих средств чаще стали возникать «лекарственные» язвы желудка и двенадцатиперстной кишки.
На третьем месте среди причин появления язв желудка и двенадцатиперстной кишки находятся заболевания, повышающие выработку гастрина — гормона, который увеличивает выработку соляной кислоты и усиливает агрессивность желудочного сока. К ним относятся B12-дефицитная анемия, гастринома (опухоль поджелудочной железы) [14] и др.
На вероятность развития язвенной болезни большое влияние оказывают предрасполагающие факторы, которыми являются:
- курение[14] ;
- нервно-эмоциональное перенапряжение (стрессы);
- нарушение режима дня и питания, употребление рафинированных продуктов и фастфуда;
- отягощённая наследственность (например, наличие язвенной болезни у родителей) [8][9] .
Симптомы язвы желудка
Боль — наиболее частый симптом при язвенной болезни желудка. Она локализуется в верхних отделах живота, может уменьшаться или усиливаться сразу или через время после приёма пищи в зависимости от места расположения язвенного дефекта. А при локализации язвы в двенадцатиперстной кишке боль может усилиться (или уменьшиться) спустя 30-40 минут после еды.
Интенсивность боли варьируется от резко выраженной и преходящей, которая может привести даже к рефлекторной рвоте сразу после еды, до слабой и постоянной, которая усиливается к утру и проходит после приёма пищи [14] . Порой пациент может просыпаться ночью из-за чувства «сосания под ложечкой» (в области впадины под рёбрами) или болей в верхних отделах живота [2] .
Чувство «раннего насыщения» и тяжести в желудке также являются признаками язвенной болезни. Человек часто начинает уменьшать порции еды, так как поглощение даже небольшого количества пищи, которая попадает на воспалённые участки слизистой желудка и язвы, может вызывать эти неприятные ощущения.
Запах изо рта, тошнота, изменение вкусовых ощущений, налёт на языке — частые спутники любых воспалительных заболеваний верхних отделов желудочно-кишечного тракта, в том числе и гастрита (воспаления желудка), на фоне которого язвы чаще всего и появляются.
Безболевая форма язвенной болезни наиболее опасна своими грозными осложнениями, которые иногда развиваются молниеносно у, казалось бы, здорового человека. Порой они приводят к фатальным последствиям. Например, в момент перфорации язвой стенки желудка насквозь у больного возникает резко выраженная интенсивная боль, которая приводит к шоковому дезориентирующему состоянию, иногда с потерей сознания. Страшно представить, к чему это приведёт, если этим человеком окажется водитель автомобиля, автобуса или пилот самолёта. Та же беда может настигнуть человека, отдыхающего вдали от цивилизации: из-за отсутствия возможности получить экстренную медпомощь шансы выжить значительно уменьшаются [5] [7] .
Патогенез язвы желудка
Язва желудка образуется при нарушении равновесия между агрессивными факторами желудочного сока — соляной кислоты и ферментов — и защитными свойствами слизистой оболочки — обновлением эпителия (поверхности слизистой желудка), выработкой слизи, адекватным кровоснабжением, выработкой гормонов простагландинов.
Роль агрессивности желудочного сока в образовании язвы зависит от желудочной секреции, которая по И. П. Павлову [12] проходит три фазы:
- Первая фаза — рефлекторная — вызывается раздражением ветвей блуждающего нерва, активирует желудочные железы, которые вырабатывают желудочный сок. Это происходит рефлекторно в ответ на запах или вид пищи, при её попадании в желудок.
- Вторая фаза — гормональная — зависит от попадания в кровь гормона гастрина, который вырабатывается слизистой антрального (выходного) отдела желудка и начального отдела двенадцатиперстной кишки при раздражении их пищевыми массами или воспалительными процессами.
- Третья фаза — кишечная — зависит от попадания в кровь гормона энтерокиназы. Этот гормон вырабатывается в тонкой кишке при попадании в неё пищевого комка.
У взрослого человека в сутки выделяется полтора литра желудочного сока, при этом 80 % сока вырабатывается в первую фазу желудочной секреции, 15 % — во вторую и 5 % — в третью. При нарушении эти фазы могут значительно измениться. Например, при воспалении в антральном отделе желудка выделяется слишком много гормона гастрина, из-чего желудочный сок в избытке вырабатывается «в холостую». Это усиливает воспаление и приводит к появлению язвенных дефектов в стенке желудка или двенадцатиперстной кишки [3] [8] .
Большая роль в язвообразовании отводится инфекции H. pylori, которая действует двояко: с одной стороны — бактерии прикрепляются к клеткам, вырабатывают токсины и вызывают воспаление, что делает слизистую оболочку чувствительнее к воздействию агрессивных факторов; с другой — вырабатывают определённые вещества, из-за чего клетки желудка вырабатывают излишнюю соляную кислоту.
При длительном бесконтрольном приёме нестероидных противовоспалительных средств (НПВС) нарушается защита слизистой желудка. Одновременно с этим увеличивается агрессивность желудочного сока, из-за чего клетки слизистой повреждаются и погибают, после чего постепенно образуется язва.
Хроническое переутомление и затянувшийся стресс ослабляют общий иммунитет и клеточную защиту, а через нейрогуморальный механизм увеличивают кислотность желудочного сока. Это нарушает баланс между факторами агрессии и защиты, что ведёт к появлению «стрессовых» язв, которые были впервые описаны ещё в 1983 году доктором J. Svan [11] .
Ряд заболеваний сопровождается стойко повышенной гиперпродукцией соляной кислоты, из-за чего компенсирующие возможности тканей желудка истощаются и появляются множественные язвы.
Отдельная роль отводится предрасполагающим факторам. Например, действие никотина при употреблении табака приводит к спазму сосудов всего организма, в том числе сосудов стенки желудка и двенадцатиперстной кишки, нарушая в них кровообращение. Из-за этого слизистая испытывает кислородное голодание, обменные процессы в ней ухудшаются, что приводит к ослаблению защиты тканей и создаёт предпосылки для язвообразования.
Этапы образования язвы
Язва желудка крайне редко возникает у абсолютно здорового человека. Её появлению предшествует ряд патологических изменений.
Вначале из-за нарушенного равновесия между факторами агрессии и защиты появляется банальное хроническое воспаление желудка — хронический гастрит. Состояние это может длиться годами, а его проявления варьируются от отсутствия каких-либо жалоб до возникновения болей в верхних отделах живота и нарушения пищеварения. Хронический гастрит протекает с периодами обострения, чаще весной и осенью.
Без лечения на фоне всё тех же негативных факторов, повышенной агрессивности желудочного сока и истощения защитных свойств слизистой оболочки её клетки начинают активно погибать, что приводит к появлению поверхностных дефектов — эрозий. Организм борется с этими процессами, заполняя эрозированные участки фибрином — своеобразной «монтажной пеной». Но когда и этот ресурс исчерпан, агрессивный желудочный сок начинает поражать оставшиеся без защиты глубокие слои стенки желудка и двенадцатиперстной кишки, таким образом формируя язвенный дефект.
Постепенное углубление и расширение язвы может привести к поражению мышц желудочной стенки и эрозии стенок крупных сосудов, из-за чего возникает желудочно-кишечное кровотечение. Или же язва может «прорасти» в желудочную стенку насквозь, что приведёт к изливанию содержимого желудка в брюшную полость [3] [4] [8] [9] .
Классификация и стадии развития язвы желудка
Язвенная болезнь желудка и двенадцатиперстной кишки — разностороннее по своим проявлениям и течению заболевание, которое классифицируют по различным факторам.
По причине появления чаще встречаются:
- язвы, ассоциированные с инфекцией H. pylori;
- «лекарственные» язвы — связанные приёмом лекарств (НПВС);
- «стрессовые» язвы — вызванные физическим или психологическим переутомлением человека или возникающие после операции.
По характеру течения выделяют:
- впервые выявленную язвенную болезнь (острая язва);
- рецидивирующее течение (хроническая язва) с редкими обострениями — раз в 2-3 года;
- рецидивирующее течение с частыми обострениями — два раза в год и чаще.
По клиническому течению язва бывает типичной и атипичной.
По кислотпродуцирующей функции выделяют язву с повышенной, нормальной или пониженной кислотностью.
По локализации язвенного дефекта выделяют язву желудка, язву двенадцатиперстной кишки или сочетанную форму болезни.
По количеству дефектов встречаются единичная язва и множественные язвы.
По максимальному размеру дефекта язвы делятся на:
- малые — до 5 мм;
- средние — 5-10 мм;
- большие — для желудка — 11-29 мм; для двенадцатиперстной кишки — 11-19 мм;
- гигантские — для желудка — 30 мм и более; для двенадцатиперстной кишки — 20 мм и более.
Согласно Международной классификации болезней (МКБ-10) [13] , язвы делятся на:
- острую язву с кровотечением;
- острую язву с прободением (перфорацией);
- острую язву с кровотечением и прободением;
- острую язву без кровотечения и прободения;
- хроническую или неуточнённую язву с кровотечением;
- хроническую или неуточнённую язву с кровотечением и прободением;
- хроническую язву без кровотечения и прободения;
- неуточнённую язву без кровотечения и прободения.
Эти варианты течения язвенной болезни отличаются по симптомам и выраженности клинических проявлений. В зависимости от них лечение может проводиться как в амбулаторных условиях с помощью диеты и таблеток, так и в стационаре в виде экстренных операций.
Осложнения язвы желудка
Кровотечение из язвы — наиболее распространённое осложнение [14] . Оно опасно тем, что при повреждении стенки сосуда в язве и начале кровотечения человек ничего не ощущает, особенно если язва была безболевой. Когда желудок переполняется кровью, возникает рефлекторная рвота. Таким образом болезнь манифестирует. Затем у больного нарастают симптомы кровопотери:
- снижается артериальное давление;
- учащается пульс;
- кожа бледнеет и покрывается потом;
- нарастает слабость;
- появляется одышка, несмотря на снижение физической нагрузки.
Когда язвенный дефект и источник кровотечения расположены в нижних отделах желудка или в луковице двенадцатиперстной кишки, то сначала проявляются симптомы кровопотери, а затем возникает жидкий дёгтеобразный («чёрный») стул.
Перфорация стенки желудка — образование сквозного отверстия при распространении язвы сквозь все слои стенки желудка. Через это отверстие содержимое желудка вытекает в брюшную полость и вызывает перитонит — тотальное воспаление тканей брюшной полости. Момент прободения сопровождается резкой чрезвычайно интенсивной болью, вплоть до болевого шока, снижением артериального давления, резкой бледностью кожи. В дальнейшем нарастает интоксикация (симптомы «отравления») и полиорганная недостаточность. Без экстренной медпомощи при таком осложнении человек погибает.
Пенетрация язвы также может осложнить течение болезни. Если язва находится на стенке желудка, с которой граничит другой орган — поджелудочная железа или стенка кишки, то она может распространиться в этот соседний орган. Тогда первыми проявлениями язвенной болезни желудка могут стать постепенно нарастающие симптомы воспаления во вторично поражённых органах.
Малигнизация — перерождение язвенного дефекта в рак желудка со всеми вытекающими последствиями. Риск такого перерождения появляется, если язва существует долгое время.
Рубцовый стеноз — опасное последствие заживления язвы. В результате рубцевания просвет желудка или двенадцатиперстной кишки может значительно сузиться вплоть до затруднения или невозможности прохождения по нему твёрдой и жидкой пищи. В этом случае больной худеет, быстро истощается и постепенно погибает от обезвоживания и голода [2] [5] [6] [10] .
Диагностика язвы желудка
Диагностика типичной язвы желудка достаточно проста, проводится терапевтом или гастроэнтерологом. При осмотре врач определяет общее состояние пациента, выясняет жалобы, характер и особенности течения болезни, при пальпации уточняет границы болезненных зон и их характер [16] . В случае необходимости врач назначает анализы крови и инструментальные обследования, чтобы сформировать чёткое представление о состоянии здоровья пациента и разработать наиболее оптимальный план лечения.
Сложнее установить диагноз при атипичной или безболевой язве, особенно когда появляются осложнения в виде пенетрации — распространения язвы на соседний орган.
Первым признаком бессимптомной или «немой язвы» часто становится её осложнение в виде кровотечения, из-за которого пациент в экстренном порядке попадает в хирургический стационар, где и проводится врачебный осмотр, выясняется анамнез, берётся кровь на анализы, при необходимости выполняются ЭГДС, УЗИ, рентген.
Оптимальным методом диагностики язвенной болезни (а при её безболевом течении — единственным и эффективным способом) является плановое эндоскопическое обследование — эзофагогастродуоденоскопия (ЭГДС) [15] . Процедура ЭГДС безопасна, длится несколько минут, сопровождается неприятными, но вполне переносимыми ощущениями. В итоге обследования появляется исчерпывающая информация о состоянии верхних отделов желудочно-кишечного тракта, наличии и характере воспалительных и эрозивно-язвенных процессов, а также о появлении новообразований.
С помощью специальных технологий во время ЭГДС определяют кислотность желудочного сока и наличие инфекции H.Pylori, забирают мелкие фрагменты слизистой желудка из новообразований для гистологического исследования — определения типа опухоли.
При обращении больного с признаками желудочного кровотечения с помощью ЭГДС определяют источники кровотечения, которые можно сразу ликвидировать, позволив пациенту избежать серьёзных хирургических вмешательств [2] [7] [9] [10] .
Лечение язвы желудка
Лечением язвенной болезни занимается терапевт или гастроэнтеролог. Оно направлено на устранение симптомов, заживление язв и ликвидацию причины этого заболевания с помощью диеты, изменения образа жизни и назначения медикаментов.
Для избавления от провоцирующей язву инфекции H. pylori врач назначает антибиотики, а для снижения кислотности желудочного сока — кислотоснижающие препараты и др. Если язва желудка вызвана приёмом обезболивающих препаратов (НПВС) или иных медикаментов, которые могут спровоцировать развитие язвы, то врач подбирает пациенту другие препараты, аналогичные «виновникам» болезни, у которых нет язвообразующего действия [14] .
Очень важно при язвенной болезни отказаться от пагубных привычек, в первую очередь — от курения и чрезмерного употребления алкоголя. Это позволит исключить риск развития осложнений.
Также во время лечения нужно придерживаться определённой диеты — диеты № 1. Она предполагает полноценное питание, разделённое на 5-6 приёмов пищи в день. Ограничивается употребление сильных раздражителей желудочной секреции (кетчупов, острых специй), грубых продуктов и блюд. Пища готовится в основном протёртой, варится на пару или в воде, рыба и негрубые сорта мяса подаются кусками. Из рациона исключаются очень холодные и горячие блюда. Ограничивается приём поваренной соли.
После восстановления баланса между агрессивными и защитными факторами язвы заживают самостоятельно в течение 10-14 дней.
При осложнениях язвенной болезни ( перфорации, стенозе, неконтролируемых, повторяющихся кровотечениях ) или в при неэффективности медикаментозной терапии лечение проводится хирургическим путём [14] . Однако операция — это всегда большой риск. При язвенной болезни она выполняется как крайняя мера. Если же её можно избежать, не давая развиться заболеванию, то лучше воспользоваться этой возможностью [2] [5] [6] [10] .
Прогноз. Профилактика
Прогноз при язвенной болезни зависит от самого пациента. При здоровом образе жизни, правильном питании, бережном отношении к своему здоровью вероятность появления язвы желудка крайне низкая. Нарушение режима сна и питания, переутомления, стрессы, пренебрежение плановыми медосмотрами, игнорирование собственных, казалось бы, незначительных неприятных ощущений часто приводят к развитию осложнённых форм.
Предупредить язвенную болезнь намного проще, быстрее и дешевле, чем лечить её развившиеся формы и осложнения. С этой целью Всемирная организация здравоохранения (ВОЗ) рекомендует, начиная с 25 лет, ежегодно проходить профилактические осмотры у врача-терапевта или гастроэнтеролога. Если у родственников была язвенная болезнь, то независимо от жалоб рекомендована ЭГДС с определением кислотности желудочного сока, уточняющими биопсиями для определения инфекции H. pylori и гистологическим изучением подозрительных участков. Она проводится раз в два года. При отсутствии жалоб профилактическая комплексная ЭГДС показана раз в два года после 35 лет. Выявленные при этом и своевременно пролеченные на ранних стадиях болезни — гастрит, дуоденит, инфекция H. pylori — позволят избежать развития не только язвенных процессов, но и онкозаболеваний.
Различаются три ступени профилактики:
- первичная — когда заболевания нет, но есть риск его развития;
- вторичная — направлена на то, чтобы предупредить прогрессирование уже возникшей болезни;
- третичная — проводится после развития осложнений.
Правила первичной профилактики:
- Придерживаться определённой суточной калорийности пищи: углеводы — 50 % и более, белки — 30 %, жиры — 15-20 %. При этом важно учитывать физическую активность, рост и вес. Питаться нужно часто, маленькими порциями. Исключить «голодные» и «монодиеты». Крайне нежелательно употреблять алкоголь, газировку, жирную, жареную, копчёную пищу, консервы, фастфуд. Рекомендуется питаться кашами из круп, супами, отварным мясом и рыбой, овощами и фруктами. Допускается умеренное употребление сдобы и сладостей.
- Придерживаться здорового образа жизни: отказаться от вредных привычек, быть физически активным, спать ночью не менее 7 часов. Избегать стрессовых ситуаций, учиться правильно их воспринимать.
- Регулярно посещать врача в рамках диспансеризации и устранять очаги хронической инфекции, в том числе своевременно лечить кариес , так как он снижает общий иммунитет, что облегчает «работу» любой инфекции, в т. ч. и H. Pylori.
- Начиная с 25 лет раз в два года проходить плановое к омплексное эндоскопическое обследование — ЭГДС с определением H. Pylori.
Во вторичной и третичной профилактике ко всем правилам из первой ступени добавляются:
- Строго соблюдать диету № 1. Исключено употребление, трудноперевариваемой грубо й пищи, мясных, рыбных и грибных бульонов, крепкого чая и кофе, сдобы, шоколада, свежих кислых фруктов, острых овощей — репы, редьки, редиса, лука. Пищу нужно готовить на пару, варить или запекать (без корочки) в протёртом виде. Она должна быть тёплой: не холодной и не горячей. Порции должны быть маленькими. Желательно пить минеральную воду, которая снижает кислотность желудка.
- Устранять любые причины обострения язвы, например, хронический гастрит.
- Тщательно соблюдать врачебные предписания.
Из всего этого следует, что в большинстве случаев развитие язвенной болезни и её осложнений можно легко избежать, если быть медицински грамотным человеком, прислушиваться к рекомендациям врачей, официальных авторитетных медицинских источников и не пренебрегать плановыми обследованиями [1] [3] [5] [9] .
Источник