- Травы и отвары для лечения гломерулонефрита. Лечебное питание
- Принципы диеты при гломерулонефрите
- Категорически запрещены
- Разрешаются:
- При наличии отеков необходимо
- Примерное меню при гломерулонефрите
- Фитотерапия при гломерулонефрите
- Санаторно-курортное лечение при гломерулонефрите
- Консультации специалистов при гломерулонефрите (по показаниям)
- Популярная информация для пациентов
- Полезные статьи
- Остеохондроз | Как избавиться навсегда?
- Артроз плечевого сустава
- Киста Бейкера (Беккера)
- Ревматоидный артрит: что это?
- Компрессы от артрита
- Рецепты очищения сосудов
- Запись к травматологу | г. Тула Отправте заявку
- Согласие на обработку персональных данных
- Гломерулонефрит хронический — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы хронического гломерулонефрита
- Патогенез хронического гломерулонефрита
- Классификация и стадии развития хронического гломерулонефрита
- Осложнения хронического гломерулонефрита
- Диагностика хронического гломерулонефрита
- Лечение хронического гломерулонефрита
- Прогноз. Профилактика
Травы и отвары для лечения гломерулонефрита. Лечебное питание
Выбор диеты определяется формой заболевания, фазой его развития и степенью сохранности функции почек. Лечебное питание назначают одновременно с противовоспалительной, десенсибилизирующей и симптоматической терапией.
Оглавление:
Основные требования к диетическому рациону больных в острую фазу развития заболевания (при сохраненной функции почек)
- ограничение поваренной соли и воды
- ограничение простых углеводов
- ограничение белка
- снижение калорийности рациона с учетом уровня энергозатрат организма
- исключение из рациона экстрактивных веществ
- полное обеспечение потребности организма больного в витаминах и минеральных веществах
Принципы диеты при гломерулонефрите
Принципы диеты при гломерулонефрите направлены на щажение почек (из рациона исключаются вещества, напитки и продукты, раздражающие), снижение артериального давления, уменьшение отеков, восстановление водноэлект ролитного баланса организма.
Независимо от формы хронического гломерулонефрита надо обеспечивать организм витаминами и солями калия, который способствует выделению натрия, а вместе с ним и жидкости, что понижает артериальное давление. Количество выпитой жидкости должно превышать суточный объем мочи на 400 мл. В арбузный и компотный разгрузочные дни жидкости больному не дают.
Категорически запрещены
- острые и соленые закуски, копчения
- мясные и рыбные бульоны
- пряности (они тормозят работу почек)
- алкоголь
- азотистые экстрактивные вещества
- какао, шоколад
Разрешаются:
- фрукты
- овощи
- молочные продукты
- овощные и фруктовые соки, отвар шиповника
Состав диеты: белки — 40–50 г (50–60 % животного происхождения); жиры — 80–90 г; углеводы — 400–450 г, соль — до 8 г.
  Режим питания: 4–5 раз в день.
При наличии отеков необходимо
- ограничить потребление жидкости
- исключить из рациона поваренную соль (готовить без соли!)
При развитии нефротического синдрома, характеризующегося массивной протеинурией, гипо и диспротеинемией, распространенными отеками, гиперхолестеринемией, на фоне применения кортистероидных препаратов, цитостатиков, иммунодепрессантов для восполнения значительной потери белка назначают диету с повышенным содержанием белка, обогащенную липотропными факторами (метионин, фосфатиды, содержащиеся в растительных маслах, которые должны составлять 1 / от общего количества жира), при полном 3 обеспечении организма витаминами, минеральными веществами и микроэлементами.
Примерное меню при гломерулонефрите
Назначение больному разгрузочных безнатриевых дней способствует уменьшению отечного синдрома, снижению артериального давления, улучшению общего состояния.
Первый завтрак: салат из капусты, пудинг из риса и яблок, чай.
  Второй завтрак: морковь, натертая с яблоками.
  Обед: овощной суп, мясо отварное с отварным картофелем, компот из сухофруктов.
  Ужин: свежий творог со сметаной, некру- тое яйцо, чай с молоком.
  Перед сном: стакан кислого молока.
  На весь день: хлеб — 300 г, сахар — 30 г, масло сливочное — 15 г.
Фитотерапия при гломерулонефрите
При частичной ремиссии болезни фитотерапия должна быть направлена на снижение количества белка в моче, устранение отеков, коррекцию артериального давления. В этот период она используется в сочетании с синтетическими препаратами.
В фазу стойкой ремиссии лекарственные растения могут быть единственным средством лечения больных хроническим гломерулонефритом.
  Их задача — профилактика обострений, стимуляция защитных сил организма, борьба с очагами инфекции (прежде всего с хроническим тонзиллитом).
Основной метод терапии гломерулонефрита — медикаментозный. Лекарственные растения могут применяться, но играют вспомогательную роль.
Рекомендуемые ниже фитопрепараты оказывают противовоспалительное, противоаллергическое, мочегонное действие при гломерулонефритах, а также служат источником витаминов (аскорбиновой кислоты, витаминов группы В, А):
- листья земляники лесной, листья крапивы двудомной — по 10 г; листья березы — 20 г; льняное семя — 50 г. Отвар принимают по 1–2 стакана в день до еды;
- корень стальника — 30 г, листья березы — 30 г, льняное семя — 40 г. Стакан отвара выпивают в течение дня в несколько приемов.
При гломерулонефрите с целью изменения реактивности организма и получения диуретического, гипотензивного эффекта рекомендуется следующий сбор:
- листья смородины черной, листья березы, плоды можжевельника, шишки хмеля — по 10 г; ли- стья толокнянки, листья подорожника большого, листья брусники — по 20 г; листья крапивы двудомной, трава хвоща полевого — по 30 г; плоды шиповника — 40 г; ягоды земляники лесной — 60 г. 5–6 г смеси залить 50 мл кипятка, томить в течение 30 мин на водяной бане (не кипятить). Принимать по 150 мл 3 раза в день за полчаса до еды в теплом виде.
  Внимание! Следить за мочевым осадком. При усилении гематурии исключить из сбора полевой хвощ.
Направленность фитотерапии при хроническом гломерулонефрите определяется фазой заболевания (обострение, ремиссия), клиническим вариантом, наличием или отсутствием осложнений.
Сочетанное действие на организм при гло- мерулонефрите оказывает сбор:
- хвощ полевой (трава), тысячелистник обыкно- венный (трава) — по 10 г; почечный чай (трава), подорожник большой (листья), череда трехраздельная (трава), шиповник коричневый (плоды) — по 15 г; календула лекарственная (цветки) — 20 г. Принимать по 1 / 4 – 1 / 3 стакана настоя 3–4 раза в день.
При гематурии рекомендуется сбор:
- хвощ полевой (трава) — 10 г; почечный чай (трава), подорожник большой (листья), тысячелистник обыкновенный (трава), крапива двудомная (листья), календула лекарственная (цветки), череда трехраздельная (трава) — по 15 г.
Санаторно-курортное лечение при гломерулонефрите
После перенесенного острого гломерулонефрита желательно направлять пациентов на санатор нокурортное лечение с целью профилактики рецидивов и перехода заболевания в хроническую форму. Санаторно-курортная реабилитация помогает восстановить функции почек.
Для лиц с острым гломерулонефритом в анамнезе наиболее подходящими являются климатические курорты пустынь, а также приморские курорты. В этих природных зонах сухо и жарко, что и необходимо для улучшения работы почек.
Лучше всего санаторнокурортное лечение проводить весной, летом и ранней осенью. Сухой и жаркий воздух этих курортов способствует усилению потоотделения. Вместе с потом выделяются промежуточные продукты азотистого обмена, что облегчает работу почек, которые также участвуют в выведении продуктов обмена, содержащих азот.
  Благодаря такой разгрузке улучшается почечный кровоток, увеличивается клубочковая фильтрация. Кроме того, уменьшается или полностью исчезает мочевой синдром. Прекращается протеинурия, нормализуется белковый состав крови.
  Благодаря улучшению работы почек восстанавливается электролитный состав плазмы крови. За счет повышения выделительной функции почек снижается артериальное давление, улучшается работа сердца.
Восстановительное лечение больных с хроническим гломерулонефритом проводится во многих уголках ближнего зарубежья. Подобные курортные зоны есть в Ашхабаде и его окрестностях, оазисе Байрам-Али, Моллакакре, Западном Казахстане, Симеизе, на южном берегу Крыма. Санаторнокурортную реабилитацию лучше всего проводить в теплое время года на протяжении 3–4 месяцев.
Консультации специалистов при гломерулонефрите (по показаниям)
- окулист (осмотр глазного дна не реже 1 раза в год)
- отоларинголог (наличие очагов инфекции, проверка слуха)
- стоматолог (наличие очагов инфекции)
- невропатолог/невролог (полинейропатия при наличии ХПН)
- уролог (обструкция мочевыводящих путей, опухоли)
- диетолог-нутрициолог (коррекция диеты при наличии ХПН)
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Популярная информация
для пациентов





Полезные статьи
Остеохондроз | Как избавиться навсегда?
Остеохондроз, как говорят врачи, является полиэтиологическим заболеванием, то есть причин у него может быть сразу несколько.
Артроз плечевого сустава
Артроз плечевого сустава – это заболевание плечевого сустава хронической формы, которое имеет свойство прогрессировать, если вовремя не начать лечение.
Киста Бейкера (Беккера)
Киста Бейкера (киста коленного сустава) – представляет собой плотное, мягкое и эластичное опухолевидное образование, располагающееся в подколенной ямке.
Ревматоидный артрит: что это?
Ревматоидный артрит — это заболевание иначе называется инфекционным неспецифическим полиартритом. Болезнь носит длительный (хронический) и прогрессирующий характер.
Компрессы от артрита
Компрессы сочетают в себе температурное воздействие и лекарственные вещества, которые, проникая через кожу, оказывают противовоспалительное и обезболивающее действия.
Рецепты очищения сосудов
Людям, не страдающим тяжелыми хроническими заболеваниями и не жалующимся на проблемы с пищеварением, рекомендуется принимать по половине стакана такого настоя три раза в день за 20 минут до еды.
Запись к травматологу | г. Тула
Отправте заявку
Согласие на обработку персональных данных
Заполняя настоящую форму, в соответствии с требованиями статьи 9 Федерального закона от 27.07.2006 № 152-ФЗ «О персональных данных», я подтверждаю свое согласие на обработку вносимых в форму моих персональных данных, лицом оказывающим услуги на основании данной формы (далее Оператор), том числе:
1) ФИО;
2) адрес электронной почты;
3) номер телефона;
Предоставляю Оператору право осуществлять все действия (операции) с моими персональными данными, включая сбор, систематизацию, накопление, хранение, обновление, изменение, использование, обезличивание, блокирование, уничтожение.
Целью обработки персональных данных является оказание мне услуг на основании заполненной формы .
Оператор имеет право на обмен (прием и передачу) моими персональными данными с использованием машинных носителей или по каналам связи, с соблюдением мер, обеспечивающих их защиту от несанкционированного доступа.
Настоящее согласие действует бессрочно, срок хранения моих персональных данных не ограничен.
Оставляю за собой право отозвать свое согласие посредством составления соответствующего письменного документа, который может быть направлен мной в адрес Оператора по почте заказным письмом с уведомлением о вручении либо вручен лично под расписку представителю Оператора.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
Материалы, предоставленные на сайте, собраны из открытых источников и носят ознакомительный характер. Все права на данные материалы принадлежат их законным правообладателям. В случае обнаружения нарушения авторских прав — просьба сообщить через обратную связь. Внимание! Вся информация и материалы, размещенные на данном сайте, представлены без гарантии того, что они не могут содержать ошибок.
Есть противопоказания, необходимо проконсультироваться со специалистом!
Источник
Гломерулонефрит хронический — симптомы и лечение
Что такое гломерулонефрит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Болгарова О. Г., педиатра со стажем в 11 лет.
Определение болезни. Причины заболевания
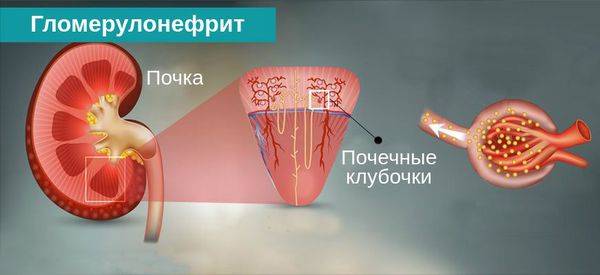
Гломерулонефрит — это двустороннее диффузное иммунное воспалительное заболевание почек, при котором в первую очередь поражаются их клубочки — гломерулы.
Хронический гломерулонефрит включает в себя группу различных заболеваний почек, отличных по своей причине, морфологической структуре и подходам к лечению, но объединённых первичным поражением гломерулов. [3]
В России заболеваемость хроническим гломерулонефритом достигает 13–50 случаев на 10 000 населения. Данные патологии чаще наблюдаются у мужчин. Они могут развиться в любом возрасте, однако наиболее часто возникают у детей 3–7 лет и взрослых 20–40 лет. [17]
На заболеваемость гломерулонефритом влияют популяционные, климатические и социально-экономические факторы. Так, фокально-сегментарный гломерулосклероз чаще встречается у афроамериканцев, ИГА-нефропатия более распространена на азиатском континенте, инфекционно-зависимые гломерулонефриты — в тропиках и развивающихся странах. [16]
Причины возникновения хронического гломерулонефрита зачастую неизвестны. В развитии части болезней установлена роль бактериальной и вирусой инфекции, в частности вирусов гепатита В и С, ВИЧ-инфекции, вирусов кори и Эпштейна — Барра. По существу, каждая редкая и новая инфекция может вызвать гломерулонефрит. [3] Также на появление хронического гломерулонефрита оказывают влияние лекарственные препараты, опухоли и другие внешние и внутренние факторы. [2]
Симптомы хронического гломерулонефрита
Первые клинические проявления хронического гломерулонефрита могут быть скудными, поэтому зачастую болезнь подкрадывается незаметно. В этом случае заподозрить заболевание можно только по изменению состава мочи: появление в ней белка (протеинурия) и изменение мочевого осадка — появление эритроцитов и лейкоцитов в моче.
Иногда болезнь дебютирует как острый нефрит. В таком случае она проявляется несколькими синдромами:
- нефритический синдром — связан с воспалением почек и проявляется гематурией (наличием крови в моче), протеинурией более 3 г/сутки, артериальной гипертонией, возникающей из-за задержки натрия, олигурией (уменьшением объёма выделяемой мочи) и снижением скорости клубочковой фильтрации;
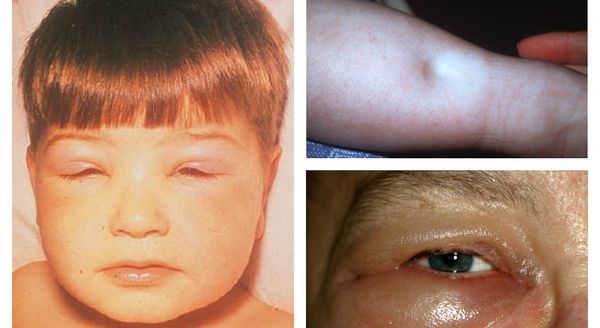
- нефротический синдром — сочетание таких симптомов поражения почек, как массивная протеинурия более 3,5 г/сутки, отёки, дислипидемия, гипопротеинемия и гипоальбуминемия;
- мочевой синдром — включает изменения в анализах мочи, не укладывающиеся в рамки основных синдромов.
Сочетание нефротического и нефритического синдрома является наиболее неблагоприятным вариантом.
Помимо данных проявлений для гломерулонефрита характерны следующие симптомы:
- болезненные ощущения в поясничной области;
- повышение артериального давления;
- отёки;
- суставные боли;
- слабость;
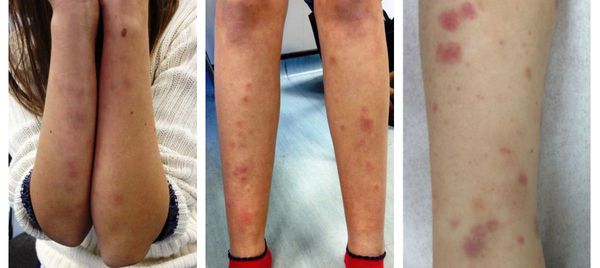
- кожная сыпь.
Все формы хронического гломерулонефрита способны периодически обостряться, при этом клиническая картина напоминает или полностью повторяет проявления острой формы заболевания. При подостром или быстро прогрессирующем гломерулонефрите функции почек снижаются на 50% меньше чем за три месяца.
Патогенез хронического гломерулонефрита
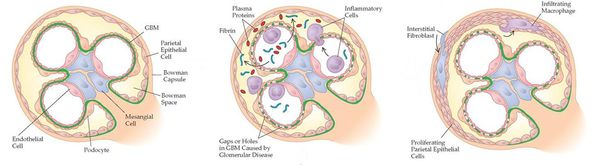
Инфекционные и другие стимулы способствуют появлению иммунного ответа с формированием и отложением антител и/или иммунных комплексов в клубочках почек (или их образованием сразу в клубочках), а также усилению клеточно-опосредованной иммунной реакции. В ответ на возникающие иммунные нарушения в почечных клубочках развиваются изменения, претерпевающие ряд стадий. Сегодня с достаточной уверенностью можно говорить о конкретных механизмах только некоторых из них.
Начало иммуновоспалительного процесса связано с активацией медиаторов тканевого повреждения, прежде всего с активацией хемотаксических факторов, способствующих миграции лейкоцитов. Одновременно активируются факторы коагуляции (сгущения), в результате чего образуются депозиты фибрина и происходит выброс факторов роста и цитокинов — гормоноподобных веществ, вырабатываемых клетками иммунной системы.
На первых этапах заболевания иммунное воспаление преобладает. Поэтому чем раньше начато иммуносупрессивное лечение, тем лучше прогноз заболевания. При стихании воспалительного процесса на первый план выходят неиммунные механизмы прогрессирования болезни:
- гиперфильтрация — неизменённые клубочки работают с повышенной нагрузкой;
- внутриклубочковая и артериальная гипертензия;
- нарушения липидного обмена и свёртывания крови;
- гиперурикемия — увеличение концентрации мочевой кислоты в крови.
При дальнейшем прогрессировании заболевания происходят вторичные изменения: процесс распространяется на другие структуры почки — канальцы и интерстиций (вид соединительной ткани).
Исход воспаления — фиброз и склероз почечной ткани, т. е. потеря почечной функции.
Классификация и стадии развития хронического гломерулонефрита
По причинам возникновения гломерулонефриты делятся на две группы:
- Первичные (идиопатические) — когда причины возникновения неизвестны.
- Вторичные — когда причины развития заболевания обусловлены:
- системными аутоиммунными заболеваниями (системной красной волчанкой, АНЦА-ассоциированными и геморрагическими васкулитами, ревматоидным артритом);
- поражениями почек в рамках паранеопластического синдрома (опухолей и лимфом) — эти гломерулонефриты устойчивы к стандартной терапии, поэтому прогноз может быть улучшен (вплоть до полного выздоровления) при полном удалении опухоли;
- инфекциями (инфекционным эндокардитом, вирусами гепатита В и С, ВИЧ-инфекцией, вирусом Эпштейна — Барра и другими);
- лекарственными болезнями (аутоиммунной реакцией на фармокологические и биологические препараты).
По клиническим проявлениям выделяют пять форм заболевания:
- Нефротическая — возникает чаще всего, сопровождается выраженными отёками (возможно скопление невоспалительной жидкости в грудной и брюшной полости, околосердечной сумке, а также отёк кожи), массивной протеинурией (более 5 г/л у взрослых и 3 г/л у детей), цилиндрурией, гипопротеинемией и дизлипидемией.
- Гипертоническая — количественные и качественные изменения мочи менее выражены по сравнению с длительным синдромом артериальной гипертензии, при котором артериальное давление повышается до 180/100-200/120 мм рт. ст. и сопровождается в течение дня серьёзными колебаниями показателей по разным причинам.
- Гематурическая (болезнь Берже) — среди прочих симптомов заболевания преобладает наличие крови в моче, причём как визуальное (заметное глазу), так и лабораторное, при котором отмечается значительное или упорное присутствие эритроцитов в осадке мочи. Данная форма чаще возникает у молодых мужчин.
- Латентная — возникает довольно часто. В связи с неявными симптомами может существовать на протяжении 10-20 лет и дольше, но в итоге всё равно приводит к уремии. Человек обычно чувствует себя удовлетворительно, возможен слабо выраженный мочевой синдром, отёки и артериальная гипертензия не наблюдаются. Из лабораторных показателей можно обнаружить протеинурию (не более 1-2 г/сутки), небольшое количество эритроцитов и цилиндров в моче, тонких, желтоватых, переплетающихся нити фибрина, удельный вес мочи в норме.
- Смешанная — включает в себя проявления нефротической и гипертонической форм.
По морфологическим изменениям выделяют три хронических гломерулонефритов:
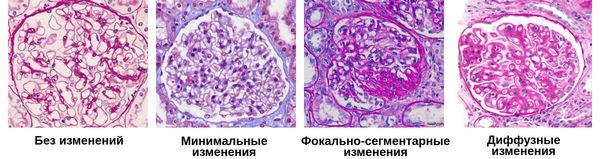
- Минимальные — на микроскопиеском уровне изменений практически нет, возможно только различить слияние ножек подоцитов, покрывающих капилляры почечных клубочков.
- Фокально-сегментарные — под микроскопом можно обнаружить не только слияние подоцитов, но и склероз и дистрофию некоторых клубочковых петель.
- Диффузные — увеличение количества клеток в клубочках почек:
- мезангиопролиферативные;
- мезангиокапиллярные. [4]
Осложнения хронического гломерулонефрита
Гломерулонефрит может осложниться инфекцией, в том числе связанной с иммунодепрессивной терапией (пиелонефрит, туберкулёз), нарушениями фосфорнокальциевого гомеостаза и остеопорозом. Причиной тому — острый воспалительный процесс или же осложнения иммунносупрессивной терапии.
Осложнения нефротической формы хронического гломерулонефрита:
- нефротический криз — самое грозное осложнение;
- внутрисосудистое свёртывание крови (ДВС-синдром);
- тромбозы вен, в том числе почечных;
- рожеподобные изменения кожи, появление которых сопровождается повышением температуры и усилением симптомов интоксикации.
Нефротический криз возникает внезапно. Его развитие может спровоцировать активная диуретическая терапия. К характерным проявлениям относятся интенсивные боли в животе, перитонитоподобный синдром, повышенная температура тела. В дальнейшем это осложнение может привести к развитию гиповолемического шока и смерти. [15]
Частые осложнения гипертонической форм связаны с гипертрофией миокарда левого желудочка (сердечная астма, отёк лёгких). Также может возникнуть острая сердечная недостаточность. [1]
Диагностика хронического гломерулонефрита
Для диагностики гломерулонефритов прежде нужно исключить целый ряд заболеваний со схожими симптомами:
- протеинурию;
- диабетическую нефропатию;
- гипертоническую болезнь с поражением почек;
- амилоидоз почек (нарушение белково-углеводного обмена в почках);
- миеломную нефропатию;
- наследственные нефропатии. [1][2]
Лабораторное или визуальное наличие крови в моче требует исключения других урологических проблем, опухолей, феномена сдавления левой почечной вены у детей, наследственных заболеваний почек — болезни тонких мембран, синдрома Альпорта (наследственного нефрита).
Для дифференциальной диагностики с системными заболеваниями необходимо исследовать их маркеры в крови:
- при системной красной волчанке — антинуклеарные антитела, волчаночный антикоагулянт, Д-димер;
- при антифосфолипидном синдроме — антитела к кардиолипину и бетта-2-гликопротеину; [1]
- при АНЦА-васкулите — антитела к цитоплазме нейтрофилов двух классов. [13]
При обострении любой формы хронического нефрита скорость оседания эритроцитов увеличивается, а также уровень иммунологических показателей, сиаловых кислот, фибрина и серомукоида в крови. При развитии хронической почечной недостаточности независимо от формы хронического нефрита уровень креатинина и мочевины в крови увеличивается. [1] [11]
Основные аспекты диагностики гломерулонефритов:
- изменения в анализах мочи — прежде всего протеинурия, гематурия ицилиндрурия;
- биохимический анализ крови — гипопротеинэмия, гипоальбуминемия, диспротеинемия, повышение альфа-2-глобулина, гаммаглобулина, креатинина и азотистых шлаков, уровня сахара и липидного спектра, гиперхолестеринэмия, дизлипидемия, гиперурикемия.
- УЗИ-почек — увеличение или уменьшение размера почек, истончение и гиперэхогенность паренхимы, нарушение кортико-медуллярной дифференциации;
- КТ и МРТ с контрастированием для исключения урологических проблем.
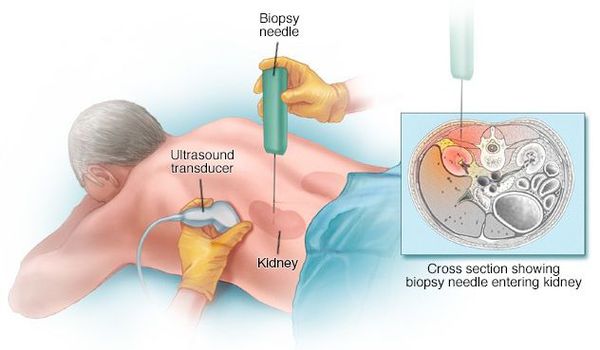
Постановка диагноза многих гломерулярных заболеваний невозможна без пункционной биопсии почки.
Показания к биопсии:
- наличие стероидрезистентного нефротического синдрома;
- признаки острого нефритического синдрома с почечной недостаточностью;
- подозрение на быстро прогрессирующий гломерулонефрит или хронический интерстициальный нефрит;
- заболевания с одновременным нарушением различных систем организма, включая почки (системная красная волчанка, геморрагический васкулит);
- длительная изолированная протеинурия или гематурия.
Противопоказания к биопсии:
- часто рецидивирующи нефротически синдром (исключение — подозрение на нефротоксичность, связанную с циклоспорином А);
- наличие только одной почти в организме (не строгое противопоказание);
- нарушение свертывания крови;
- бесконтрольная артериальная гипертензия;
- запущенные стадии формирования нефросклероза;
- терминальная почечная недостаточность.
Биопсию проводит опытный нефролог или хирург в условиях стационара. Сама процедура длится примерно 15-20 минут. Осложнения при биопсии возникают редко, кровотечение возможно всего в 5-10% случаев. [5]
Проведение биопсии почки и верификация морфологического варианта поражения почек показаны даже в тех случаях, когда имеется связь макро- гематурии с ангиной и напрашивается диагноз «острый гломерулонефрит». Исследования показали, что под маской острого «постстрептококкового» гломерулонефрита могут скрываться такие тяжёлые поражения почек, как экстракапиллярный гломерулонефрит, исход и прогноз которого зависят от своевременного начала лечения. [6]
Лечение хронического гломерулонефрита
Лечение хронических гломерулонефритов сводится к трём целям:
- подавление иммунных реакций;
- снижение темпа прогрессирования патологии;
- предупреждение появления хронической почечной недостаточности.
Этиотропная терапия проводится только при выявленной причине хронического гломерулонефрита, например, при лептоспирозе, БГСА-инфекции, вирусных гепатитах, ВИЧ-инфекции и других). В подобных случаях применяются антибиотики и противовирусные препараты.
Иммуносупрессивная терапия включает применение следующих лекарств:
- Глюкокортикостероидные препараты (ГКС). Одним из первых показаний к их применению был изолированный нефротический синдром у детей при болезни минимальных изменений. Эти препараты обладают мощным противовоспалительным и иммуносупрессивным действием, применяются в том числе для лечения аутоиммунных заболеваний почек. В последние годы были выяснены принципиально новые эффекты ГКС, в частности их защитное влияние на гломерулярные клетки — подоциты. [9]
Однако ГКС имеют множество побочных эффектов. Поэтому их стараются назначать коротким курсом в больших дозах, постепенно переходя на поддерживающую терапию минимальными дозам.
- Цитостатики. В настоящее время такой цитостатик, как циклоспорина А, является признанным методом лечения нефротических вариантов гломерулонефритов, в основе которых лежит повреждение подоцитов. При болезни минимальных изменений, фокально-сегментарном гломерулосклерозе и мембранозном гломерулонефрите данный препарат чаще всего используется в комбинации с ГКС. [7][8]
У пациентов со стероидрезистентным фокально-сегментарным гломерулосклерозом и непереносимостью циклоспорина предлагается применение другого цитостатика — микофенолата мофетила в комбинации с высокими дозами дексаметазона. [2]
- Моноклональные антитела. Использование препаратов на этой основе является новым направлением лечения хронических гломерулонефритов. Например, ритуксимаб считается эффективным препаратом. Он имеет меньше токсичных побочных эффектов и при некоторых формах заболевания позволяет добиться ремиссии. [14]
Одна из методик лечения резистентных к стандартной терапии форм является пульс-терапия — высокодозное введение лекарств коротким курсом. [12] Такой способ эффективно купирует обострения гломерулонефритов и относительно хорошо переносится пациентами.
Как правило, пульс-терапия проводится с использованием метилпреднизолонома, циклофосфамида или обоих препаратов:
- пульс-терапия метилпреднизолоном проводится 2–3 дня, после чего курс повторяются ещё 3–4 раза с перерывом в 10 дней;
- пульс-терапия циклофосфамидом проводится раз в четыре недели с повторением от 6 до 12–14 раз.
В последние десятилетия для торможения прогрессирования хронического гломерулонефрита применяется нефропротективная стратегия лечения. Так как при стихании иммунно-воспалительного процесса на первый план выходят неиммунные факторы прогрессирования заболевания (прежде всего гемодинамические), а также обменные (гиперлипидемия, дислипидемия, гиперурикемия) и коагуляционные, применяются ингибиторы АПФ и блокаторы рецепторов ангиотензина. Эти препараты восстанавливают системную и внутриклубочковую микроциркуляцию, обладают противовоспалительным и цитопротективным действием (защита клеток от вредных факторов). Они применяются для лечения всех форм гломерулонефритов и замедляют прогрессирование болезни. При некоторых формах латентных и гематурических вариантов заболевания, когда не показано иммуносупрессивное лечение, они являются препаратами выбора.
Плазмаферез (способ очищения крови) применяется для лечения быстро прогрессирующего гломерулонефрита, а также нефритов, протекающих на фоне системных заболеваний.
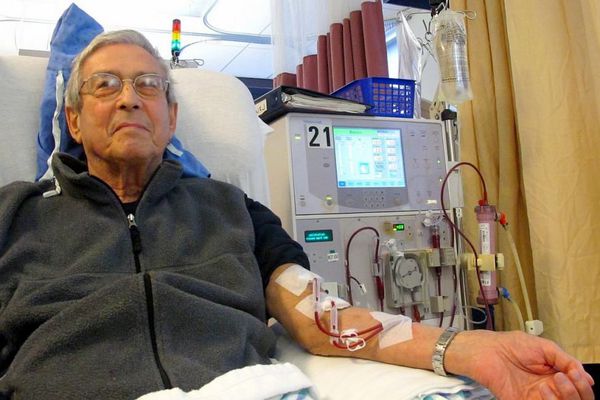
Гемосорбция и гемодиализ (способы внепочечного очищения крови) относятся к методам заместительной почечной терапии. К ним прибегают во время острого периода почечной недостаточности.
Посиндромная терапия диуретиками, антикоагулянтами, дезагрегантами, антигипертензивными препаратами, статинами, гиперлипидемическими и другими средствами проводится по показаниям. Также уделяется внимание устранению очагов хронической инфекции, лечению кариеса, профилактике вирусных инфекций, на фоне которых чаще всего возникают обострения заболевания.
При лечении нефротического синдрома у детей показана инициальная терапия в течение 4-6 недель, а также приём преднизолона, доза которого со временем снижается до поддерживающей. При благоприятном течении болезни преднизолон постепенно отменяют. В случае выявления стероидзависимости (когда на фоне снижения дозы преднизолона возникает рецидив заболевания) используются алкилирующие препараты — циклофосфамид или хлорамбуцил, а также применяется левамизол, микофенолат мофетил или такролимус.
Прогноз. Профилактика
Течение хронического гломерулонефрита зависит от причины заболевания и морфологической формы. Наиболее неблагоприятным является подострый быстро прогрессирующий вариант.
Без лечения все формы гломерулонефрита заканчиваются хронической почечной недостаточностью, разница заключается лишь в срок её наступления. А осложенения ухудшают и без того тяжёлый прогноз заболевания.
Смерть при гломерулонефрите может наступить в результате развития отёка легких, нефротического синдрома, инсульта, острой почечной недостаточности, гиповолемического шока и венозных тромбозов. Летальность при хроническом гломерулонефрите на III-V стадиях хронической болезни почек связана с сердечно-сосудистыми патологиями. [17]
Всем пациентам с хроническим гломерулонефритом важно помнить о следующих мерах профилактики обострения заболевания:
- контролирование баланса жидкости;
- соблюдение режима питания;
- отказ от курения;
- регулярное измерение артериального давления;
- недопущение переохлаждений, стрессовых ситуаций, чрезмерных физических нагрузок. [17]
Источник