- Введение лекарственного тампона
- Показания для введения лекарственного тампона
- Эффективность проведения тампонады влагалища?
- Подготовка к лекарственному тампонированию влагалища
- Тампонирование влагалища в Медицинском Клиническом Центре «Проксима»
- Тампонирование лечебное влагалища
- Показания к введению лекарственных тампонов
- Какие препараты вводятся с тампоном?
- Как выполняется тампонада влагалища?
- Введение вагинального тампона с лекарственными препаратами
- Показания к тампонированию
- Противопоказания
- Подготовка к тампонированию
- Методика лекарственного тампонирования
- Лечение воспалительных заболеваний органов малого таза у женщин
Введение лекарственного тампона
Показания для введения лекарственного тампона
неспецифические воспалительные заболевания влагалища, кольпиты;
- специфические кольпиты, вызванные некоторыми инфекциями, передающимися половым путем – микоплазмами, уреаплазмами;
- бактериальный вагиноз – дисбактериоз влагалища с угнетением лактобактерий, и заменой их на условно-патогенную микрофлору (гарднереллы);
- вагинальный кандидоз (молочница);
- эндоцервицит;
- эрозия шейки матки;
- вагинальные свищи.
- эндометриты;
- аднекситы;
- параметриты;
- уретриты и циститы.
Эффективность проведения тампонады влагалища?

Успешность любой медицинской манипуляции зависит правильных действий квалифицированного специалиста, тампонирование влагалища не является исключением – грамотная техника ее выполнения позволяет достичь отсутствия дискомфортных ощущений со стороны пациентки, максимального лечебного эффекта от применяемых фармакологических средств и быстрого наступления выздоровления. Процедура начинается с приготовления тампона – стерильного ватного шарика, обернутого марлей (чтобы пациентка смогла самостоятельного его извлечь, концы марли делают длинными). Длительность пребывания тампона с лекарственным средством варьирует от 60-ти минут до 12-ти часов – время устанавливает лечащий врач в зависимости от диагноза, тяжести течения заболевания и длительности выбранного терапевтического курса (в некоторых случаях достаточно будет 2-3 процедур, а в некоторых – 10-12). Эффективность лечения контролируют после каждой процедуры, отсутствие ожидаемого положительного результата в течение нескольких дней требует коррекции тактики терапии.
Подготовка к лекарственному тампонированию влагалища
Процедуру проводят по специальному алгоритму. Предварительного спринцевания и инъекционного введения медикаментов не требуется. В качестве подготовительных мероприятий пациентке показано опорожнение мочевого пузыря и тщательный туалет наружных гениталий. Перед манипуляцией врач осуществляет осмотр и оценивает наличие противопоказаний.
Тампонирование влагалища в Медицинском Клиническом Центре «Проксима»
Если лекарственная тампонада влагалища была назначена врачом-гинекологом другого лечебного учреждения, пациентка может обратиться в клинику «Проксима» (г. Сочи). Здесь процедуру выполняют высокопрофессиональные специалисты, которые имеют большой опыт работы в сфере акушерства и гинекологии в любое удобное для женщины время (можно воспользоваться услугой предварительной записи по телефону или в системе онлайн). Для проведения лечебного тампонирования применяются прошедшие сертификацию лекарственные средства последнего поколения, которые одобрены Министерством Здравоохранения Российской Федерации. При работе медицинский персонал нашей клиники соблюдает все требования санитарной гигиены и использует только стерильный одноразовый инструментарий. Высокоточная техника выполнения лечебной манипуляции исключает наличие у пациентки ощущения дискомфорта от нахождения в генитальном тракте постороннего предмета.

- специфику и суть лечебной тампонады влагалища;
- какой ожидается терапевтический эффект;
- как правильно самой извлечь тампон по окончанию времени его использования.
Грамотный и ответственный подход медицинского персонала к проведению манипуляции позволяет свести к минимуму и даже полностью исключить вероятность возникновения нежелательных побочных эффектов и различных осложнений.
Источник
Тампонирование лечебное влагалища
Наряду с другими способами лечения в гинекологии широко применяется и тампонада влагалища. Тампонирование предполагает введение во влагалище тампона с лекарственным средством.
Показания к введению лекарственных тампонов
При заболеваниях слизистой оболочки влагалища и влагалищной части шейки матки данный метод зарекомендовал себя как очень результативный. Доставленный напрямую к месту поражения лекарственный препарат начинает действовать моментально. Это позволяет повысить эффективность стандартных схем лечения.
Чаще всего и тампонада влагалища назначается при кольпите, цервиците, параметрите и эндометрите, эрозии шейки матки. При некоторых инфекционных заболеваниях, когда поражается слизистая (например, при микоплазмозе и уреаплазмозе), также могут применяться влагалищные тампоны.
Какие препараты вводятся с тампоном?
Тип лекарственного средства зависит от диагноза. При инфекционной природе назначаются антибактериальные препараты. При кольпитах, цервицитах показано применение мази Вишневского, облепихового масла и масла шиповника или чайного дерева.
Как выполняется тампонада влагалища?
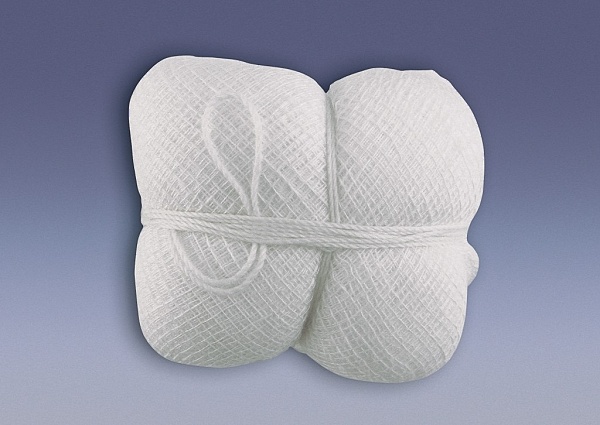
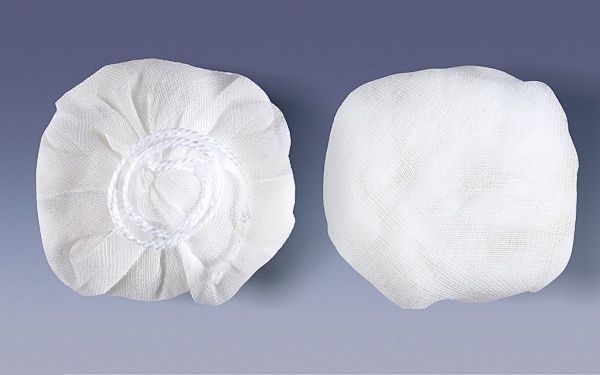
Тампон, который используется для введения, готовится заранее. Он представляет собой комочек ваты, завернутый в марлю. Концы марли довольно длинные – 10-15 см. Это необходимо для того, чтобы пациентка самостоятельно смогла извлечь тампон по истечении определенного времени. Продолжительность нахождения тампона во влагалище зависит от вводимого препарата и может составлять от 3 до 12 часов.
Женщина лежит на кресле. Прежде чем тампон будет введен, необходимо очистить влагалище от слизи и продуктов тканевого распада, которые формируются при воспалении. Для этого выполняется спринцевание или влагалищная ванночка. Затем доктор вводит гинекологическое зеркало. Тампон смачивается или смазывается лекарством и с помощью пинцета вводится во влагалище. Затем зеркало и пинцет вынимаются.
Если вам была назначена лечебная тампонада влагалища, вы можете обратиться за помощью в процедурный кабинет центра “Медик”. Опытные медсестры бережно и аккуратно введут тампон с назначенным препаратом и дадут рекомендации по его извлечению.
Источник
Введение вагинального тампона с лекарственными препаратами
В практике лечения гинекологических заболеваний врачи часто применяют такой метод местного введения пропитанного лекарствами тампона – тампонирование в курсе терапии шейки матки, заднего входа влагалища.

Показания к тампонированию
- При диагностировании воспаления стенок влагалища и эрозия шейки матки.
- Заболевания, поражающие слизистую оболочку.
- Диагностирование вагиноза и биоценоза, а также влагалищных типов свищей.
- Инфекционные, бактериальное поражение данных участков.
Метода введения тампона, пропитанного лекарственного препарата признан врачами как эффективный и безопасный – положительные результаты терапии достигаются за счет того, то препарат прямо влияет на пораженный участок, но при этом снижается вероятность риск развития побочных, негативных последствий и эффектов.
Данный метод применим и при оперативном вмешательстве на мочеполовой системе, как до, с целью санации полости матки, так и после, для недопущения послеоперационных осложнений.
В вопросе преимуществ данного метода лечения, то врачи говорят о следующем:
- Лекарство действует быстрее, поскольку попадает напрямую в очаг патологии, соответственно возрастает эффективность программы терапии и формирует барьер для дальнейшего распространения инфекции.
- Отсутствуют у пациентки побочные, негативные последствия, которые присущи, например, пероральному приему таблеток.

Противопоказания
Перечень существующих медицинских противопоказаний к данному методу введения препаратов во влагалище незначителен:
- Не проводят такую процедуру в период менструации.
- Это аллергия, индивидуальная у пациентки непереносимость того или иного медикаментозного состава.
Во избежание подобных негативных последствий и аллергических реакций – врачи проводят предварительно тестовую пробу на совместимость. На дерме делается маленькая царапина, на нее наносят сам медикаментозный препарат – если по истечении тестового времени организм не показывает себя отрицательной аллергической реакцией, то можно практиковать данный метод терапии.

Подготовка к тампонированию
Сама процедура лекарственного тампонирования проводится врачами в несколько этапов:
- Прежде всего, проводится инструктаж самой пациентки, рассказывается специфика и суть данной медицинской процедуры.
- Далее проводится предварительная проба на аллергическую реакцию организма пациентки на применяемый в терапии медикаментозный препарат.
- И завершает все туалет – опорожнение, подмывание наружных половых органов.
Гинеколог обязан рассказать женщине – для чего проводится такая медицинская манипуляция, какой ожидать терапевтический результат от нее. Обязательно врач расскажет, как правильно извлекать из влагалища тампон после его использования, также проводит аллергические пробы на препарат.
Оптимальное время для проведения процедуры лекарственного тампонирования – середина менструального цикла, что позволит добиться максимально положительных результатов терапии. Иначе процедура не даст положительных терапевтических результатов.
Методика лекарственного тампонирования
С этой целью врач гинеколог использует такие медицинские инструменты:
- Система зеркал Симса и корнцанг.
- Длинный пинцет и шарики, скрученные из ваты.
- Тампон, скрученный из стерильной ваты и нескольких слоев марли размером 3×1,5 см.
- Медикаментозный препарат в виде раствора, которым пропитывают ватный тампон.
Именно правильно выполненная техника введения во влагалище пропитанного лекарством тампона – это залог успешно проведенной медицинской процедуры, безболезненность и эффективность. В самом начале врач вводит зеркало Симса и аккуратно проводит осмотр влагалища и шейки матки.
Далее ватными шариками на корнцанге аккуратно протираются, промакивая все естественные влагалищные выделения, а после этого вводится сам тампон, обильно пропитанный лекарственным раствором. Достаточно женщине помнить, что применяемые во время менструации гигиенические тампоны не подойдут для такого рода медицинских манипуляций и тампонирования – они будут вбирать в себя лекарственный раствор, тем не менее, не отдавать его, влияя на пораженный участок.
Далее извлекается из влагалища зеркало, оставляя тампон на месте – спустя 1 – 10 часов пациентка самостоятельно извлекает его из влагалища. Если врач попался опытный – все манипуляции по введению тампона занимают 5-10 минут, а само инородное тело не ощущается внутри.
Весьма редко после подобных манипуляций у женщины может развиваться вагинальный кандидоз из-за нарушения уровня кислотности влагалища. При этом женщине стоит помнить, что, если ранее она не пользовалась тампонами – во время процедуры может ощущаться легкий дискомфорт и незначительные выделения крови.
Источник
Лечение воспалительных заболеваний органов малого таза у женщин
Воспалительные заболевания органов малого таза (ВЗОМТ) характеризуются различными проявлениями в зависимости от уровня поражения и силы воспалительной реакции. Заболевание развивается при проникновении в половые пути возбудителя (энтерококки, бактероиды, хламидии, микоплазмы, уреаплазмы, трихомонады) и при наличии благоприятных условий для его развития и размножения. Эти условия имеют место во время послеродового или послеабортного периода, во время менструаций, при различных внутриматочных манипуляциях (введении ВМК, гистероскопии, гистеросальпингографии, диагностическом выскабливании) [1, 5].
Существующие естественные защитные механизмы, такие как анатомические особенности, местный иммунитет, кислая среда влагалищного содержимого, отсутствие эндокринных нарушений или серьезных экстрагенитальных заболеваний способны в подавляющем большинстве случаев предотвратить развитие генитальной инфекции. В ответ на инвазию того или иного микроорганизма возникает воспалительный ответ, который, исходя из последних концепций развития септического процесса, принято называть «системным воспалительным ответом» [16, 17, 18].
Острый эндометрит всегда требует антибактериальной терапии. Воспалительным процессом поражается базальный слой эндометрия вследствие инвазии специфических или неспецифических возбудителей. Защитные механизмы эндометрия, врожденные или приобретенные, такие как агрегаты Т-лимфоцитов и другие элементы клеточного иммунитета, напрямую связаны с действием половых гормонов, особенно эстрадиола, действуют совместно с популяцией макрофагов и защищают организм от повреждающих факторов. С началом менструации этот барьер на большой поверхности слизистой оболочки исчезает, что делает возможным ее инфицирование. Другой источник защиты в матке — это инфильтрация подлежащих тканей полиморфно-ядерными лейкоцитами и богатое кровоснабжение матки, способствующее адекватной перфузии органа кровью и содержащимися в ее сыворотке неспецифическими гуморальными элементами защиты: трансферрином, лизоцимом, опсонинами [16].
Воспалительный процесс может распространиться и на мышечный слой: тогда возникает метроэндометрит и метротромбофлебит с тяжелым клиническим течением. Воспалительная реакция характеризуется расстройством микроциркуляции в пораженных тканях, выраженной экссудацией, при присоединении анаэробной флоры может возникнуть некротическая деструкция миометрия [12].
Клинические проявления острого эндометрита характеризуются уже на 3–4-й день после занесения инфекции повышением температуры тела, тахикардией, лейкоцитозом и увеличением СОЭ. Умеренное увеличение матки сопровождается болезненностью, особенно по ее ребрам (по ходу кровеносных и лимфатических сосудов). Появляются гнойно-кровянистые выделения. Острая стадия эндометрита продолжается 8–10 дней и требует достаточно серьезного лечения. При правильном лечении процесс завершается, реже переходит в подострую и хроническую формы, еще реже, при самостоятельной и беспорядочной терапии антибиотиками, эндометрит может принимать более легкое абортивное течение [5, 12].
Лечение острого эндометрита вне зависимости от тяжести его проявлений начинается с антибактериальной инфузионной, десенсибилизирующей и общеукрепляющей терапии.
Антибиотики лучше всего назначать с учетом чувствительности к ним возбудителя. Дозы и длительность применения антибиотиков определяются тяжестью заболевания. В связи с частотой анаэробного инфицирования рекомендуется дополнительное применение метронидазола. Учитывая очень бурное течение эндометрита, из антибиотиков предпочтительнее цефалоспорины с аминогликозидами и метронидазолом. Например, цефамандол (или цефуроксим, цефотаксим) по 1,0–2,0 г 3–4 раза в день в/м или в/в капельно + гентамицин по 80 мг 3 раза/сут в/м + Метрогил по 100 мл в/в капельно.
Вместо цефалоспоринов можно использовать полусинтетические пенициллины (при абортивном течении), например ампициллин по 1,0 г 6 раз/сут. Длительность такой комбинированной антибактериальной терапии зависит от клиники и лабораторного ответа, но не должна быть менее 7–10 дней. В качестве профилактики дисбактериоза с первых дней лечения антибиотиками используют нистатин по 250000 ЕД 4 раза в день или Дифлюкан по 50 мг/день в течение 1–2 нед внутрь или внутривенно [5].
Дезинтоксикационная инфузионная терапия может включать ряд инфузионных средств, например раствор Рингера–Локка — 500 мл, полиионный раствор — 400 мл, гемодез (или полидез) — 400 мл, 5% раствор глюкозы — 500 мл, 1% раствор хлористого кальция — 200 мл, Унитиол с 5% раствором аскорбиновой кислоты по 5 мл 3 раза/сут. При наличии гипопротеинемии целесообразно проводить инфузии белковых растворов (альбумин, протеин), кровозамещающих растворов, плазмы, эритроцитарной массы или цельной крови, препаратов аминокислот [12].
Физиотерапевтическое лечение занимает одно из ведущих мест в лечении острого эндометрита. Оно не только уменьшает воспалительный процесс в эндометрии, но и стимулирует функцию яичников. При нормализации температурной реакции целесообразно назначать ультразвук малой интенсивности, индуктотермию электромагнитным полем ВЧ или УВЧ, магнитотерапию, лазеротерапию.
Каждой пятой женщине, перенесшей сальпингоофорит, грозит бесплодие. Аднексит может быть причиной высокого риска внематочной беременности и патологического течения беременности и родов. Первыми поражаются маточные трубы, при этом воспалительным процессом могут быть охвачены все слои слизистой оболочки одной или обеих труб, но чаще поражается только слизистая оболочка трубы, возникает катаральное воспаление слизистой оболочки трубы — эндосальпингит. Воспалительный экссудат, скапливаясь в трубе, нередко вытекает через ампулярное отверстие в брюшную полость, вокруг трубы образуются спайки и брюшное отверстие трубы закрывается. Развивается мешотчатая опухоль в виде гидросальпинкса с прозрачным серозным содержимым или в виде пиосальпинкса с гнойным содержимым. В дальнейшем серозный экссудат гидросальпинкса рассасывается в результате лечения, а гнойный пиосальпинкс может перфорировать в брюшную полость. Гнойный процесс может захватывать и расплавлять все большие области малого таза, распространяясь на все внутренние гениталии и близлежащие органы [9, 10, 13].
Воспаление яичников (оофорит) как первичное заболевание встречается редко, инфицирование происходит в области лопнувшего фолликула, так как остальная ткань яичника хорошо защищена покрывающим зародышевым эпителием. В острой стадии наблюдается отек и мелкоклеточная инфильтрация. Иногда в полости фолликула желтого тела или мелких фолликулярных кист образуются гнойники, микроабсцессы, которые, сливаясь, формируют абсцесс яичника или пиоварий. Практически диагностировать изолированный воспалительный процесс в яичнике невозможно, да и в этом нет необходимости. В настоящее время лишь у 25–30% больных с острым аднекситом отмечается выраженная картина воспаления, у остальных больных наблюдается переход в хроническую форму, когда терапия прекращается после быстрого стихания клиники.
Острый сальпингоофорит лечится также антибиотиками (предпочтительнее фторхинолонами III поколения — Ципрофлоксацин, Таривид, Абактал), так как нередко он сопровождается пельвиоперитонитом — воспалением тазовой брюшины.
Воспаление тазовой брюшины возникает чаще всего вторично от проникновения инфекции в брюшную полость из инфицированной матки (при эндометрите, инфицированном аборте, восходящей гонорее), из маточных труб, яичников, из кишечника, при аппендиците, особенно при тазовом его расположении. При этом наблюдается воспалительная реакция брюшины с образованием серозного, серозно-гнойного или гнойного выпота. Состояние больных при пельвиоперитоните остается или удовлетворительным, или средней тяжести. Температура повышается, пульс учащается, однако функция сердечно-сосудистой системы мало нарушается. При пельвиоперитоните, или местном перитоните, кишечник остается не вздутым, пальпация верхней половины органов брюшной полости безболезненна, а симптомы раздражения брюшины определяются лишь над лоном и в подвздошных областях. Тем не менее больные отмечают сильные боли в нижних отделах живота, может быть задержка стула и газов, иногда рвота. Уровень лейкоцитов повышен, сдвиг формулы влево, СОЭ ускорена. Постепенно нарастающая интоксикация ухудшает состояние больных [14, 15].
Лечение сальпингоофорита с пельвиоперитонитом или без него начинается с обязательного обследования больной на флору и чувствительность к антибиотикам. Самое главное — определить этиологию воспаления. На сегодняшний день для лечения специфического гонорейного процесса широко используется бензилпенициллин, хотя такие препараты, как Роцефин, Цефобид, Фортум предпочтительнее.
«Золотым стандартом» при лечении сальпингоофорита из антибактериальной терапии является назначение Клафорана (цефотаксима) в дозе 1,0–2,0 г 2–4 раза/сут в/м или одну дозу в 2,0 г в/в в сочетании с гентамицином по 80 мг 3 раза/сут (гентамицин можно вводить однократно в дозе 160 мг в/м). Обязательно следует сочетать эти препараты с введением Метрогила в/в по 100 мл 1–3 раза/сут. Курс лечения антибиотиками следует проводить не менее 5–7 дней, назначая цефалоспорины II и III поколений (Мандол, Зинацеф, Роцефин, Цефобид, Фортум и другие в дозе 2–4 г/сут) [14].
При остром воспалении придатков матки, осложненном пельвиоперитонитом, оральное введение антибиотиков возможно лишь после проведения основного курса, и притом если возникает необходимость. Как правило, такой необходимости нет, а сохранение прежних клинических симптомов может свидетельствовать о прогрессии воспаления и возможном нагноительном процессе.
Дезинтоксикационная терапия в основном проводится кристаллоидными и дезинтоксикационными растворами в количестве 2–2,5 л с включением растворов гемодеза, Реополиглюкина, Рингера–Локка, полиионных растворов — ацессоля и др. Антиоксидантная терапия проводится раствором Унитиола 5,0 мл с 5% раствором аскорбиновой кислоты 3 раза/сут в/в [14].
С целью нормализации реологических и коагуляционных свойств крови и улучшения микроциркуляции используют ацетилсалициловую кислоту (Аспирин) по 0,25 г/сут в течение 7–10 дней, а также в/в введение Реополиглюкина по 200 мл (2–3 раза на курс). В дальнейшем применяют целый комплекс рассасывающей терапии и физиотерапевтического лечения (глюконат кальция, аутогемотерапия, тиосульфат натрия, Гумизоль, Плазмол, Алоэ, ФиБС) [3, 15]. Из физиотерапевтических процедур при остром процессе уместны ультразвук, обеспечивающий анальгезирующий, десенсибилизирующий, фибролитический эффекты, усиление обменных процессов и трофики тканей, индуктотермия, УВЧ-терапия, магнитотерапия, лазеротерапия, в дальнейшем — санаторно-курортное лечение.
Среди 20–25% стационарных больных с воспалительными заболеваниями придатков матки у 5–9% возникают гнойные осложнения, требующие хирургических вмешательств [9, 13].
Можно выделить следующие положения, касающиеся формирования гнойных тубоовариальных абсцессов:
- хронический сальпингит у больных с тубоовариальными абсцессами наблюдается в 100% случаев и предшествует им;
- распространение инфекции идет преимущественно интраканаликулярным путем от эндометрита (при ВМК, абортах, внутриматочных вмешательствах) к гнойному сальпингиту и оофортиу;
- частое сочетание кистозных преобразований в яичниках с хроническим сальпингитом;
- наблюдается обязательное сочетание абсцессов яичника с обострением гнойного сальпингита;
- абсцессы яичника (пиовариум) формируются преимущественно из кистозных образований, нередко микроабсцессы сливаются между собой.
Морфологические формы гнойных тубоовариальных образований:
- пиосальпинкс — преимущественное поражение маточной трубы;
- пиоварий — преимущественное поражение яичника;
- тубоовариальная опухоль.
Все остальные сочетания являются осложнениями этих процессов и могут протекать:
- без перфорации;
- с перфорацией гнойников;
- с пельвиоперитонитом;
- с перитонитом (ограниченным, диффузным, серозным, гнойным);
- с тазовым абсцессом;
- с параметритом (задним, передним, боковым);
- с вторичными поражениями смежных органов (сигмоидит, вторичный аппендицит, оментит, межкишечные абсцессы с формированием свищей).
Клинически дифференцировать каждую из подобных локализаций практически невозможно и нецелесообразно, так как лечение принципиально одинаково, антибактериальная терапия занимает ведущее место как по использованию наиболее активных антибиотиков, так и по длительности их применения. В основе гнойных процессов стоит необратимый характер воспалительного процесса. Необратимость обусловлена морфологическими изменениями, их глубиной и тяжестью, часто сопутствующими тяжелым нарушениям функции почек [3, 9].
Консервативное лечение необратимых изменений придатков матки малоперспективно, так как если таковое проводится, то оно создает предпосылки к возникновению новых рецидивов и усугублению нарушенных обменных процессов у больных, увеличивает риск предстоящей операции в плане повреждения смежных органов и невозможности выполнить нужный объем операции [9].
Гнойные тубоовариальные образования представляют тяжелый в диагностическом и клиническом плане процесс. Тем не менее можно выделить ряд характерных синдромов:
- интоксикационный;
- болевой;
- инфекционный;
- ранний почечный;
- гемодинамических расстройств;
- воспаления смежных органов;
- метаболических нарушений.
Клинически интоксикационный синдром проявляется в интоксикационной энцефалопатии, головных болях, тяжести в голове и тяжести общего состояния. Отмечаются диспептические расстройства (сухость во рту, тошнота, рвота), тахикардия, иногда гипертензия (или гипотензия при начинающемся септическом шоке, что является одним из ранних его симптомов наряду с цианозом и гиперемией лица на фоне резкой бледности) [4].
Болевой синдром присутствует почти у всех больных и носит нарастающий характер, сопровождается ухудшением общего состояния и самочувствия, отмечается болезненность при специальном исследовании, смещении за шейку матки и симптомы раздражения брюшины вокруг пальпируемого образования. Пульсирующая нарастающая боль, сохраняющаяся лихорадка с температурой тела выше 38°С, тенезмы, жидкий стул, отсутствие четких контуров опухоли, отсутствие эффекта от лечения — все это свидетельствует об угрозе перфорации или о наличии ее, что является абсолютным показанием для срочного оперативного лечения. Инфекционный синдром присутствует у всех больных, проявляясь у большинства высокой температурой тела (38°С и выше), тахикардия соответствует лихорадке, так же как и нарастание лейкоцитоза, повышаются СОЭ и лейкоцитарный индекс интоксикации, снижается число лимфоцитов, нарастают сдвиг белой крови влево и число молекул средней массы, отражающих нарастающую интоксикацию. Нередко возникает изменение функции почек из-за нарушения пассажа мочи. Метаболические нарушения проявляются в диспротеинемии, ацидозе, электролитном дисбалансе и т. д.
Стратегия лечения данной группы больных строится на органосохраняющих принципах операций, но с радикальным удалением основного очага инфекции. Поэтому у каждой конкретной больной объем операции и время ее проведения должны быть оптимальными. Уточнение диагноза иногда занимает несколько суток — особенно в тех случаях, когда имеется пограничный вариант между нагноением и острым воспалительным процессом или при дифференциальной диагностике от онкологического процесса. На каждом этапе лечения требуется антибактериальная терапия [1, 2].
Предоперационная терапия и подготовка к операции включают:
- антибиотики (используют Цефобид 2,0 г/сут, Фортум 2,0–4,0 г/сут, Рефлин 2,0 г/сут, Аугментин 1,2 г в/в капельно 1 раз/сут, Клиндамицин 2,0–4,0 г/сут и др.). Их обязательно сочетают с гентамицином по 80 мг в/м 3 раза/сут и инфузией Метрогила по 100 мл в/в 3 раза;
- дезинтоксикационную терапию с инфузионной коррекцией волемических и метаболических нарушений;
- обязательную оценку эффективности лечения по динамике температуры тела, перитонеальных симптомов, общего состояния и показателей крови.
Хирургический этап включает также продолжающуюся антибактериальную терапию. Особенно ценно ввести одну суточную дозу антибиотиков на операционном столе сразу после окончания операции. Эта концентрация является необходимой в качестве барьера для дальнейшего распространения инфекции, так как проникновению в зону воспаления уже не препятствуют плотные гнойные капсулы тубоовариальных абсцессов. Хорошо проходят эти барьеры беталактамные антибиотики (Цефобид, Роцефин, Фортум, Клафоран, Тиенам, Аугментин).
Послеоперационная терапия включает продолжение антибактериальной терапии теми же антибиотиками в сочетании с антипротозойными, антимикотическими препаратами и уросептиками и в дальнейшем (по чувствительности). Курс лечения основывается на клинической картине, лабораторных данных, но не должен быть менее 7–10 дней. Отмена антибиотиков проводится по их токсическим свойствам, поэтому гентамицин чаще отменяется первым, после 5–7 дней, или заменяется на амикацин.
Инфузионная терапия должна быть направлена на борьбу с гиповолемией, интоксикацией и метаболическими нарушениями. Очень важна нормализация моторики желудочно-кишечного тракта (стимуляция кишечника, ГБО, гемосорбция или плазмаферез, ферменты, перидуральная блокада, промывание желудка и т. д.). Гепатотропная, общеукрепляющая, антианемическая терапия сочетаются с иммуностимулирующей терапией (УФО, лазерное облучение крови, иммунокорректоры) [2, 9, 11].
Все больные, перенесшие оперативное вмешательство по поводу гнойных тубоовариальных абсцессов, нуждаются в постгоспитальной реабилитации с целью профилактики рецидивов и восстановления специфических функций организма.
Литература
- Абрамченко В. В., Костючек Д. Ф., Перфильева Г. Н. Гнойно-септическая инфекция в акушерско-гинекологической практике. СПб., 1994. 137 с.
- Башмакова М. А., Корхов В. В. Антибиотики в акушерстве и перинатологии. М., 1996. № 9. С. 6.
- Бондарев Н. Э. Оптимизация диагностики и лечения смешанных сексуально-трансмиссионных заболеваний в гинекологической практике: автореф. дис. … канд. мед. наук. СПб., 1997. 20 с.
- Венцела Р. П. Внутрибольничные инфекции // М., 1990. 656 с.
- Гуртовой Б. Л., Серов В. Н., Макацария А. Д. Гнойно-септические заболевания в акушерстве. М., 1981. 256 с.
- Кейт Л. Г., Бергер Г. С., Эдельман Д. А. Репродуктивное здоровье: Т. 2 // Редкие инфекции. М., 1988. 416 с.
- Краснопольский В. И., Кулаков В. И. Хирургическое лечение воспалительных заболеваний придатков матки. М., 1984. 234 с.
- Корхов В. В., Сафронова М. М. Современные подходы к лечению воспалительных заболеваний вульвы и влагалища. М., 1995. № 12. С. 7–8.
- Кьюмерле X. П., Брендел К. Клиническая фармакология при беременности / под ред. X. П. Кьюмерле, К. Брендела: пер. с англ. Т. 2. М., 1987. 352 с.
- Серов В. Н., Стрижаков А. Н., Маркин С. А. Практическое акушерство: руководство для врачей. М., 1989. 512 с.
- Серов В. Н., Жаров Е. В., Макацария А. Д. Акушерский перитонит: диагностика, клиника, лечение. М., 1997. 250 с.
- Стрижаков А. Н., Подзолкова Н. М. Гнойные воспалительные заболевания придатков матки. М., 1996. 245 с.
- Хаджиева Э. Д. Перитонит после кесарева сечения: учебное пособие. СПб., 1997. 28 с.
- Sahm D. E. The role of automation and molecular technology in antimicrobial suscepibility testing // Clin. Microb. And Inf. 1997; 3: 2(37–56).
- Snuth C. B., Noble V., Bensch R. еt al. Bacterial flora of the vagina during the mensternal cycle // Ann. Intern. Med. 1982; p. 948–951.
- Tenover F. C. Norel and emerging mechanisms of antimicrobial resistance in nosocomial pathogens // Am. J. Med. 1991; 91, p. 76–81.
В. Н. Кузьмин, доктор медицинских наук, профессор
МГМСУ, Москва
Источник
 неспецифические воспалительные заболевания влагалища, кольпиты;
неспецифические воспалительные заболевания влагалища, кольпиты;