- Неврит лучевого нерва
- Почему возникает неврит лучевого нерва?
- Лечение неврита лучевого нерва руки
- Как выявить симптомы неврита лучевого нерва?
- Как устанавливают диагноз?
- Неврит лучевого нерва
- Симптомы
- Диагностика
- Лечение неврита лучевого нерва
- Отзывы о лечении
- Лфк при невропатии лучевого нерва
- Туннельный синдром: что это такое?
- Какие существуют простые упражнения для лечения нейропатии?
- Как улучшить кровообращение при нейропатии?
- Заключение
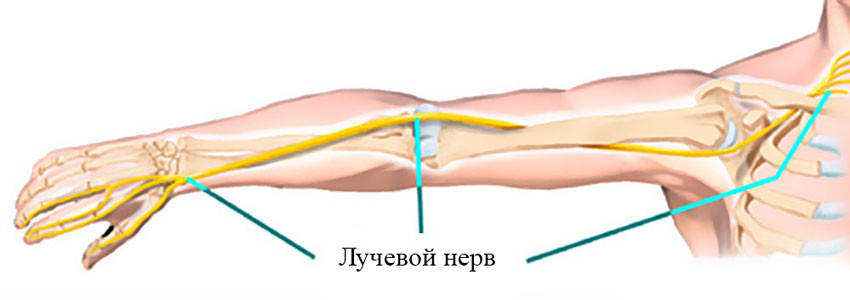
Неврит лучевого нерва
Лучевой нерв проходит по задней поверхности плеча, как бы по спирали, и отдает ветви, которые обеспечивают движения мышц, отвечающих за разгибание предплечья и кисти, вращение предплечья кнаружи, чувствительность кожи задней поверхности плеча и предплечья. Среди прочих нервов руки в нем неврит возникает чаще всего.
Почему возникает неврит лучевого нерва?
Обычно это вызвано повреждением нервного ствола в результате длительного сдавления. Это может быть вызвано следующими причинами:
- «Паралич субботнего вечера». Такое интересное название появилось из-за того, что невриты и другие повреждения лучевого нерва часто возникают у людей, которые любят провести выходной с алкоголем, а потом засыпают, положив руку под голову или под туловище.
- «Паралич медового месяца». Возникает после сна в обнимку, когда голова одного человека долго лежит на руке другого.
- «Костыльный паралич» — возникает у некоторых людей, которые постоянно пользуются костылями.
- Перелом плечевой кости. При этом отломки костей могут повредить нервные волокна.
- Инъекции в наружную часть плеча. Чаще всего травмирование лучевого нерва происходит, если он расположен необычно, или если укол делают неправильно.
- Сильное перетягивание руки жгутом на длительное время при попытке остановить кровотечение.
- Инфекции. Более редкая причина. К невриту могут приводить: грипп, пневмония, сыпной тиф и некоторые другие инфекционные заболевания.
- Отравления, например, алкоголем, свинцом.
Лечение неврита лучевого нерва руки
В зависимости от причин, вызвавших заболевание, врач может назначить:
- Противовоспалительные препараты.
- Антибиотики – если патология вызвана инфекцией.
- Препараты, нормализующие обменные процессы в нервной ткани.
- Средства для улучшения кровотока в мелких сосудах, питающих нервные волокна.
- При отравлениях – внутривенные вливания растворов через капельницу для вывода токсичных веществ.
- Физиопроцедуры: магнитотерапию, УВЧ.
Если повреждение нервных волокон вызвано травмой, нужно провести своевременное правильное лечение: вправить вывих, сопоставить обломки сломанной кости и наложить гипс.
При тяжелых повреждениях может быть рассмотрено хирургическое лечение.
Прогноз обычно благоприятный, при своевременном лечении через некоторое время происходит полное восстановление нарушенных функций. Зачастую после таких состояний как «субботний паралич», восстановление происходит самостоятельно без терапии. Если же нарушения сохраняются, лучше показаться врачу-неврологу.
Для эффективного лечения неврита лучевого нерва, которое поможет максимально быстро и полноценно восстановить его функции, обратитесь к неврологу. Не занимайтесь самодиагностикой, особенно если движения и чувствительность в руке нарушены сильно, и эти расстройства сохраняются в течение длительного времени. Записаться к врачу международной клиники Медика24 можно в любое время суток и в любой день недели, позвонив по телефону +7 (495) 230-00-01.
Мы вам перезвоним, оставьте свой номер телефона
Симптомы неврита лучевого нерва зависят от того, на каком уровне он поврежден:
В области подмышки и в верхней части плеча:
- Большой и указательный палец соединены.
- Сложно разогнуть предплечье и кисть.
- Сложно повернуть предплечье наружу, когда рука разогнута.
- На коже в области большого, указательного и среднего пальцев снижена чувствительность, возникает «ползание мурашек», онемение.
В средней части плеча:
- Разгибание в локтевом суставе не нарушено.
- Чувствительность кожи плеча сохранена.
- Присутствуют все остальные симптомы, которые описаны выше при неврите лучевого нерва в верхней части.
В нижней части плеча и в верхней части предплечья:
- Чувствительность кожи на задней стороне предплечья не нарушена.
- Чувствительность кожи на задней поверхности кисти снижена.
- Сложно разогнуть кисть.
Как выявить симптомы неврита лучевого нерва?
Существуют некоторые простые тесты, которые помогают обнаружить характерные признаки заболевания:
- Встаньте, опустите руки вдоль туловища так, чтобы они находились в разогнутом состоянии. Попробуйте повернуть предплечья наружу, так, чтобы ладошки «смотрели» вперед. При этом у вас возникнут сложности.
- Положите кисти на стол так, чтобы ладони находились сверху. Попробуйте отвести большие пальцы в стороны. При этом возникнут сложности.
- Положите кисти на стол так, чтобы ладони смотрели вниз. Попробуйте приподнять средний палец и положить его на указательный или безымянный. Это не удастся сделать.
- Сложите руки вместе ладонями друг к другу. Попробуйте развести пальцы в стороны. При этом пальцы на больной руке не отведутся в сторону, а, напротив, согнутся и будут скользить по здоровой.
- Встаньте и поднимите руки вперед. При этом кисть на больной стороне свиснет вниз.
Если вы обнаружили у себя похожие симптомы неврита лучевого нерва, и они не проходят достаточно долго – обратитесь к неврологу в клинику.
Как устанавливают диагноз?
Чаще всего врач диагностирует заболевание, оценивая симптомы неврита лучевого нерва во время неврологического осмотра. В некоторых случаях могут потребоваться дополнительные анализы и исследования, консультации других специалистов.
Правильно оценить симптомы и назначить лечение может только врач-невролог. Поэтому самодиагностикой заниматься не стоит. Посетите специалиста: вы можете записаться на консультацию в неврологической в международной клинике Медика24, позвонив по телефону +7 (495) 230-00-01
Материал подготовлен врачом-неврологом международной клиники Медика24, кандидатом медицинских наук Лащ Натальей Юрьевной.
Источник
Неврит лучевого нерва
Неврит представляет собой заболевание, вызываемое воспалением периферического нерва и проявляемое болевыми ощущениями, слабостью мышц и изменением чувствительности в зоне, которая иннервируется пораженным нервом. При поражении одновременно нескольких нервов развивается болезненное состояние, называемое полиневритом.
Среди всех разновидностей данного заболевания неврит лучевого нерва встречается особенно часто. Этот нерв связан с трицепсом плеча и с отдельными мышцами предплечья. Его повреждения могут возникнуть в результате сдавливания перенапряженными мускулами, повышенных нагрузок, а также вследствие порезов и прочих механических повреждений.
Для диагностики неврита проводятся осмотры врачом-неврологом и специфические функциональные пробы, позволяющие точно установить локализацию заболевания. Также успешно применяются различные электрографические методики, исследование вызванных потенциалов. Для ликвидации поражения лучевого нерва назначаются этиотропные препараты, противовоспалительные и противоотечные средства. Также рекомендуется прохождение курса физиопроцедур, массажа и ЛФК.
Обратившись в клинику «Мастерская здоровья», Вы сможете получить всю необходимую помощь при неврите лучевого нерва, включая полный спектр обследований, назначение лечебных процедур и препаратов, сопровождение вплоть до выздоровления.
Симптомы
Лучевой нерв практически полностью состоит из двигательных волокон, поэтому симптомы этого заболевания связаны именно с нарушением двигательной активности в поврежденной области. Среди признаков развития неврита данного типа выделяют:
- полное или частичное уменьшение силы и тонуса иннервируемых лучевым нервом мышц;
- атрофия мышечных волокон;
- ухудшение рефлексов сухожилий в области развития заболевания.
Также симптомы неврита лучевого нерва в каждой конкретной ситуации могут изменяться в зависимости от того, где локализован воспалительный процесс:
- Если очаг воспаления расположен в подмышечной ямке либо в зоне верхней трети плеча, то больной не может разогнуть кисть и предплечье, отвести в сторону большой палец. Также затрудняется сгибание руки в локте, появляется ощущение покалывания в пораженной области, снижается чувствительность кожи на пальцах. Если вытянуть руки вперед, то на пораженной руке пациент не сможет выпрямить кисть и повернуть ее ладонью вверх, большой палец плотно прижимается к указательному. Локтевой рефлекс исчезает полностью, карпорадиальный существенно снижается.
- Воспаление, локализованное в средней трети плеча характеризуется сохранением разгибательного рефлекса в локтевом суставе и предплечье.
- Когда неврит поражает нижнюю треть плеча либо в верхнем сегменте предплечья, то пациент не в состоянии самостоятельно разогнуть пальцы и кисть в целом, на тыльной поверхности кисти снижается чувствительность.
Диагностика
Поставить диагноз «Неврит лучевого нерва» нашим специалистам позволяют следующие функциональные пробы:
- при кистях, лежащих на столе ладонями вниз, пациент не способен положить средний палец на соседние;
- если положить кисти ладонями вверх, пациент не в состоянии отвести в сторону большой палец;
- если плотно прижать кисти ладонями друг к другу и попробовать развести пальцы, то на пораженной руке пальцы будут сгибаться и скользить по коже здоровой ладони;
- если опустить руки вдоль тела в стоячем положении, то пациент не сможет развернуть кисть на пораженной невритом стороне и отвести в сторону большой палец.
Однако диагностика неврита не ограничивается одними только функциональными пробами. В зависимости от состояния пациента, специфики поражения симптомов, а также прочих факторов могут быть назначены различные электрофизиологические процедуры. В каждом конкретном случае перечень требуемых обследований определяется в индивидуальном порядке нашими врачами-неврологами.
Лечение неврита лучевого нерва
Для излечения неврита лучевого нерва необходимо в первую очередь устранить причину его развития. Конкретные меры здесь зависят от ее характера:
- если неврит спровоцирован инфекционным заболеванием, то назначаются антибиотические и противовирусные средства;
- если заболевание вызвано нарушениями кровоснабжения, то в большинстве случаев прописываются сосудорасширяющие препараты;
- при травматической природе заболевания необходимо, прежде всего, полностью обездвижить пораженную конечность и максимально исключить ее использование.
Чтобы купировать воспаление, врач назначает противовоспалительные и противоотечные средства, анальгетики, витамины группы В. Также успешно применяются антихолинэстеразные средства, биогенные стимуляторы.
Успешному излечению неврита способствует курс физиотерапии, проводить который можно после 1 недели медикаментозного лечения. К физиотерапевтическим средствам, имеющим доказанную эффективность в терапии неврита лучевого нерва, относятся:
- ультрафонофорез;
- электрофорезы;
- воздействие импульсными токами;
- электростимуляция;
- УВЧ-терапия;
- иглоукалывание.
Также ускорить восстановление функций пораженного нерва способны массажи иннервируемой им области, ЛФК.
Отзывы о лечении
В декабре 2020 г. после травма позвоночника не могла передвигаться. По вызову из клиники Баратов В.В. приехал на дом с медсестрой. После осмотра поставил диагноз компрессионный перелом определенных позвонков и нашел дополнительные грыжи позвоночника. Назначил обследование и комплексное лечение, организовал привоз корсета, медсестра сделала блокаду и капельницу. В январе 2021 г. сделала МРТ позвоночника и диагноз полностью подтвердился. Это высокий профессионализм , что уже нечастое явление. Другие врачи утверждали что нельзя поставить диагноз без МРТ. Я очень благодарна Валерию Владимировичу за реальную помощь и желаю ему ЗДОРОВЬЯ !
Источник
Лфк при невропатии лучевого нерва
Упражнения при невритах плечевого лучевого сустава
Плексит или неврит плечевого нерва
При плексите (неврит плечевого нерва) — заболевании нервных сплетений — наступает резкое снижение чувствительности кожи наружной поверхности плеча и предплечья, поражаются мышцы лопатки, дельтовидная, двуглавая, ключе-плечевая, плечевая и передняя зубчатая мышцы (рука висит как плеть), нарушаются функции срединного нерва.
При поражении всего плечевого сплетения может возникнуть парез или периферический паралич. В этом случае, а также при резком снижении чувствительности руки, развитии паралича и атрофии дельтовидной, двуглавой, внутренней плечевой мышц, сгибателей кисти и пальцев, при этом рука висит как плеть, следует обратиться к врачу.
Лечение плексита заключается прежде всего в фиксации соответствующего положения: кисти, пястно-фаланговым и межфаланговым сочленениям придают полусогнутое положение и укладывают на лонгету с валиком, подложенным под пястнофаланговые сочленения. Предплечье и кисть (в лонгете) подвешивают на косынку, а в некоторых случаях всю руку укладывают на отводящую повязку. Рекомендуются также специальные физические упражнения для надплечья, мышц плеча, предплечья и кисти, общеразвивающие и дыхательные упражнения.
Комплекс специальных упражнений при плексите
1. Исходное положение — сидя или стоя. Поднять плечи вверх, опустить. Повторить 8—10 раз.
2. Исходное положение — то же. Свести лопатки, затем вернуться в исходное положение. Повторить 8—10 раз.
3. Исходное положение — то же, руки опущены. Поднять руки, кисти к плечам, развести локти в стороны, затем снова прижать к туловищу. Круговые движения согнутой в локте рукой (движения в плечевом суставе) по часовой и против часовой стрелки. Повторить 6—8 раз.
4. Исходное положение — то же. Согнуть поврежденную руку, затем выпрямить, отвести ее в сторону (прямую или согнутую в локте), вернуться в исходное положение. Повторить 6—8 раз.
5. Исходное положение — то же, наклонившись в сторону поврежденной руки. Круговые движения прямой рукой по часовой и против часовой стрелки. Повторить 6—8 раз.
6. Исходное положение — то же. Забрасывать руку вперед и назад (рис.). Повторить 6—8 раз.
7. Исходное положение — то же. Маховые движения вперед и назад обеими руками и скрестно перед собой. Повторить по 6—8 раз. 8. Исходное положение — стоя или сидя. Наклонившись вперед, сгибать больную руку в локте и выпрямлять при помощи здоровой руки. Повторить 5—6 раз. 9. Исходное положение — то же. Круговые вращения в локтевом суставе в обе стороны (с поддержкой здоровой рукой). Повторить 6— 8 раз. 10. Исходное положение — то же. Повернуть предплечье и кисть ладонью к себе и от себя. Повторить 6—8 раз. Полезно также выполнять всевозможные движения в лучезапястном суставе и пальцах. В воде можно делать упражнения не только для пальцев лучезапястного сустава, но и для локтевого и плечевого суставов по тем же методикам, что и при повреждении локтевого нерва и травмы плечевого, локтевого, лучезапястного суставов и пальцев кисти. Особое внимание уделяют сгибанию большого и указательного пальцев, разведению всех пальцев. Параллельно назначают массаж. Занятия лечебной физкультурой проводят 6—8 раз в день, включая лечебную гимнастику в воде 1—2 раза. Постепенно, когда поврежденная рука уже удерживает предметы, включают упражнения с предметами (палкой, резиновым и волейбольным мячом), упражнения на гимнастической стенке.
Неврит лучевого нерва
При неврите лучевого нерва отвисает кисть, нельзя повернуть ее вверх, выпрямить пальцы. Чтобы избежать чрезмерного напряжения мышц, конечность укладывают налонгету, поддерживающую кисть и предплечье. На время занятий лечебной гимнастикой и массажа лонгету снимают. Занятия проводят 8 раз в день, из них 2 раза гимнастика в воде.
При любом поражении периферических нервов рук большое внимание уделяют упражнениям с предметами, пластилином, резиновыми и пружинными приспособлениями для разработки суставов пальцев, гимнастике в воде. Упражнения выполняются вокруг всех осей суставов с полной амплитудой в среднем и быстром темпе. Положения для выполнения упражнений верхней конечностью — сидя, стоя, в ходьбе; нижней — лежа, сидя.
Для еще большего усиления кровоснабжения мышц и нервов целесообразно использовать эти же упражнения с сопротивлением (растягиванием резинового бинта) также при фиксации сустава, к которому относится паретичная группа мышц. Например, при неврите малоберцового нерва усиление мышечной работы может быть достигнуто за счет растягивания резинового бинта при сгибании ноги в коленном суставе или при отведении и сгибании выпрямленной ноги в положении лежа или сидя (петля резинового бинта охватывает голеностопный сустав).
Неврит локтевого нерва
Признаки неврита локтевого нерва
• Нарушены функции межкостных мышц кисти, при этом больной не в состоянии брать и удерживать предметы.
• Сгибание средних и ногтевых фаланг; затруднено разжатие и сжатие пальцев в кулак.
• Нарушена чувствительность локтевой и тыльной стороне ладони.
Если наблюдаются подобные признаки, следует обратиться к врачу.
При неврите локтевого нерва кисть повисает, невозможно повернуть ладонь вверх, нарушается функция межкостных мышц кисти, в связи с чем пальцы согнуты, как когти, и человек не может брать и удерживать предметы. Быстро развивается атрофия межкостных мышц пальцев и мышц ладони со стороны мизинца; чрезмерно разгибаются основные фаланги пальцев, а средние и ногтевые сгибаются; невозможно растопыривать и соединять пальцы. В таком положении растягиваются мышцы, разгибающие предплечья, и напрягаются мышцы, сгибающие кисть. Поэтому при поражении локтевого нерва на кисть и предплечье как можно скорее накладывают специальную лонгету. Кисть фиксируют в положении, когда рука максимально выпрямлена в лучезапястном суставе, а пальцы полусогнуты, предплечье и кисть подвешивают на косынке (локтевой сустав согнут под углом 80 градусов).
Лечебной физкультурой начинают заниматься на 2-й день после наложения фиксирующей повязки. До этого выполняют гимнастику в воде, делают массаж. С чьей-либо помощью прорабатывают каждую фалангу пальцев, начиная с большого. Левой рукой держа ногтевую фалангу, а правой вторую, сгибают и разгибают все суставы пальцев. Затем, помогая здоровой рукой, отводят поочередно каждый палец в сторону; потом выполняют круговые движения основной фалангой каждого пальца по часовой и против часовой стрелки.
В комплекс лечебной физкультуры при неврите локтевого нерва включают следующие упражнения.
1. Исходное положение — поставленная на стол рука согнута в локте и опирается на него, предплечье перпендикулярно столу. Опуская большой палец вниз, указательный поднять вверх и наоборот. Повторить 10 раз.
2. Исходное положение — то же. Указательный палец опустить вниз, средний палец поднять вверх, затем наоборот. Проработать таким образом все пальцы по 10 раз.
3. Здоровой рукой захватить основные фаланги четырех пальцев (от указательного до мизинца) так, чтобы большой палец располагался со стороны ладони, а Другие — с тыльной стороны больной руки, сгибать и разгибать эти фаланги. Затем, передвинув руку, также сгибать и разгибать здоровой рукой вторые фаланги; затем здоровой рукой сгибать пальцы в кулак и выпрямлять. Повторить 10 раз каждое движение.
Эти упражнения выполняют 2 раза в день и еще дополнительно делают с помощью здоровой руки специальную гимнастику в воде (поврежденная рука опущена в таз или широкую кастрюлю, ладонь упирается в дно).
Невритом плечевого сплетения называют воспаление одноимённой анатомической структуры, относящейся к периферической нервной системе. Многие люди ошибочно считают эту болезнь невралгией плечевого сустава. На самом деле боли ощущаются в области плеча, но связаны они с поражением плечевого нерва, потому и обозначаются термином невралгия. Спровоцировать воспалительный процесс в нервных волокнах могут:
- Длительное переохлаждение.
- Инфекционные болезни.
- Интоксикация химическими веществами.
- Сдавление опухолью, шейным ребром и т. д.
- Различные травмы и повреждения.
Выделяют отдельную форму заболевания – идиопатическая воспалительная плексопатия, связанная с аутоиммунным характером поражения плечевого сплетения. Может возникнуть после травмы, вирусной инфекции или хирургической операции. При адекватном лечении полное выздоровление наступает через 20–25 месяцев, но возможны повторные обострения воспалительного процесса (рецидивы).
В зависимости от уровня поражения плечевого сплетения будет наблюдаться соответствующая клиническая картина. Если преимущественно поражается верхняя часть сплетения, то будут наблюдаться следующие признаки и симптомы:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Весьма интенсивные боли в руке, усиливающиеся при физической активности.
- Отмечается слабость и атрофия мышц в верхней части руки (плечелопаточная область).
- Возможно развитие парезов мышц руки.
- Нарушается чувствительность в наружной области плеча.
- Несимметричное расположение плеч. На стороне поражения оно опущено.
- Пациенту трудно отвести руку и согнуть в локте.
- При осмотре определяется, что рука повёрнута внутрь и разогнута в локтевом суставе.
- Функциональность кисти неограничена. Движения её пациент может совершать в полном объёме.
При поражении нижней части плечевого сплетения выявляются двигательные нарушения и расстройства чувствительности на уровне предплечья и кисти. При этом развивается атрофический парез кисти (снижение силы и тонуса мышц). Боль и нарушение чувствительности наблюдаются преимущественно на внутренней поверхности руки.
Для идиопатического воспалительного плексита характерно острое начало с интенсивных болей в руке. В дальнейшем болевой синдром утихает, но параллельно отмечается нарастание слабости и уменьшение размеров мышц (атрофия) верхней части руки и плечевого пояса. Боль и парезы значительно снижают функциональную активность поражённой конечности. Для уменьшения боли, пациенты сгибают руку в локте и прижимают её к туловищу. Расстройства чувствительности практически не наблюдаются.
В острую стадию невралгии плечевого сплетения, когда особенно выражены клинические симптомы, противопоказаны многие физиотерапевтические процедуры, лечебный массаж и специальные физические упражнения.
Как правило, предварительный диагноз неврит плечевого нерва можно выставить уже на основании данных клинического обследования. Характерные клинические симптомы существенно сужают круг диагностического поиска. Определить уровень и тяжесть поражения нервных волокон позволяет электронейромиография. Все остальные методы исследования используются для исключения других видов патологии, таких как сахарный диабет, периартрит, опухоль и т. д. Какие инструментальные виды диагностики могут быть задействованы:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансное исследование.
- Пункция спинного мозга.
На ранних стадиях заболевания из-за сходных клинических симптомов неврит плечевого нерва часто путают с суставной патологией (например, плечелопаточный периартрит). Для обеих этих болезней будут характерны достаточно интенсивный болевой синдром и существенное ограничение функциональности сустава.
На сегодняшний день консервативная терапия успешно справляется с воспалением плечевого сплетения. В большинстве случаев прогноз вполне благоприятный. У примерно 90% пациентов отмечается полное восстановление силы, тонуса и трофики мышц, которые были вовлечены в патологический процесс. Основные методы лечения неврита плечевого сплетения:
- Обезболивающие лекарственные препараты.
- Физиотерапевтические процедуры.
- Лечебный массаж.
- Специальная гимнастика.
В острый период болезни главная цель лечения – это избавление от болевого синдрома. Больной руке стараются придать максимальный покой. В качестве иммобилизации конечности (обездвиживания) можно даже воспользоваться шиной. Эффективно справиться с болью помогают различные лекарственные препараты. Чаще всего прибегают к нестероидным противовоспалительным средствам, ненаркотическим и наркотическим анальгетикам. Использование всех лекарств, особенно из последней фармакологической группы, допускается только после получения одобрения от лечащего врача.
Если достаточного обезболивающего эффекта не удаётся добиться, то назначают кортикостероидные препараты.
Их применяют короткими терапевтическими курсами в течение 2–3 дней. Следует иметь в виду, что кортикостероиды не могут предупредить возникновения паралича и способствовать быстрому избавлению от него.
В лечении неврита плечевого нерва особое значение придаётся физиотерапевтическим методам при умеренно выраженных клинических симптомах, но только не в острую стадию заболевания. В задачи физиотерапии входит избавление от интенсивного болевого синдрома, снятие воспаления плечевого нерва, улучшение периферической микроциркуляции и нормализации нервно-мышечной передачи. Какие физиопроцедуры обычно назначают:
- Короткоимпульсная электроанальгезия.
- Ультравысокочастотная терапия.
- Электрофорез с противовоспалительными лекарствами.
- Локальная криотерапия.
- Лечебные грязи.
- Инфракрасная лазеротерапия.
- Высокочастотная магнитотерапия.
- Дарсонвализация.
- Иглорефлексотерапия.
- Нейроэлектростимуляция.
- Шалфейные и горчичные ванны.
Например, грязевые компрессы помогают справиться с воспалением и ускоряют восстановительные процессы. Положительный эффект оказывают сульфидные, сапропелевые и торфяные грязи. Сосудорасширяющее воздействие отмечено при использовании магнитотерапии, инфракрасном облучении и лазеротерапии. Унять болевой синдром помогают электроанальгезия, местная криотерапия и электрофорез с анестезирующими лекарственными препаратами. Нормализацию трофики и микроциркуляции обеспечивают дарсонвализация и вибротерапия.
Комбинацию необходимых физиотерапевтических процедур для лечения воспаления плечевого нерва определяет лечащий врач.
Многолетний опыт применения показывает высокую эффективность лечебного массажа при лечении невралгии или неврите плечевого нерва. В задачи массажа входит стимуляция нервно-мышечного аппарата, восстановление кожной чувствительности и функционального состояния плечевой области. Стоит сразу отметить, что при остром воспалительном процессе этот физиотерапевтический метод категорически противопоказан. Он также не задействуется при сильно выраженном болевом синдроме.
При массировании следует уделять внимание не только больной руке, но и плечевому поясу, шее и верхним мышцам спины. Кроме того, дополнительно проходят области плеча, имеющие наибольшую болезненность. Массирующие движения должны быть предельно щадящими, не вызывающими неприятных ощущений у пациента. Кроме того, необходимо избегать энергичных надавливаний на болезненные точки. Для лучшего эффекта используйте специальные кремы или масло.
В среднем продолжительность процедуры составляет до 20 минут. Терапевтический курс включает 15–18 сеансов.
В восстановительный период обязательно прибегают к лечебной физкультуре. Как правило, ЛФК способствует улучшению периферического кровообращения, укреплению мышечно-связочного аппарата и предотвращает возникновение контрактур. Основные методики направлены на нормализацию подвижности в плечевом суставе, увеличению силы и тонуса мышц, а также ликвидацию остаточных двигательных расстройств. Ориентировочный комплекс упражнений при неврите плечевого сплетения:
- Можно находиться в положении стоя или сидя. Ничего сложного, достаточно поднимать плечи вверх и опускать. Количество повторений составляет 10–12 раз.
- Положение аналогичное предыдущему упражнению. Спину следует держать ровно. Стараемся свести лопатки вмести. Несколько секунд удерживаем спину в таком положении, затем возвращаем лопатки в обычное расположение. Количество повторений 10–12 раз.
- Стоим или сидим. Спина ровная. Кисти рук кладём на плечи. Выполняем круговые движения в плечевом суставе. 10 раз вперёд и столько же в обратную сторону.
- Больную руку поднимать вверх выше головы и опускать. Если позволяет состояние, можно использовать утяжеление (небольшие гантели). Количество повторений индивидуально.
- Стоим прямо. Руки держим опущенными. Поднимаем одновременно обе руки над головой и хлопаем в ладоши. Затем опускаем. При выполнении упражнения стараемся не сгибать их в локте. Количество повторений 10–12 раз.
Нагрузку увеличивайте постепенно. Чередуйте упражнения с активными и пассивными движениями. При интенсивных болях рекомендуется воздержаться от ЛФК в течение нескольких дней. Также если болезненные ощущения возникают в процессе занятий, то лучше прекратить тренировку.
В большинстве случаев в программу реабилитации пациентов с невритом плечевого нерва входят различные физиотерапевтические процедуры, сеансы массажа и занятия лечебной гимнастикой.
Туннельный синдром: что это такое?
Туннельный синдром (туннельная невропатия) — общее название группы невропатических состояний, при которых происходит сдавливание нервного ствола. Свое название синдром получил по форме костно-фиброзной структуры — канала (туннеля) из суставов, сухожилий и костей, окружающих нерв.
Причины заболевания
Факторы риска
Виды туннельного синдрома
Симптомы болезни
Возможные осложнения
Диагностика туннельного синдрома
Лечение заболевания
Коррекция образа жизни
Нерв, пролегающий в канале из твердых тканей, надежно защищен от внешних воздействий. Но при этом он может пострадать при деформациях канала, стенки которого его окружают. К деформациям приводит перенапряжение связок и сухожилий, вызывающее временное ухудшение кровоснабжения тканей и дефицит в них питательных веществ. При постоянных нагрузках на этот участок изменения закрепляются и становятся постоянными: ткани туннеля утолщаются, разрыхляются или отекают. Как следствие, в туннеле не остается свободного пространства и возрастает давление на нервный ствол, после чего начинают развиваться нарушения его функций — проведение двигательных сигналов.
Гораздо реже туннельный синдром может быть вызван отеком самого нерва. Это состояние способно развиться по причине общей интоксикации организма солями тяжелых металлов, производными мышьяка и ртути и прочими отравляющими веществами. Продолжительное течение кого-либо заболевания, требующего применения антибиотиков, мочегонных и сосудорасширяющих средств также может привести к развитию туннельной невропатии.
Туннельный синдром, как правило, развивается в участках, подвергающихся постоянным или регулярным нагрузкам в виде однообразных, повторяющихся движений. Но кроме механического раздражения нерва и окружающих его тканей, к заболеванию могут привести другие факторы.
В группу риска возникновения туннельного синдрома входят следующие категории населения:
- люди, чья профессиональная или повседневная деятельность включает однотипные сгибательно-разгибательные движения (парикмахеры, наборщики текста, теннисисты, сурдопереводчики, музыканты — чаще всего скрипачи, гитаристы, маляры и пр.);
- люди старше 50-ти лет (возрастные изменения, происходящие во всем организме, неизменно касаются и костных тканей);
- люди, страдающие от эндокринных заболеваний (сахарного диабета, дисфункции щитовидной железы, гипофиза), которые значительно нарушают способности тканей к восстановлению;
- люди, имеющие семейную историю заболеваний опорно-двигательного аппарата или страдающие этими заболеваниями (артрит, остеохондроз и пр.);
- люди, часто подвергающиеся микротравмам суставов и связок (грузчики, бодибилдеры, каменщики и пр.);
- люди с аутоиммунными заболеваниями (системной красной волчанкой, ВИЧ и пр.)
Синдром запястного канала — наиболее распространенный вид туннельной невропатии и очень часто — принимаемый за единственную форму заболевания.
Но это состояние может развиться при ущемлении следующих нервных стволов:
Сдавливание любого из перечисленных нервов относится к категории туннельных синдромов и имеет схожие симптомы.
Сдавливание нервного ствола развивается постепенно и в том же темпе нарастает интенсивность симптомов. В начальной стадии синдром практически не проявляется: у человека может возникать лишь чувство дискомфорта при продолжительной нагрузке на участок тела, в котором произошло ущемление нерва. По мере сужения канала происходят все более значимые нарушения функций нерва, которые проявляются следующими симптомами:
Одним из отличительных признаков туннельной невропатии является то, что при ущемлении нерва в крупном сочленении (лопатка, локоть, бедро), болезненность может проявляться на значительном расстоянии от пораженной зоны, что затрудняет диагностику. Так, например, при боли в плече, сопровождающейся онемением плеча, предплечья или верхней части спины, сдавливание нерва может быть как в локтевом суставе, так и в лопатке.
Чаще всего туннельная невропатия переходит в хроническое состояние, когда обострения заболевания чередуются с периодами ремиссии (бессимптомного течения болезни).
Хорошей новостью для людей, страдающих от туннельного синдрома, станет то, что патология крайне редко выходит за пределы пораженной зоны и самое худшее, что может случиться — усиление симптомов и болевого синдрома.
Таким образом, это состояние не представляет опасности для жизни. Но оно способно очень сильно нарушить ее качество. Боль, с течение времени становящаяся все продолжительней и сильнее, может вызвать нарушения сна, аппетита, стать причиной крайней раздражительности и в итоге привести к другим заболеваниям нервной системы, таким как хроническая бессонница, анорексия, булимия и пр.
В первую очередь врач, обследующий больного, исключает другие заболевания, имеющие симптомы, схожие с клинической картиной туннельной невропатии. Среди таких заболеваний артрит, артроз, невралгия, миалгия и пр.
Лечение туннельной невропатии направлено на снятие воспалительного процесса и устранение отеков в пораженной зоне, избавление пациента от боли и предупреждение более сильного ущемления нерва.
Среди медицинских препаратов свою эффективность подтвердили следующие группы:
- нестероидные противовоспалительные препараты (НПВП), такие как Ибупрофен, Кеторолак, Индометацин, Нимесулид и пр., помимо снятия воспаления обеспечивают обезболивающий эффект;
- гормональные препараты (Гидрокортизон, Преднизолон) вводятся в пораженную зону с помощью инъекции и/или наносятся на эту зону в виде мази;
- хлористый кальций вводится инъекционно, внутривенно, для снятия воспаления и стабилизации реакции иммунной системы;
- витаминные препараты назначаются для улучшения проводимости нервных сигналов и нормализации кровообращения в области сдавливания нерва.
При лечении туннельной невропатии рекомендуется курс тепловых физиотерапевтических процедур, с применением противовоспалительных и гормональных препаратов (электрофорез, фонофорез) и рефлексотерапия, нормализующая функции нервной системы.
Лечебная физкультура назначается в индивидуальном порядке, в зависимости от результатов обследования и степени сдавливания нерва — в ряде случаев при туннельной невропатии рекомендуется исключить любые нагрузки на пораженный сустав.
В тех случаях, когда консервативное лечение туннельного синдрома оказалось неэффективным, врач может рекомендовать оперативное лечение. Во время операции, которая проводится под общей анестезией и продолжается около часа, хирург иссекает утолщения в тканях, сдавливающих нерв, что позволяет восстановить его функции.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
К недостаткам такого метода лечения относится то, что заранее невозможно спрогнозировать, насколько операция будет эффективной. В небольшом проценте случаев (порядка 2-3%) у больных после хирургического вмешательства наблюдается усиление симптомов.
Главным условием выздоровления или достижения продолжительной ремиссии является устранение стереотипных движений, которые привели к сдавливанию нерва. Нередко это становится единственным действенным мероприятием, облегчающим симптомы при туннельном синдроме.
Постарайтесь выполнять привычные действия здоровой рукой при локтевом, запястном или плечевом ущемлении нерва. Если это невозможно, сведите к минимуму нагрузку на больную руку: выполняйте ею только самые необходимые действия, перекладывая основную часть работы на здоровую.
Вылечить артроз без лекарств? Это возможно!
Нейропатия (невропатия, полинейропатия) – это комплекс нарушений, которые возникают вследствие повреждения отдельных участков нервной системы, не считая головного и спинного мозга. ЛФК при нейропатиии лучевого нерва или конечностей способна улучшить общее состояние пациента и поспособствовать снижению интенсивности симптомов отклонения.
Сразу сложно сказать, из-за чего у человека появляется данное заболевание. В этом случае у него будет наблюдаться нарушение в работе отдельных нервов и в целом всей периферической системы. Патология опасна тем, что приводит к затруднению циркуляции крови, впоследствии это приводит к потере чувствительности пораженных частей тела.
Какие существуют простые упражнения для лечения нейропатии?
После проведения ряда исследований ученым удалось доказать, что ЛФК при нейропатии лицевого нерва или конечностей способна улучшать мышечную ткань, снимать симптомы в виде болей и положительно воздействовать на уровень сахара в крови. Упражнения, направленные на лечение патологии, включают в себя следующие виды физической активности:
- силовые упражнения;
- аэробика;
- развитие гибкости;
- работа над умением балансировать.
Чтобы проявились первые положительные стороны данной техники, необходимо заниматься ею как минимум 25-35 минут не менее 4 раз в неделю. Если пациент чувствует неуверенность в своих силах, рекомендуется проводить 10 минутные тренировки, а затем постепенно увеличивать нагрузку. Если удобно, можно распределить эту физическую активность на 3 части дня: утро, обед и вечер. Перед каждой из тренировок рекомендуется проводить прогулки на свежем воздухе или заниматься прямо на улице.
В этом случае пациенты занимаются следующими видами физической активности:
- Ежедневная пробежка или езда на велосипеде с умеренной нагрузкой.
- Плаванье в бассейне и одновременное выполнение различных аэробных упражнений в воде.
- Регулярные пешие прогулки на свежем воздухе.
Такая ЛФК проявляет эффективность при нейропатии верхних и нижних конечностей. Чтобы выполнить одно из упражнений, необходимо взять стул и стать за его спинкой. Ноги должны стоять на ширине плеч, а руками нужно держаться. Теперь одну ногу постепенно поднимать в стороны, примерно на 35 сантиметров от пола. Находиться в такой позе нужно 5-10 секунд, по мере возможности.
То же самое необходимо проделать и с другой ногой. Очень важно, чтобы на протяжении всего времени колени и спина оставались прямыми. Такую тренировку проводят 2 раза в день по несколько минут.
Растяжка при нейропатии помогает избежать травм, которые могут возникать вследствие выполнения других физических упражнений. Она позволит держать суставы в тонусе и поспособствует их гибкости. Начать упражнения стоит с растяжки икроножной мышцы.
Для этого одна нога ставится позади таким образом, чтобы носок смотрел вперед. Другой ногой нужно сделать шаг вперед, согнув колено, чтобы было более удобно, можно наклониться вперед, но пятки обеих ног должны оставаться на полу. В таком положении нужно простоять не менее 15 секунд, а затем поменять ноги. Упражнение рекомендуется повторять 2 раза в сутки ежедневно.
Чтобы выполнить одно из упражнений, необходимо подготовить устойчивое кресло или стул с подлокотниками и сесть в него. Если такой нашелся, нужно поставить его перед собой, одну ногу поставить под переднюю часть кресла, а вторую выставить перед собой и в сторону примерно на 20 сантиметров.
Далее центр тяжести перемещается вперед до тех пор, пока обе ноги не почувствуют напряжение. Теперь можно начинать постепенно подниматься и опускаться обратно, также не спеша. Такие действия стоит повторять по 10-15 раз, меняя ноги 2 раза в день.
К остальным упражнениям, способным улучшить состояние больного, можно отнести следующее:
- Для улучшения кровообращения конечностей нужно взять руками пальцы ног и начать тянуть на себя. В таком положении необходимо простоять несколько секунд. Одновременно с этим используются повороты стоп в разные стороны и массажные движения для каждого пальца и подошвы.
- Перекаты с носка на пятку после нескольких секунд стояния на носках.
- Сжимание и разжимание кистей рук.
- При нейропатии рук можно приобрести специальный резиновый мячик. Когда выпадает свободное время, нужно мять его обеими руками поочередно.
- Вращающие упражнения в левую и правую сторону при сжатых пальцах в кулак.
Как улучшить кровообращение при нейропатии?
Если ЛФК при нейропатии для кистей рук или других частей тела оказалась недостаточно эффективной, следует прибавить к упражнениям лечебные массажи. Такая терапия оказывает воздействие на мягкие ткани специальными электрическими приборами или вручную. Здесь часто применяются солнечные ванны, специальные масла, а также одновременные походы в баню или сауну.
Специалист, который проводит массаж, выполняет плавные движения, оказывая минимальное воздействие на кожу пациента. Поглаживания должны быть направлены от периферии к центральной части.
Также стоит учитывать некоторые предостережения, а именно:
- поскольку пациент страдает от потери чувствительности, специалист должен быть осторожен при оказании давления на пораженные части тела;
- необходимо тщательно проверять кожу, так как существует большой риск получения травмы после массажа;
- если в процессе массажа возникают болевые ощущения, его стоит сразу же прекратить и как можно быстрее обратиться к врачу.
Заниматься подобной терапией должен только высококвалифицированный специалист, только в этом случае интенсивность симптомов снизится, и пациент почувствует общее улучшение состояния. Если сделать массаж неправильно, у пациента могут возникнуть проблемы с отеками, артритом или инфекционными заболеваниями.
Чтобы массаж оказался максимально эффективным, в домашних условиях необходимо соблюдать следующие правила:
- Подбор удобного для пациента места.
- Следить за ощущениями, постоянно поддерживая разговор.
- Не проводить массаж в спешке.
- Использовать только умеренные нажатия и плавные движения.
- Перед процедурой необходимо подготовить специальное масло, подушки, одеяло и полотенце.
- Массажист должен также занять удобную позицию по отношению к пациенту – стоя или сидя.
Заключение
Если у пациента наблюдается нейропатия нижних конечностей, необходимо обратить внимание на гимнастику. Она способна не только улучшить кровообращение, но и восстановить прежнюю работу мышц. Чтобы суставы получали достаточное количество питательных веществ, рекомендуется делать вращения, сгибание и разгибание ног.
Источник