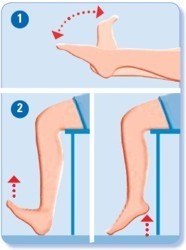
Какие упражнения при тромбозе глубоких вен нижних конечностей разрешены, а что делать категорически нельзя?
Воспаление кровеносных сосудов, сопровождающееся тромбообразованием – это серьезная патология, требующая незамедлительного вмешательства. Наиболее эффективно в этом случае именно хирургическое решение проблемы. Но также пациенту необходимо знать, какие упражнения показаны при сосудистых патологиях, а что нельзя при тромбозе глубоких вен.
Выбранные упражнения должны быть направлены на предупреждение развития болезни и минимизацию рецидивов в реабилитационном периоде.
Помните: при тромбозе противопоказаны длительные изнуряющие тренировки. Намного полезней будут ежедневные пешие прогулки в парке, покорение легких и непродолжительных велотрас, плавание. Особенно полезной будет специальная гимнастика для ног. Нельзя прыгать, использовать утяжелители для ног и гантели.
Важно: перед любой из тренировок пациент обязан надеть компрессионное белье!
В момент обострения патологии лечащий врач может запретить определённые нагрузки, однако после стабилизации пациента – упражнения обязательно должны быть введены. Хорошо действует после тренировок контрастный душ, но он возможен только если доктор не нашел противопоказаний.
Возникли дополнительно вопросы? Вы можете получить на них ответы на приёме у флеболога или задать их прямо на этом сайте.
- Клиника на Белорусской
- Клиника на Парке Культуры
123056, Москва, Большой Кондратьевский пер., д. 7, м. Белорусская
Источник
5.3. Лечебная тактика при тромбозе глубоких вен
Постельный режим и возвышенное положение конечности может уменьшить болевой синдром, однако строгий постельный режим существенно не влияет на частоту развития ТЭЛА, при условии что верифицированный тромбоз не является флотирующим. Более того, болевой синдром и отек уменьшаются гораздо быстрее при ранней активизации и адекватной компрессии нижних конечностей с помощью специализированного компрессионного трикотажа 2—3-го класса. Когда отек нестабилен (т. е. объем конечности имеет значительную суточную динамику), допустимо использование эластичных бинтов длинной растяжимости.
Неоспорима необходимость адекватной антикоагулянтной терапии как основы лечения больных с ТГВ (в том числе бессимптомного). Антикоагулянтная терапия НФГ или НМГ при обоснованном подозрении на ТГВ может быть начата до инструментальной верификации диагноза.
1. Внутривенно болюсом 80 МЕ/кг (или 5000 МЕ) и инфу зия с начальной скоростью 18 МЕ/кг в 1 ч (или 1250— 1300 МЕ/ч), затем подбор дозы МЕ по значениям АЧТВ. Цель — поддержка АЧТВ в 1,5—2,5 раза выше верхней границы нормы для конкретной лаборатории.
1. Подкожно 100 анти-Ха МЕ (1 мг)/кг 2 раза в сутки
2. Подкожно 150 анти-Ха МЕ (1,5 мг)/кг 1 раз в сутки
Фрагмин (Далтепарин) 1. Подкожно 100 анти-Ха МЕ/кг 2 раза в сутки
2. Подкожно 200 анти-Ха МЕ/кг (максимально 18 000 МЕ) 1 раз в сутки
1. Подкожно 86 анти-Ха МЕ/кг 2 раза в сутки
2. Подкожно 172 анти-Ха МЕ/кг (максимально 17 100 МЕ) 1 раз в сутки
В начале становления флебологии как отдельной хирургической специальности одним из главных вопросов, требующих незамедлительного решения, был вопрос профилактики ТЭЛА при флеботромбозах. После разработки в 1959 г. метода внешней пликации полой вены матрацными швами и внешней пликации клеммами удалось определить дальнейшее направление решения проблемы острых глубоких флеботромбозов и их осложнения — ТЭЛА. До 1967 г. метод, в сочетании с консервативной терапией, оставался единственным клиническим подходом в данной проблеме. Несмотря на то что выполнение технологии внешнего парциального клипирования клеммами сопряжено с необходимостью травматичного хирургического доступа и практически невыполнимо у тяжелобольных пациентов, данный подход в ограниченных ситуациях применяется и совершенствуется до настоящего времени (например, с использованием эндовидеоскопической техники). Созданный и примененный клинически в 1967 г. внутрипросветный зонтичный кава-фильтр Моббина—Аддина явился первым опытом подобного эндоваскулярного вмешательства. Дальнейшее развитие данного направления велось преимущественно по пути совершенствования конструкции кавафильтров и изучения их влияния на гемодинамику и клиническое течение основного процесса. Показаниями к имплантации кава-фильтра являются невозможность проведения и неэффективность адекватной антикоагулянтной терапии, флотирующий тромб с узким основанием, невозможность его удаления оперативно, рецидивирующая ТЭЛА у больных с высокой легочной гипертензией.
У молодых пациентов при устранимых факторах риска и причинах ТГВ необходимо имплантировать съемные модели, которые удаляют в срок до 30 сут после установки при устранении угрозы ТЭЛА.
Уже неоднократно отмечено, что в результате установки кава-фильтров в ближайшем периоде с частотой 1,5—8% могут возникать ТЭЛА, а в сроки до 3 лет с частотой 12—25% возникает тромбоз нижней полой вены.
В основе посттромботической болезни лежит затруднение венозного оттока, которое приводит к патофизиологическим изменениям, характерным для хронической венозной недостаточности: отеку, гиперпигментации и липодерматосклерозу. Именно нарушение венозного оттока, вызванное обструкцией, приводит к наиболее тяжелым формам посттромботической болезни. Таким образом, лечебная тактика, направленная на удаление тромба, является патофизиологически обоснованной и в значительной степени снижает риск тяжелой посттромботической болезни.
После завершения тромбэктомии из илеофеморального сегмента интраоперационно следует выполнить флебографию/ -скопию для оценки проходимости подвздошных вен. В качестве дополнительного высокоинформативного метода интраоперационного контроля можно использовать внутрисосудистое УЗИ.
Уровень тромбоза ниже общей подвздошной вены позволяет проводить вмешательство без введения в просвет вены катетеров и других травмирующих инструментов.
Принципиально решение проблемы хирургической тромбэктомии из бедренно-подколенного сегмента сегодня рассматривается в двух направлениях: решение вопроса методом переключения флебогемодинамики на глубокую бедренную вену и путем восстановления естественного потока с возможным сохранением клапанного аппарата собственно бедренной и/или подколенной вен. Если наличие эмбологенного тромба в сегменте можно считать абсолютным показанием к активной тактике, то при обтурирующих тромбах вопрос решается с учетом давности процесса. Известно, что эффективная тромбэктомия возможна только при тромбах давностью не более 3—7 сут [Савельев В. С., 2001]. Существует расхожее мнение о том, что следует придерживается осторожной тактики при хирургическом удалении тромбомасс из бедренно-подколенного сегмента, завершая операцию перевязкой или резекцией приустьевого сегмента собственно бедренной вены, оценивая ближайшие результаты как хорошие по отсутствию симптомов хронической венозной недостаточности. Расчет при таком подходе ведется на переключение основного венозного потока на глубокую вену бедра, которая и должна обеспечить устойчивый отток. Однако известно, что последняя только в 38% случаев имеет прямую связь с подколенной веной [Mavor G. E., Galloway J. M., 1967].
Именно поэтому предложен способ тромбэктомии при лечении эмбологенного флеботромбоза, направленный не только на удаление тромба, но и на сохранение бедренной вены как полноценного органа, включая систему клапанов.
Показано [Кайдорин А. Г., Цыплящук А. В., 2008], что циркулярное выделение вены приводит к выраженному нарушению интрамурального кровообращения и, как следствие, рубцовым изменениям в стенке, клапанной деформации.
Поэтому в ходе доступа из перивенозных тканей выделяется только передневнутренняя стенка вены на протяжении 1— 2 см, по возможности повреждая адвентицию только по линии разреза и не более чем на 1/2 окружности.
На 1—1,5 см выше проекции основания флотирующей части тромба и обязательно выше проксимального клапана бедренной вены в поперечном направлении накладываются П-образные швы-держалки монофиламентной нитью 6/0, между которыми поперечно производится вскрытие просвета вены.
Флотирующая часть тромба при повышении внутрибрюшного давления (натуживании пациента) самопроизвольно вывихивается в рану под давлением обратного тока крови. После получения ретроградного кровотока свободную вену выше места инцизии прижимают мягким тупфером или пальцем.
При адекватном размере флеботомического отверстия, в ряде случаев, выведенный тромб может служить временным тампоном, препятствующим истечению крови в рану.
Затем при помощи интенсивной поступательной компрессии мягких тканей голени и бедра удаляют тромбы из дистальных глубоких вен нижней конечности.
При невозможности полного удаления тромбомасс на всем протяжении вены в обязательном порядке необходимо убедиться и оценить качество антеградного потока через ПКБВ. Последнее необходимо для оценки перспективы сохранения функции клапана. Если добиться антеградного кровотока не удается, а стенка бедренной вены в зоне операции подвержена воспалительным или рубцово-склеротическим изменениям, следует выполнить ее перевязку ниже впадения глубокой бедренной вены, так как высока вероятность ретромбоза.
При адекватном антеградном кровотоке, убедившись в отсутствии подвижных частей тромба, П-образные швы подтягивают, при этом образуется клапаноподобная дубликатура, обеспечивающая временный гемостаз. Также временный гемостаз легко осуществляется пальцевым прижатием выше и ниже флеботомического дефекта (через массу перивазальных тканей.
В послеоперационном периоде продолжается парентеральное введение антикоагулянтов. Параллельно подбирают дозу оральных антикоагулянтов до достижения целевого значения МНО (2,0—3,0)
Источник
УПРАЖНЕНИЯ ДЛЯ ПРОФИЛАКТИКИ ВЕНОЗНОГО ЗАСТОЯ В НИЖНИХ КОНЕЧНОСТЯХ
Застой крови в венах, как известно, наряду с повреждением стенки сосуда и активацией системы свертывания крови способствует развитию процессов тромбообразования.
Профилактика застоя крови в венах нижних конечностей может быть очень эффективной, если не лениться и хотя бы 10 минут в день посвятить своему здоровью. Любая физическая активность заставляет кровь бежать по венам быстрее.
Пациентам после травм, операций рекомендуется как можно раньше активизироваться, чтобы кровь в венах не застаивалась. Специалисты разработали специальные упражнения для профилактики венозного застоя крови. Они помогают мышцам и венам нижних конечностей. Мышечный насос – мощный двигатель вен. Наши упражнения заставят его работать активнее. Регулярная зарядка поможет Вашим ногам быть здоровыми.
Профилактика застоя крови в венах нижних конечностей
1. Сгибание и разгибание пальцев ног
Лежа на спине, сначала согните, потом разогните пальцы ног. Повторите по 15 раз, выполняйте задание несколько раз в день.
2. Пятки и кончики пальцев ног
Сядьте на стул, поставьте ноги прямо. Сначала поднимите пятки, а переднюю часть стопы прижмите к полу. Затем коснитесь пола пяткой, а кончики пальцев поднимите вверх. Это упражнение также нужно повторить 15 раз и выполнять несколько раз в день.
3
Для разминки пошагайте на месте. Поочередно поднимайте колени.
Выполняйте упражнение 1 минуту.
4
Поднимите одну ногу, вытяните носок, затем чередуйте сгибание и разгибание ноги в голеностопе.
Выполните упражнение 20 раз на каждую ногу.
5
Встаньте ровно, ноги параллельно полу. Медленно встаньте на цыпочки, затем опустите пятки на пол. И так 15 раз.
6
Сядьте на стул в удобное положение, поднимите одну ногу и сделайте круг в воздухе в вертикальной плоскости.
Повторите 20 раз.
7
Поднимите одну ногу и сделайте горизонтальное вращательное движение.
Выполните упражнение 3 раза по 30 секунд на каждую ногу.
8
В положении сидя, поочередно касайтесь земли/пола пальцами ног и пяткой.
Повторите упражнение 20 раз на каждую ногу.
9
В положении стоя, приподнимите одну ногу и нарисуйте в воздухе цифру «8».
Выполните упражнение 5-10 раз на каждую ногу.
Источник
Лечение и реабилитациябольных тромбозом глубоких вен нижних конечностей
*Импакт фактор за 2018 г. по данным РИНЦ
Читайте в новом номере
Кафедра факультетской хирургии РГМУ
Внедрение эффективной системы лечения и реабилитации больных тромбозом глубоких вен (ТГВ) является одной из наиболее актуальных проблем современной клинической медицины. Это связано с неуклонным ростом частоты ТГВ, которая достигает 160 случаев на 100 000 населения в год. Столь высокая заболеваемость обусловлена изменением образа жизни современного человека (гиподинамией, характером питания, избыточной массой тела и др.), увеличением травматизма, все более частым возникновением наследственных и приобретенных нарушений системы гемостаза, распространенностью онкологических заболеваний, неконтролируемым приемом гормональных препаратов и др. Венозный тромбоз при неадекватном лечении приводит к тяжелой хронической венозной недостаточности (ХВН) нижних конечностей и инвалидности. Кроме этого, реальную угрозу жизни многих пациентов, находящихся на лечении в стационарах различного профиля, представляет тромбоэмболия легочных артерий (ТЭЛА) – наиболее опасное осложнение ТГВ.
Основными направлениями решения проблемы венозных тромбоэмболических осложнений являются:
1) создание общей системы профилактики ТГВ в группах высокого риска;
2) предотвращение ТЭЛА в случае возникновения венозного тромбоза;
3) усовершенствование и стандартизация лечения ТГВ;
4) внедрение в амбулаторную практику комплекса реабилитационных мероприятий, проведение которых показано всем больным, перенесшим тромбоз.
Лечение тромбоза глубоких вен
Подозрение на ТГВ является абсолютным показанием к срочной госпитализации пациента. Если позволяют условия, больной должен быть помещен в специализированный ангиохирургический стационар. В тех случаях, когда это невозможно, лечение ТГВ может быть проведено в хирургическом или в крайнем случае в терапевтическом отделении.
Полиморфизм клинических проявлений ТГВ часто требует проведения дифференциального диагноза с заболеваниями, протекающими со сходной симптоматикой (межмышечные гематомы, миозиты, растяжения мышц, травмы ахилова сухожилия, артрозы, артриты и др.). В связи с этим возникает необходимость привлечения дополнительных, инструментальных методов обследования. Наиболее информативными являются дуплексное УЗ-сканирование сосудов и рентгеноконтрастная флебография. Ультразвуковая допплерография при ТГВ не имеет самостоятельного диагностического значения, поскольку дает большой процент ложноотрицательных заключений при неокклюзивных формах тромбоза.
Лечебная программа при ТГВ:
Лечебная программа при ТГВ включает:
1) Прекращение роста и распространения тромба.
2) Предотвращение ТЭЛА.
3) Восстановление проходимости просвета вены.
Прекращение роста и распространения тромба может быть достигнуто благодаря антикоагулянтной терапии, которая подразумевает последовательное применение прямых (гепарин) и непрямых (фенилин, аценокумарол и др.) антикоагулянтов.
При отсутствии противопоказаний обычный (нефракционированный) гепарин назначают в суточной дозе 450 ЕД на 1 кг массы тела пациента. В зависимости от пути введения рассчитывают однократную дозу путем деления суточной дозы на количество инъекций (8 инъекций при внутривенном, дробном введении с интервалом в 3 ч; 3 – при подкожном введении с периодичностью 8 ч). Для достижения максимально быстрого антикоагуляционного эффекта целесообразно первоначальное внутривенное введение 5000 ЕД гепарина струйно, а затем остаток суточной дозы с помощью инфузомата.
Продолжительность гепаринотерапии индивидуальна и в среднем составляет 7 – 10 сут. При этом дозу гепарина следует корригировать с учетом временных показателей свертывания крови (оптимально их удлинение в 1,5 – 2 раза от нормы), которые ежедневно оценивают перед очередным введением препарата.
В настоящее время для антикоагулянтной терапии ТГВ широко используют низкомолекулярные гепарины (НМГ). Их селективное преимущественно анти-Ха действие пролонгирует антитромботический эффект и снижает частоту геморрагических осложнений. В международной практике наибольшее распространение получил эноксапарин. Эноксапарин назначают в дозе 1 мг/кг 2 раза в сутки под кожу живота. Следует подчеркнуть, что при использовании НМГ ежедневный лабораторный контроль за системой гемостаза необязателен, что создает благоприятные предпосылки для амбулаторного лечения эмболонеопасных ТГВ.
За 3 – 4 дня до предполагаемой отмены гепарина необходимо назначить непрямые антикоагулянты. Их эффективая суточная доза контролируется по уровню индекса протромбина, величина которого должна быть стабилизирована в пределах 45 – 60%.
В последние годы для стандартизированного контроля за эффективностью антикоагулянтной терапии стал использоваться международный индекс INR, представляющий собой отношение между протромбиновым временем пациента (PTp) и контрольным протромбиновым временем (PTcontr.). Антикоагуляционный эффект считается достигнутым, если INR составляет более 1,5. Продолжительность приема непрямых антикоагулянтов обычно составляет 3 – 6 мес, поскольку именно в эти сроки чаще всего наблюдаются рецидивы ТГВ. При тромбофилических состояниях терапия непрямыми антикоагулянтами должна быть более длительной.
Наряду с антикоагулянтами в терапии ТГВ целесообразно использовать гемореологически активные препараты (реополиглюкин, производные пентоксифиллина и никотиновой кислоты) и неспецифические противовоспалительные средства (НПВС) парентерально или ректально (в свечах). Необходимость применения НПВС (предпочтительно производных диклофенака и кетопрофена) обусловлена наличием воспалительной реакции со стороны венозной стенки, а также болевым синдромом, затрудняющим активизацию пациента. В последующем на 4–6 нед, следует назначить препараты с преимущественным противовоспалительным действием на венозную стенку (рутозид, троксерутин).
Что касается антибиотиков, то их применение при неосложненном ТГВ является бессмысленным, так же, как и при варикотромбофлебите. Исключение может быть сделано в случае гнойничковых поражений кожи или наличия «входных ворот» для инфекции (открытые переломы, операционные раны и др.), а также для пациентов с высоким риском септических осложнений (сахарный диабет, ВИЧ и др.).
Для профилактики ТЭЛА, помимо антикоагулянтной терапии, которая в определенной мере предотвращает ее, препятствуя прогрессированию тромбоза, при эмболоопасных (флотирующих) тромбах применяют различные хирургические методы: тромбэктомию, имплантацию кава-фильтра или пликацию нижней полой вены механическим швом.
Полностью восстановить проходимость вены в случаях рано диагностированного (давностью 3 – 5 сут) сегментарного ТГВ иногда удается с помощью прямого хирургического вмешательства (тромбэктомии) или тромболитической терапии.
Период активного тромбообразования в среднем продолжается около 3 нед. Он укорачивается при адекватной терапии либо может затягиваться, если лечение проводится неправильно. Итогом ТГВ в подавляющем большинстве случаев являются посттромбофлебитические изменения венозной системы нижних конечностей.
В зависимости от пути эволюции тромба может произойти реканализация просвета вены или его стойкая облитерация. В ряде случаев реканализованные сегменты вены чередуются с окклюзированными.
Реабилитация при тромбозе глубоких вен
После ТГВ пациент переходит в качественно иное патологическое состояние, называемое посттромбофлебитической болезнью (ПТФБ). Она характеризуется развитием синдрома хронической венозной недостаточности и быстрым прогрессированием трофических нарушений кожи, что обусловливает необходимость комплексной реабилитационной программы при ТГВ.
Комплексная реабилитационная программа при ТГВ:
1) Надежная профилактика рецидива заболевания.
2) Компенсация венозного оттока и предотвращение прогрессирования ПТФБ.
3) Социальная адаптация пациента с сохранением им привычного уровня качества жизни.
Профилактика рецедива заболевания
В основе профилактики рецидивов ТГВ лежит нивелирование провоцирующих тромбообразование факторов, которые были обобщены Робертом Вирховым еще в середине прошлого столетия: повреждение сосудистой стенки, замедление кровотока и нарушение физико-химических свойств крови.
Повреждение стенки вены может быть следствием разнообразных травм, хирургических вмешательств и эндовазальных процедур. В соответствии с этим планируют и превентивные мероприятия. Флебопротективным действием обладает ряд фармацевтических препаратов (анавенол, рутозид, диосмин, троксерутин и др.). Для ускорения потока крови необходимы периодические сокращения мышц нижних конечностей. То есть пациентам рекомендуют активный двигательный режим с ограничением статического пребывания в вертикальном положении. Рациональная динамическая нагрузка необходима всем пациентам, перенесшим ТГВ.
Во-первых, физические упражнения способствуют компенсации деятельности сердечно-сосудистой системы вообще и венозного оттока из конечностей в частности.
Во-вторых, сокращение мышц обеспечивает рост концентрации важного антитромботического фактора – тканевого плазминогена.
В-третьих, контроль массы тела без рациональных физических упражнений представляется проблематичным.
Среди врачей и пациентов часто бытует мнение, что любые физические упражнения после ТГВ противопоказаны. Эта позиция ошибочна. Специальная гимнастика в горизонтальном положении благоприятно сказывается на реабилитации больных. Необходимо исключить лишь те ее виды, где присутствует статический компонент или которые могут провоцировать травмы ног. Кроме этого, все упражнения следует выполнять в условиях эластической компрессии нижних конечностей.
Наращивание нагрузки должно происходить постепенно. Для начала достаточно ежедневной 1,5-часовой прогулки с периодическим отдыхом. Если пораженная конечность не реагирует болевым или судорожным синдромом, продолжительность и кратность прогулок может быть увеличена. Через 2 – 3 мес физические упражнения можно расширить за счет гимнастики, направленной на улучшение венозного оттока из конечности. Это упражнения в положении лежа на спине с приподнятыми ногами («березка», «ножницы», «велосипед» и др.). В дальнейшем могут быть подключены упражнения на велотренажере, бег трусцой, беговые лыжи. Кроме этого, на всех этапах реабилитации целесообразно занятие плаванием, которое является оптимальным видом спорта для больных с патологией венозной системы.
Важным фактором, улучшающим флебогемодинамические показатели, является адекватная, постоянная эластическая компрессия. В частности, достигнутое с ее помощью уменьшение диаметра вены в 2 раза приводит к 5-кратному возрастанию скорости кровотока.
Компрессионное лечение назначают на длительный, а в ряде случаев даже пожизненный срок всем больным, перенесшим ТГВ. При этом могут быть использованы специальные эластические бинты ограниченной степени растяжимости или медицинский компрессионный трикотаж.
Эластические бинты, пригодные для длительного ношения, должны быть сделаны из плотной ткани с содержанием хлопка не менее 50%. Их отличительным признаком является растяжимость только в одном направлении – по длине. Ширина должна оставаться постоянной. Технике наложения компрессионного бандажа должен быть обучен каждый пациент. Бинтование конечности следует проводить в горизонтальном положении (до подъема с постели) от пальцев стопы, с обязательным захватом пятки в виде гамачка, а каждый последующий тур бинта должен накрывать предыдущий на 2/3. Верхняя граница эластического бандажа должна по возможности на 10 – 15 см перекрывать проксимальную границу пораженного венозного сегмента.
Посттромботическое поражение подвздошных и нижней полой вен определяет необходимость использования специальных медицинских колгот II и чулок III компрессионных классов, обеспечивающих создание лечебного давления в диапазоне от 40 – 50 мм рт.ст. и более.
Пациенты часто задают вопрос: нужна ли эластическая компрессия только для пораженной ноги или необходимо бинтовать обе? Распространение тромба на нижнюю полую вену, состояния после имплантации кава-фильтра или кава-пликации, вызывающие флебогипертензию в обеих конечностях, являются абсолютным показанием к двустороннему эластическому бандажу. Кроме этого, на период реабилитации, когда пациент подсознательно щадит пораженную ногу, целесообразна эластическая компрессионная поддержка здоровой ноги.
Перспективно использование систем переменного пневмомассажа конечностей. Создавая под контролем компьютера эффект «бегущей воздушной волны», эти аппараты обеспечивают эффективное опорожнение вен и лимфатических коллекторов. Накладываемый после этой процедуры компрессионный бандаж закрепляет лечебный результат. Курс лечения обычно включает 20 – 30 сеансов.
Физико-химические нарушения системы гемостаза являются следствием различных врожденных (генетический дефицит антитромбина III, протеинов C и S, эритремия и др.) и приобретенных (печеночная недостаточность, гипопротеинемия, гиповолемия и др.) патологических состояний. Тромботическую готовность системы гемостаза и ТГВ провоцируют различные онкологические заболевания.
Перенесенный ТГВ является абсолютным противопоказанием к гормональной контрацепции, а вопрос о гормонотерапии по медицинским показаниям должен быть решен строго индивидуально.
ТГВ независимо от его причины создает гемодинамические предпосылки для рецидива. Его риск многократно возрастает в случае травмы, при хирургическом вмешательстве, тяжелом инфекционном или соматическом заболевании. Во всех этих ситуациях возникают показания к превентивной гепаринотерапии, с предпочтительным использованием НМГ (эноксапарин, фраксипарин и др.).
Отдельного обсуждения заслуживает проблема последствий ТГВ и беременности. Среди врачей и пациентов бытует мнение, что флеботромбоз категорически исключает беременность и роды. Действительно, с медицинской точки зрения в первый год после ТГВ беременность нежелательна. В последующем решение о ней должно приниматься женщиной после консультации с акушером-гинекологом и ангиохирургом. Если ТГВ не был спровоцирован тяжелыми нарушениями системы гемостаза, не сопровождался массивной тромбоэмболией легочной артерии, не повлек выраженных нарушений гемодинамики (например, вследствие окклюзии НПВ), то принципиальных противопоказаний к беременности нет, хотя риск тромбоэмболических осложнений во время нее возрастает.
В связи с этим всю беременность пациентки должны находиться под пристальным наблюдением акушера-гинеколога и флеболога. С первой половины беременности назначают лечебно-охранительный режим и постоянный эластический бандаж (лучше всего специальные эластические колготы II компрессионного класса). По мере увеличения срока беременности, начиная со 2-го триместра, и в зависимости от выраженности венозной недостаточности может быть решен вопрос о медикаментозной терапии. Оптимальными являются поливалентные флеботонизирующие препараты, такие как диосмин и троксерутин, в сочетании с антиагрегантами (трентал, аспирин-кардио и др.). Беременные с высоким риском тромбоэмболических осложнений должны быть госпитализированы в стационар за несколько недель до родов. Вопрос о способе родоразрешения (естественным путем или через кесарево сечение) решается индивидуально во время совместного с сосудистым хирургом консилиума. В ближайшем послеоперационном периоде может оказаться необходимым превентивное назначение антикоагулянтов.
Компенсация венозного оттока
Базисная фармакотерапия острого венозного тромбоза основана на проведении в условиях стационара курса гепаринотерапии с последующим подбором адекватной дозы непрямых антикоагулянтов. После этого больных выписывают под наблюдение хирурга поликлиники. На этапе амбулаторного лечения дозу непрямых антикоагулянтов следует корригировать. Дело в том, что изменения характера питания и бытовых условий могут повлиять на различные компоненты коагуляционного каскада. В связи с этим продолжение терапии непрямыми антикоагулянтами следует проводить при условии хотя бы еженедельного контроля индекса протромбина и общего анализа мочи. Продолжительность приема непрямых антикоагулянтов, как уже упоминалось, не должна быть менее 3 мес.
В настоящее время нет единого мнения о целесообразности комбинации непрямых антикоагулянтов с гемореологически активными препаратами и флебопротекторами в амбулаторных условиях. Находясь на стационарном лечении, больные с ТГВ обычно получают широкий спектр различных медикаментов. Поэтому для профилактики разнообразных желудочно-кишечных и аллергических реакций после выписки целесообразно сделать 2 – 3-месячный перерыв, во время которого пациент принимает лишь непрямые антикоагулянты.
Грубой ошибкой, часто допускаемой врачами поликлиники и пациентами, является ранняя отмена непрямых антикоагулянтов и их повторное назначение короткими курсами от 3–5 дней до 2–3 нед. При этом повышение индекса протромбина до 90 – 100% без каких-либо клинических симптомов рассматривается как проявление тромбоза. Необходимо четко представлять, что высокий уровень протромбина сам по себе не свидетельствует о флеботромбозе, а является лишь маркером белково-синтетической функции печени. В клинических условиях этот показатель может колебаться в широких пределах. Назначение непрямых антикоагулянтов короткими курсами с быстрой их отменой «расшатывает» систему гемостаза и создает предпосылки для «рикошетных» тромбозов.
После завершения приема непрямых антикоагулянтов планируется программа медикаментозного лечения, направленная на улучшение гемореологии, микроциркуляции и лимфатического оттока, а также купирование симптомов венозной недостаточности, снижающих качество жизни. Врач, планирующий лечение, должен четко представлять, что ТГВ приводит к необратимым изменениям венозного русла. Поэтому фармакотерапию подавляющему большинству пациентов необходимо проводить длительное время, в течение нескольких лет, а иногда и пожизненно. Об этом должен быть информирован и пациент.
Медикаментозное лечение должно быть курсовым, со средней продолжительностью 2,5 – 3 мес, предусматривать комбинацию различных по механизму действия лекарственных средств. В зависимости от тяжести заболевания курсы лечения следует проводить не реже 2 – 3 раз в году, при этом для профилактики осложнений со стороны желудочно-кишечного тракта часть препаратов целесообразно вводить парентеральным путем или в виде свечей.
Фармакотерапию чаще всего проводят амбулаторно. Между тем пациентам с тяжелыми формами заболевания, перенесшими массивную тромбоэмболию легочной артерии или тромбоз нижней полой вены, целесообразна ежегодная госпитализация в терапевтическое или кардиологическое отделение сроком на 2 – 3 нед для проведения инфузионной гемореологической и кардиотонической терапии.
Для консервативной терапии пациентам, перенесшим ТГВ, кроме традиционных производных пентоксифиллина, рутозида и экстракта конского каштана, следует широко использовать современные флеботонические препараты. Это диосмин, троксерутин, диовенор, цикло-3 форт, эндотелон. Их комплексное действие допускает назначение в виде монотерапии, что снижает лекарственную нагрузку на организм пациента и связанный с этим риск различных аллергических и гастроэнтерологических расстройств. Например, высокая степень очистки и специальная технология микронизации сделали возможным длительный (до 6 мес и более) безопасный прием детралекса, что благоприятно сказалось на качестве реабилитации пациентов с ТГВ.
Планируя программу консервативного лечения, необходимо помнить о сезонности течения болезни. Подавляющее большинство пациентов отмечают ухудшение в летний период когда жара и связанное с этим нарушение компрессионного режима приводят к декомпенсации венозного оттока. Нивелировать последствия в некоторой мере позволяет курс медикаментозной терапии.
Социальная адаптация пациентов
Физиотерапевтическое и санаторно-курортное лечение при реабилитации больных с последствиями ТГВ имеют вспомогательное значение. Из физиотерапевтических процедур наиболее эффективным является воздействие магнитным полем. Для чего используют стационарные установки типа «Полюс» или специальные пластины – магнитофоры, крепящиеся на голени или используемые в виде стелек. Кроме этого, могут быть использованы токи Бернара или д’Арсонваля. Физиотерапевтические процедуры целесообразно проводить между курсами медикаментозного лечения не реже 2 раз в год.
Санаторно-курортное лечение планируют для закрепления результатов фармакотерапии. Для больных, перенесших ТГВ, оптимальны лечебницы с радоновыми (Пятигорск) и сероводородными (Кисловодск, Пятигорск, Сочи, Сергиевские Минеральные Воды) термальными водами.
Лечебные нафталановая и иловая грязи снимают стойкий болевой и отечный синдром у большинства больных с последствиями ТГВ.
К рекомендациям общего характера относится рациональное питание – важный фактор, позволяющий контролировать массу тела, избыток которой усугубляет венозную недостаточность. Пациентам, перенесшим ТГВ и страдающим ожирением, рекомендовано предпринять меры, в том числе и медикаментозные, по похуданию. Из общего рациона питания следует исключить острую, жирную и соленую пищу, ограничить мучные и сладкие продукты. Целесообразно разнообразить меню нежирными сортами рыбы и мяса, большим количеством овощей и фруктов, употреблять преимущественно растительное масло.
Некоторые особенности диеты должны быть учтены при лечении непрямыми антикоагулянтами (фенилин, аценокумарол и др). Из рациона следует исключить продукты, богатые витамином К (капуста, шпинат, щавель, печень, кофе и др.).
Колебания внутрибрюшного давления во время акта дефекации отрицательно действуют на стенку вены. Вот почему важной частью диеты являются продукты, оказывающие послабляющий эффект (растительное масло, свекла, чернослив, инжир, бананы и др.).
Определенные требования должны предъявляться к личной гигиене. Постоянная флебогипертензия приводит к нарушению кровоснабжения кожи и перегрузке лимфатической системы. В этих условиях значительно снижается толерантность кожных покровов к различным повреждающим факторам, в том числе и микробным.
Одежда должна быть достаточно просторной и комфортной. В нижнем белье не следует использовать узкие трусы в виде «плавок», сдавливающие на уровне паховой складки коллатеральные пути венозного оттока. По тем же причинам не рекомендуется ношение плотно облегающих брюк из грубой ткани. Обувь должна быть удобной, на невысоком устойчивом каблуке.
Гигиенический душ необходимо принимать ежедневно. При этом целесообразно в течение 10 – 15 мин обливать каждую ногу тугой струей теплой и прохладной воды попеременно.
Постоянный эластический бандаж, как правило, приводит к повышенной сухости кожи, сопровождается ее шелушением и образованием микротрещин, являющихся «воротами» для инфекции. Для профилактики гиперкератоза следует применять питательные кремы и лосьоны. Кроме этого, необходимо предотвращать образование мозолей. Важной является профилактика и своевременное лечение микотических поражений кожи стоп и ногтей.
Необходимо ограничить использование тех видов эпиляции, которые сопровождаются нагревом конечности (парафиновая), значительным нарушением целостности кожи (механическая) или воздействием повреждающих физических факторов (лазерная, электрическая).
Все пациенты, перенесшие ТГВ, нуждаются в диспансеризации и освидетельствовании на ВТЭК. В идеале они должны быть прикреплены к специализированным флебологическим или ангиологическим центрам. В течение первого года после ТГВ пациент должен посетить врача не менее 3 раз. В последующем при отсутствии жалоб – 1 раз в год. Во время контрольных осмотров врач оценивает течение заболевания, проводит контрольное ультразвуковое обследование, корригирует лечебную программу и дает рекомендации по освидетельствовании на ВТЭК.
ВТЭК занимает важное место в реабилитации пациентов. При ее проведении необходимо учитывать тот факт, что больным, перенесшим ТГВ, противопоказана работа, связанная с тяжелыми физическими нагрузками, длительным пребыванием в статическом положении (стоя или сидя), воздействием неблагоприятных факторов (горячие цеха, различные виды облучения, резкие перепады температуры и др.), высоким риском травмы конечности. То есть, подавляющее большинство пациентов в первые годы после неосложненного ТГВ нуждаются в освидетельствовании ВТЭК по признаку стойкой утраты трудоспособности с присвоением II рабочей или III группы инвалидности. В зависимости от течения заболевания и соблюдения пациентом программы реабилитации трудовая деятельность может быть расширена, а группа инвалидности снята.
В заключение необходимо подчеркнуть, что рациональные лечебная и реабилитационная программы, подобранные индивидуально, в каждом конкретном случае ТГВ, позволяют эффективно воздействовать на тромботический процесс, препятствуют рецидиву заболевания, способствуют восстановлению пациентом социальной и бытовой активности.
| Приложения к статье |
| Внедрение эффективной системы лечения и реабилитации больных тромбозом глубоких вен является одной из наиболее актуальных проблем современной клинической медицины |
| Комплексная реабилитационная программа при ТГВ: • Надежная профилактика рецидива заболевания. • Компенсация венозного оттока и предотвращение прогрессирования ПТФБ. Источник |