- Что такое люмбалгия поясничного отдела
- Что это такое
- Причины возникновения
- Симптомы и признаки
- Какой врач лечит
- Диагностика
- Методы лечения
- Результаты лечения
- Реабилитация и восстановление образа жизни
- Образ жизни при люмбалгии поясничного отдела
- Синдром люмбоишиалгии
- Что означает слово — люмбоишиалгия?
- Что такое «дискогенная люмбоишиалгия»?
- Как протекает?
- Какой может быть люмбоишиалгия?
- После чего появляется синдром люмбоишиалгии?
- Симптомы люмбоишиалгии и диагностика люмбоишиалгии
- Сосудистые нарушения при люмбоишиалгии
- Сосуды сужены
- Сосуды расширены
- Вегетативные нарушения при люмбоишиалгии
- Факторы, способствующие возникновению люмбоишиалгии
- Рефлекторное искривление позвоночника при люмбоишиалгии
- Когда боли в ноге и пояснице сохраняются дольше всего?
- Лечение люмбоишиалгии
- Важность лечебной физкультуры
- Влияние сопутствующих заболеваний
- Если у Вас синдром люмбоишиалгии ?
Что такое люмбалгия поясничного отдела
Что это такое
Люмбалгия – это собирательное определение болевого синдрома, который локализуется в четвертом и пятом позвонке поясничного отдела. Реже повреждаются другие позвонки из-за особенного распределения нагрузки на позвоночник. Отличительной особенностью становится то, что боль возникает после повреждения межпозвоночного диска, нервных корешков или мышечных тканей.
Не стоит путать люмбалгию с люмбоишиалгией. При люмбалгии появляется резкая и спонтанная боль, которая локализована только в пояснице и не иррадиирует в другие области. Синдром стабильный, приступообразный.
Люмбалгия протекает в острой и хронической форме. Острой фазе характерна резкая боль при движении, подъеме тяжестей в течение шести недель. Боль характеризуется резкими прострелами или пульсацией в нижней части пояснично-крестцового отдела. Хроническая фаза развивается через три месяца и протекает медленно со слабовыраженной болью. Болевой синдром иррадиирует в верхнюю часть спины, бедра и голени.
В свою очередь, хроническая люмбалгия поясничного отдела бывает двух видов:
- синдром Ливингстона. Боль тупая из-за контрактуры многораздельной мышцы,
- синдром Соля-Вильямса. Осложненный вариант синдрома, при котором больному сложно глубоко вздохнуть.
Исходя из причины появления, люмбалгия может быть:
- вертеброгенной (т.е. иметь отношение к позвоночнику). Провоцирующий фактор кроется в скрытых заболеваниях или травмах. В эту группу включены грыжи крестцово-поясничной локализации, позвоночная нестабильность, канальный стеноз, спондилолистез,
- невертеброгенной. Механизм развития связан с патологиями внутренних органов. Например, боль в поясничном отделе позвоночника вызвана язвой желудка, заболеваниями женских половых органов или воспалением почек, патологиями кишечника, болезнями мочевыводящей системы.
Причины возникновения

- отсутствие занятий спортом. Если нагрузка отсутствует, то мышечный корсет слабеет, нарушается кровообращение в позвонках, а эластичность межпозвоночных дисков снижается. Позвонки располагаются рядом друг с другом, сдавливая спинномозговой нерв,
- чрезмерная физическая нагрузка. Если мышцы качать, но не растягивать, то мышечные пучки уплотняются и укорачиваются. Из-за этого мышцы спазмируются, возникают гиперчувствительные зоны в области поясницы, при надавливании на которые ощущается боль,
- спортивные травмы. Из-за компрессионных переломов, вывиха межпозвоночных дисков, разрыва мягких тканей и связок увеличивается чувствительность рецепторов,
- спазмы мышцы из-за постоянного нахождения в статическом напряжении. В эту группу относят сидячую работу за компьютером, работу стоя за конвейером и т.д.,
- беременность и избыточная масса тела. Нагрузка на позвоночник повышается с каждым месяцем. Мягкие ткани отекают и сдавливают нервные корешки,
- сколиоз. Из-за увеличенной осанки нагрузка на фасеточные суставы повышается, смещаются позвонки,
- возрастные изменения. Дегенеративные процессы затрагивают суставы, мышцы, межпозвоночные диски.
Кроме того, люмбалгия поясничного отдела может появиться вследствие остеохондроза, межпозвоночной грыжи, стресса, артроза, протрузии, сужения позвоночного канала, спондилита.
Симптомы и признаки
Приступ люмбалгии сопровождают следующие симптомы:
- боль в пояснице в состоянии покоя, усиливающаяся при движении, пальпации, физических нагрузках, кашле и чихании. От резкого проявления боли больной может вздрагивать,
- напряжение мышц в нижней части спины,
- невозможно наклониться вперед и в стороны. При попытке наклона всю верхнюю часть туловища сковывает,
- сложно сделать глубокий вдох,
- больной занимает вынужденное положение – сгибается и прикладывает руку к пояснице,
- снижается чувствительность нижних конечностей, появляется ощущение ватных ног,
- мышечные уплотнения в области поясницы, прощупывающиеся при пальпации.
Обычно клиническая картина обостряется на четвертый-пятый день после негативного воздействия на организм, например, после передвижения тяжелого шкафа. Во время острого периода больной не может долго стоять и ходить, ему хочется прилечь на бок или облокотиться. При прогрессировании болевого синдрома у мужчин ослабевает потенция, а у женщин нарушается менструальный цикл.
Какой врач лечит
При первых признаках люмбалгии нужно обратиться к неврологу. Он проведет обследование, подтвердит диагноз и назначит соответствующее лечение.
Диагностика
Для выявления причин возникновения боли в пояснице специалист назначает ряд исследований:
- общий анализ крови. По скорости оседания эритроцитов и С-реактивному белку выявляется воспалительный процесс,
- рентгенография в двух проекциях определяет деформации, изменения в структуре позвонков, травматические повреждения,
- КТ визуализирует состояние костных тканей позвоночника, костные разрастания, сужение позвоночного канала,
- МРТ выявляет степень распространения воспаления на окружающие ткани – сосуды, мышцы, нервы,
- денситометрия определяет слабость костей, позвонков и склонность к остеопорозу,
- электромиография и электронейрография. ЭНМГ и ЭМГ отслеживают нарушения проводимости нервного импульса по мышцам и волокнам.
Методы лечения
Лечебная терапия направлена не только на купирование болевого синдрома, но и на исключение причины люмбалгии.

Инъекции обезболивающих и спазмолитиков используются при острой боли в течение первых дней обострения. Новокаиновые блокады вводятся непосредственно к очагу боли между 4 и 5 позвонками. Они дают продолжительный обезболивающий эффект продолжительностью до четырех дней.
Результаты лечения
Этап медикаментозного лечения длится от 5 до 14 дней. За этот период боль уменьшается и проходит вовсе. Возвращается прежняя подвижность и активность, больной не сутулится и может держать спину прямо.
Реабилитация и восстановление образа жизни
Когда острый период купирован, приступают к реабилитации. В рамках восстановительного периода проводится:
- физиотерапия. Сеансы лазерной терапии, магнитотерапии, электрофореза, рефлексотерапии, улучшают трофику тканей, снимают мышечные контрактуры, уменьшают боль, усиливают обменные процессы, улучшают кровоток,
- ЛФК. Комплекс упражнений разрабатывается индивидуально врачом с учетом общего состояния здоровья. Под контролем инструктора больной выполняет гимнастику, направленную на увеличение гибкости позвоночника, улучшение кровообращения, укрепление мышечного корсета, устранение спазмов, активацию лимфооттока,
- тракция. Вытяжение позвоночника сухим и водным методом увеличивает расстояние между позвонками, нормализует их питание, стабилизирует осанку.
Массаж и мануальная терапия назначаются редко. Еще несколько месяцев после лечения рекомендуется носить поясничный корсет для предотвращения сдавливания позвонков.
Образ жизни при люмбалгии поясничного отдела
Для предотвращения обострения рекомендуется вести активный образ жизни – плавать, заниматься фитнесом, кататься на велосипеде. Следует укреплять мышцы спины и больше гулять пешком.
Еще одним важным фактором является здоровый сон. Спать лучше на жестком ортопедическом матрасе для разгрузки позвоночника, а работать за компьютером только в кресле с анатомической формой, чтобы уменьшить нагрузку на поясницу.
Необходимо ровно держать спину и при подъеме тяжестей или физических нагрузках правильно распределять нагрузку – сгибать ноги в коленях, а спину держать ровно. Груз нужно поднимать за счет мышц конечностей, а не за счет мышц спины.
Источник
Синдром люмбоишиалгии
Что означает слово — люмбоишиалгия?
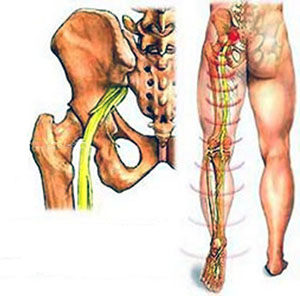
Что такое «дискогенная люмбоишиалгия»?
В случае, когда в ходе диагностики установлено, что причиной подобных жалоб является грыжа диска или протрузия, то можно говорить, что это дискогенная люмбоишиалгия.
Как протекает?
Если боль возникла остро и имеет выраженный характер, то это — острая люмбоишиалгия. Если же боль умеренная и беспокоит длительное время, периодически обостряясь, это — хроническая люмбоишиалгия.
Какой может быть люмбоишиалгия?
В зависимости от характера неврологических нарушений, выделяют сосудистую, мышечно-тоническую, а также мышечно-дистрофическую формы люмбоишиалгии.
После чего появляется синдром люмбоишиалгии?
Синдром вертеброгенной люмбоишиалгии чаще всего возникает после переохлаждения, а также после повышенной нагрузка на мышцы поясницы и ног. В результате чего возникает тоническое перенапряжение мышц и появляется боль в пояснице и ноге.
Симптомы люмбоишиалгии и диагностика люмбоишиалгии
Основные жалобы – это боли в пояснице и ногах. Одинаково часто встречается и люмбоишиалгия справа, и люмбоишиалгия слева, но двухсторонняя люмбоишиалгия — значительно реже. Боли обычно не такие выраженные, как при люмбаго и корешковой стадии поясничного остеохондроза (радикулите). Однако, они более интенсивные, чем при хронической люмбалгии. Чаще всего боль носит выраженный или умеренно выраженный характер.
По субъективной характеристике она ноющая, жгучая, сжимающая, локализующаяся в пояснице или ноге.
Сосудистые нарушения при люмбоишиалгии
Сосуды сужены
Исследования показали , что тонус сосудов ног у больных с люмбоишиалгией чаще всего повышен. Это вазоспастический вариант данного синдрома. Другими словами, сосуды в таком случае сужены.
И если тонус сосудов повышен, то больные отмечают зябкость в ноге. Она может быть более бледнее и холоднее на ощупь, чем здоровая. А температура в голени и стопе больной ноги несколько ниже, чем здоровой. Самое интересное, что после физической нагрузки разность температур только увеличивается. На больной ноге температура снижается ещё больше, в то время, как в нормальных условиях должна повышаться. Температурные асимметрии выявляются не только на больной и здоровой ногах. В ряде случаев даже на ограниченном участке больной ноги в близко расположенных точках температура может быть разной.
Сосуды расширены
Когда тонус сосудов снижен, то это — вазодилатоторный вариант синдрома люмбоишиалгии. Однако такое проявление встречается гораздо реже. Но если таки тонус сосудов понижен, то появляется чувство жара или тепла в поражённой конечности, повышается её температура. (В. П. Веселовский)
Вегетативные нарушения при люмбоишиалгии
При обследовании больных определяется большое количество вегетативных нарушений. Вначале — это ограниченная бледность ногтевых фаланг пальцев стоп. Но в дальнейшем побледнеть может и вся стопа. Такой процесс часто сопровождается чувством онемения, а также другими неприятными ощущениями: жжением, покалыванием, распиранием. В ряде случаев бледность ограниченных участков кожи ноги сменяется умеренной синюшностью. Указанные расстройства чётко выявляются после переохлаждения, особенно после работы, связанной с повышенной влажностью.
Факторы, способствующие возникновению люмбоишиалгии
Если человека беспокоит хроническая вертеброгенная люмбоишиалгия, то нередко обнаруживаются заболевания различных внутренних органов и центральной нервной системы. Со стороны центральной нервной системы это, как правило, остаточные явления воспалительных и травматических повреждений головного мозга. На основании экспериментальных исследований установлено, что создание дополнительных очагов повреждения даже вне позвоночника способствует возникновению поясничного остеохондроза. Эти очаги повреждения могут быть в головном мозге, мышцах и внутренних органах. (В. П. Веселовский)
Рефлекторное искривление позвоночника при люмбоишиалгии
Кроме болевого синдрома и различных вегетативных нарушений у больных с люмбоишиалгией нередко определяются рефлекторные деформации поясничного отдела позвоночника. Такое проявление называется — анталгический сколиоз. Считалось, что в большинстве случаев он носят защитный характер, как бы способствуя уменьшению раздражения синувертебрального нерва.
Однако, довольно часто, особенно у молодых, эти искривления остаются надолго, даже после значительного уменьшения болей. Поэтому, нельзя рассматривать рефлекторную деформацию позвоночника, как физиологически полезный механизм. А также считать, что этот механизм направлен на уменьшение раздражения чувствительных нервных образований, являющихся источником боли. Правильнее будет сказать, что имеет место вертеброгенная люмбоишиалгия с рефлекторным мышечно-тоническим синдромом.
Когда боли в ноге и пояснице сохраняются дольше всего?
Люмбоишиалгия, как и люмбалгия, характеризуется чередованием периодов обострения и затихания. Как правило, это — хроническая вертеброгенная люмбоишиалгия. Установлено, что обострение люмбоишиалгии достигает наибольшей продолжительности при формировании дистрофических изменениях в мышцах нижних конечностей. Другими словами, это происходит при мышечно-дистрофической форме данного синдрома.
Лечение люмбоишиалгии
Прежде, чем говорить о том, как лечится люмбоишиалгия, важно заметить, что медикаментозное лечение, физиотерапевтические процедуры, упражнения при люмбоишиалгии лучше определять индивидуально. А исходить нужно из особенностей каждого конкретного случая и стадии процесса.
- Чтобы купировать болевой синдром назначается медикаментозная терапия, физиотерапия.
Если есть показания, то используются медикаментозные лечебные блокады. Выполняются они врачом. Лекарство вводится паравертебрально, а также в тригерные точки на больной ноге. Как правило, назначается капельницы с противоотечными и противовоспалительными средствами . - Рекомендуется фиксация поясничного отдела позвоночника с помощью ортопедического полужёсткого динамического корсета. Это тоже способствует уменьшению болей, потому как снижает нагрузку на позвоночник.
- Обязательно выявляются функциональные нарушения (блоки) в работе позвоночника. Делает это мануальный терапевт. И необходимо это потому, что именно неправильная работа позвоночника ведёт к развитию остеохондроза, а в конечном итоге, к появлению протрузий и грыж межпозвонковых дисков. Сначала проводится мануальная диагностика, а затем мануальная терапия. Обычно на курс приходится в среднем от семи до десяти процедур.
- Для того, чтобы стимулировать восстановительные процессы, назначаются физиотерапевтические процедуры, рефлексотерапия, массаж.
- Очень важна лечебная физкультура.
Важность лечебной физкультуры
Гимнастика при люмбоишиалгии вначале должна быть направлена на устранение мышечных спазмов. В равной мере — на снятие отека мышц и венозного застоя в них и корешках межпозвоночных отверстий. В конечном итоге, цель лечебных упражнений заключается в оптимизации двигательного стереотипа. Другими словами, необходимо заставить позвоночник работать более правильно, без перегрузки каких либо его сегментов. Это нужно для того, чтобы диски не разрушались преждевременно. И в них не появлялись новые протрузии грыжи, а также не увеличивались старые.
Вся лечебная физкультура должна строиться с учётом индивидуальных особенностей пациента. Это — осанка, особенности расположения грыж и протрузий межпозвонковых дисков. Упражнения ЛФК в комплексе с мануальной терапией являются не только профилактикой рецидивов при хронической вертеброгеной люмбалгии. Они являются профилактикой дегенеративно-дистрофического процесса (остеохондроза позвоночника), как такового.
Влияние сопутствующих заболеваний
При развитии остеохондроза, формировании протрузий и грыж позвоночника большую роль играют сопутствующие заболевания. Это, в первую очередь, эндокринная патология: заболевания щитовидной и паращитовидной желёз, надпочечников, а также прогрессирующий сахарный диабет. При люмбаго, как частном проявлении остеохондроза, необходимо проверить и состояние почек. Для этого нужно провести УЗИ почек, сделать общий анализ крови и мочи.
Синдром хронической люмбоишиалгии носит, как правило, упорный характер. Постоянная боль в пояснице существенно ограничивает трудоспособность, если вообще не лишает её. А чтобы этого не произошло, лечение должно начинаться, как можно раньше. Причём, лечебные мероприятия должны быть комплексными а весь процесс лечения должен обязательно проходить под контролем врача.
Если у Вас синдром люмбоишиалгии ?
Я занимаюсь лечением пациентов с заболеваниями, травмами и последствиями травм опорно-двигательного аппарата с 1990 года. Мануальную терапию , в частности, практикую с 1991 года. И если вас беспокоит люмбоишиалгия, звоните и записывайтесь на консультацию по телефонам:
8 (495) 419-98-78.
Использую весь свой опыт, чтобы помочь максимально быстро.
Врач мануальной терапии Бугаков Сергей Владиславович.
Источник





