- Киста конъюнктивы глаза и её лечение (удаление и капли)
- Причины возникновения
- Диагностика
- Лечение кисты конъюнктивы
- Гайморит: симптомы, особенности лечения и правила профилактики
- Причины
- Осложнения
- Симптомы и диагностика
- Как лечить у взрослого
- Киста на веке глаза: лечение народными средствами
- Народные средства от недуга
- Настой водорослей
- Халязион века: симптомы, причины, лечение
- Что такое халязион?
- Причины возникновения
- Этапы развития
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Последствия и осложнения
Киста конъюнктивы глаза и её лечение (удаление и капли)
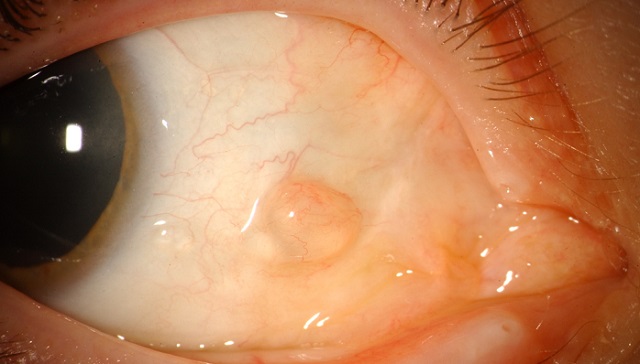
Кистой конъюнктивы называют небольшое полое образование, локализованное на конъюнктиве — прозрачной тонкой ткани, которая покрывает глаз снаружи. Главной функцией конъюнктивы является секреция слезной жидкости – необходимого компонента смазывания и увлажнения поверхности глаза.
Причины возникновения
Киста конъюнктивы может возникнуть после перенесенной инфекции глаз, склерита или конъюнктивита. Кроме того, она может стать последствием травмы, даже небольшой, когда, к примеру, человек неаккуратно потер глаз. Иногда появление кисты происходит и без особых на то причин.
Диагностика
При диагностике кист конъюнктивы затруднений не возникает. Образование хорошо визуализируется при внешнем осмотре глаз пациента. Киста выглядит как небольшой пузырек на глазной оболочке. Она не воспаляется, безболезненна и не способна оказывать негативного воздействие на зрение. Вследствие механического раздражения поверхности слизистой глаза, измененной кистой, может возникать раздражение при моргании. Нередко, киста заметна только после пробуждения и то в течение лишь нескольких часов, а затем, она рассасывается. Правда, на следующий день киста может появиться вновь.
Лечение кисты конъюнктивы
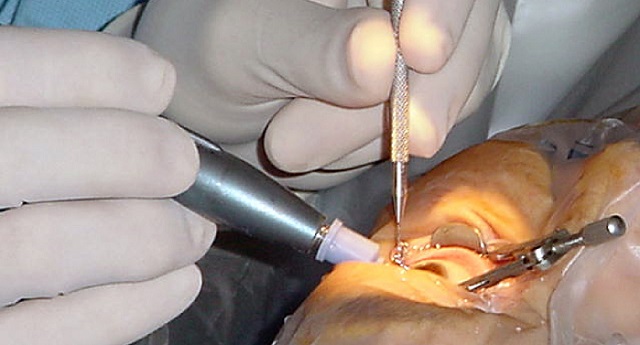
Методика лечения кисты зависит от характера этого образования, его размеров и локализации. При возникновении кисты в результате воздействия инфекционных агентов, должны быть назначены противовоспалительные препараты. В остальных случаях показано проведение хирургического вмешательств. Кисты маленького размера удаляются с помощью лазера. Для исключения рецидива заболевания на этом же месте, в процессе операции, хирург полностью иссекает стенки кисты.
Хирургическое вмешательство выполняется без госпитализации пациента, амбулаторно. В качестве обезболивания, выбирают местную анестезию (капли). Восстановительный период проходит быстро. Операция не является трудной, после проведения ее не возникает практически никаких осложнений.
Довольно часто, кисты рассасываются самопроизвольно. Поэтому, опытные врачи, как правило, рекомендуют некоторое время подождать, наблюдая за образованием. Возможно, киста сама по себе исчезнет, и лечение вообще не понадобится.
Источник
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
- травматические воздействия, при которых повреждается слизистая пазух;
- неполноценное лечение насморка, простуды;
- заражение различными патогенными бактериями, вирусными, грибковыми инфекциями;
- ожоги слизистой носоглотки и пазух химическими соединениями, горячим воздухом;
- чрезмерная сухость воздуха при нахождении в помещениях;
- последствия тяжелых ОРВИ или гриппа;
- аномалии строения пазух и носоглотки;
- травмы в области носовой перегородки, ее искривление;
- полипозные или аденоидные вегетации;
- наличие аллергии на внешние раздражители, ряд лекарств;
- патологии, снижающие иммунную защиту;
- опухолевые процессы;
- лучевое воздействие;
- нерациональное использование капель и спреев для лечения насморка, что ведет к скоплению слизи и закупорке каналов.
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Источник
Киста на веке глаза: лечение народными средствами
Доброе время суток! Меня зовут Халисат Сулейманова — я фитотерапевт. В 28 лет себя вылечила от рака матки травами (больше про мой опыт выздоровления и почему я стала фитотерапевтом читайте здесь: Моя история). Перед тем как лечиться по народным методам описанным в интернете, просьба, консультируйтесь со специалистом и лечащим врачом! Это сэкономит ваше время и деньги, поскольку заболевания разные, травы и методы лечения разные, а есть еще сопутствующие заболевания, противопоказания, осложнения и так далее. Пока добавить нечего, но если Вам нужна помощь в подборе трав и методик лечения, можете меня найти вот по контактам:
Симптоматика и факторы, провоцирующие ее появление
Само по себе это доброкачественное новообразование, но без необходимых мер помощи оно может перерасти в злокачественное. Среди них выделяют несколько видов, что необходимо учесть при подборе лечения:
- травматические,
- врожденные,
- спонтанные,
- поствоспалительные,
- конъюнктивы,
- пигментные,
- серозные,
- жемчужные,
- экссудативные,
- дегенеративные.
Основные причины, спровоцировавшие возникновение такого недуга могут быть:
сильное действие некоторых медикаментов,
- воспаления,
- генетические нарушения,
- расслоение листка радужной оболочки,
- офтальмологические заболевания,
- травмы и прочее.
Врачи-офтальмологи рекомендуют лечить кисту глаза народными средствами в соединении с лекарственными препаратами, которые помогут добиться положительного эффекта за более короткий промежуток времени. Наиболее частыми симптомами данного недуга могут быть:
- помутнение полей зрения,
- небольшое образование на поверхности склеры,
- нарушение зрительного восприятия,
- покраснение глаз,
- тупая распирающая боль.
Народные средства от недуга
Хоть большинство медиков и заявляет о том, что самостоятельное народное лечение кисты глаза не поможет устранить проблему, но никто не отказывается признавать то, что оно даст шанс увеличить процент выздоровления при соединении с традиционными подходами. Вот самые часто используемые средства.
Настой водорослей
Купите в аптеке водоросли под названием «фукус». Засыпьте 3 столовые ложки их в термос и залейте водой. Оставьте на ночь. После этого разлейте полученный настой в формочки для льда. Перед сном достаньте кубик и протирайте им область вокруг глаз, а также веки. Это также поможет снять болевые ощущения.
Источник
Халязион века: симптомы, причины, лечение
Некоторые офтальмологические заболевания ошибочно воспринимаются пациентами как косметический дефект, который не доставляет существенного дискомфорта и потому не требует лечения. К таким патологиям относится халязион — хроническое воспаление мейбомиевой железы, которое известно в народе как градина.
Ситуация осложняется тем, что большинство больных не знают, что такое халязион, и могут годами игнорировать его существование. Это способно привести к образованию свища, через который содержимое новообразования может попасть на роговицу и слизистые оболочки, вызывая их инфицирование.
Также запущенное новообразование негативно отражается на эстетике лица и может навсегда изменить форму глазной щели.
Что такое халязион?
В офтальмологии халязион века — это доброкачественный опухолевидный нарост. Он представляет собой закрытую в толще подвижного века капсулу, наполненную сальным секретом, иногда гноем и отмершими частичками эпителия. При ближайшем рассмотрении оказывается, что халязион — это воспаленная мейбомиевая железа, соединенная с поверхностью тонкими протоками, открывающимися на соприкасающиеся с глазом слизистые оболочки век. Эти структуры располагаются в хрящах нижних и верхних век и отвечают за защиту роговицы. Они выделяют секрет, образующий защитную пленку, препятствующую испарению слез и уменьшающую трение между веком и поверхностью глаза.
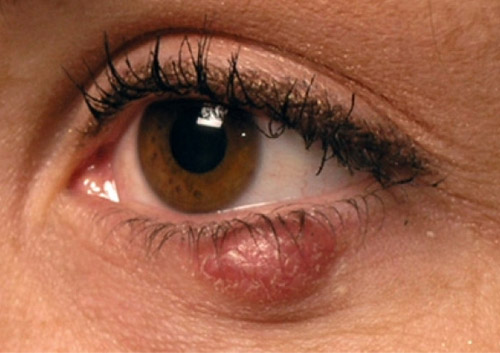
При определенных условиях происходит закупорка этих протоков, начинает развиватьсяхалязион. Сначала в железе внутри века скапливается вырабатываемый ею секрет, затем он растягивает ее стенки, что провоцирует вялотекущее воспаление. На начальном этапе процесс выглядит как ячмень, но располагается не по краю века, а на некотором расстоянии от него. В отличие от ячменя халязион глаза не сопровождается болью и выглядит как обычное уплотнение телесного цвета с внешней стороны и сероватое со стороны слизистой, соприкасающейся с глазом.
Несмотря на отсутствие остро протекающего воспалительного процесса, в полости халязиона может содержаться гнойный экссудат.
Узнать, что такое халязион на глазу, больше других рискуют дети и взрослые старше 35 лет. У подростков и молодых людей эта патология возникает крайне редко. При постановке диагноза врачу предстоит дифференцировать халязион с ячменем, увеитом, кератитом и другими воспалительными заболеваниями на веках и наружных оболочках глаза.
Причины возникновения
Основной причиной появления халязиона является закупорка протока мейбомиевой железы с последующим воспалительным процессом. В большинстве случаев источником проблем служит первичное воспаление края века или непосредственно железы. Также халязион имеет вторичные причины, то есть не связанные с заболеваниями глаз. Среди них врачи называют соматические патологии:
- пищеварительной системы, при которых нарушается липидный обмен, а синтезируемый жировой секрет становится чрезмерно густым, вязким, склонным к накоплению в протоках;
- хронические инфекционные заболевания кожи — себорея и демодекоз, при которых паразиты и воспалительные процессы приводят к рубцеванию протоков, их постепенному сужению и нарушают отток секрета;
- эндокринные заболевания, в частности сахарный диабет, при котором нарушается иммунная защита, усиливается активность микроорганизмов на поверхности глаза и слизистых оболочках век;
- дефицит некоторых витаминов;
- врожденные особенности, связанные с повышением активности сальных желез — по статистике, от халязиона глаза чаще страдают обладатели жирной кожи.
Еще одной распространенной причиной возникновения халязиона является нарушение гигиены глаз:
- неправильное хранение и установка контактных линз;
- контакт грязных рук с глазами;
- использование некачественных или просроченных капель для глаз;
- использование нестерильных инструментов для создания макияжа и т. д.
Также халязион может развиваться на фоне онкологии других органов или непосредственно века. В первом случае новообразование возникает после химиотерапии из-за общего снижения иммунитета, а во втором оно может быть злокачественным новообразованием, которое принимают за халязион.
Этапы развития
Независимо от того, какие наблюдаются причины возникновения халязиона, развивается он всегда по стандартной схеме. Офтальмологи выделяют 3 основных этапа формирования халязиона на глазу:
- Нулевая стадия, закупорка выходного отверстия протока. Внешних проявлений нет, так как размер новообразование не превышает 2 мм в диаметре. На этом этапе идет накопление сального секрета внутри железы, воспаление отсутствует или выражено слабо, болей нет. Патология на этой стадии обнаруживается случайно при очищении века, наложении макияжа и других манипуляциях
- Растяжение мейбомиевой железы с формированием заметной градинки на веке. Сальный секрет уплотняется, халязион увеличивается в размерах и становится более твердым. Из-за создаваемого новообразованием давления на окружающие ткани могут возникать незначительные боли, дискомфорт в глазу при попытке прощупать горошинку. При присоединении инфекции может наблюдаться отечность и легкая гиперемия века над новообразованием. Размер халязиона на этом этапе не превышает 3-4 мм.
- Капсулирование халязиона, дальнейший рост градины или ее самопроизвольное рассасывание.
Иногда при отсутствии терапии и сохранении факторов, повлиявших на формирование опухоли на глазу, процесс роста халязиона осложняется интенсивным воспалением. При этом, помимо жирового секрета, в капсуле может накапливаться гнойный экссудат. Он способен расплавить оболочку халязиона и привести к самопроизвольному вытеканию его содержимого на наружную поверхность века или, что происходит чаще, на роговицу глаза. В первом случае на месте новообразования остается очаг, формируется свищ — протока, которая периодически вскрывается, из нее выходит содержимое железы. Во втором случае, помимо формирования свища, есть вероятность распространения инфекции на оболочки глаза.
Симптомы
При халязионе симптомы не схожи с воспалительными заболеваниями век, хотя внешний вид новообразования на разных стадиях развития может напоминать ячмень, блефарит, конъюнктивит и другие патологии. От них его отличает медленное развитие и отсутствие клинической картины, характерной для острого воспаления.
Отличить халязион от упомянутых патологий можно по следующим признакам:
- отсутствие острого воспаления в окружающих твердую капсулу тканях, выражающегося покраснением и отеком;
- отсутствие болезненности при моргании;
- отсутствие гнойного отделяемого в просвете протока;
- подвижность твердой капсулы при прощупывании.
Основными симптомами этого заболевания глаз офтальмологи называют постепенно нарастающее ощущение инородного предмета под веком, в месте, где располагается измененная мейбомиева железа. Визуально глаз может показаться меньше другого из-за утолщения века. Появляется это чувство при достижении горошинкой диаметра около 3-5 мм. Вместе с этим пациента могут беспокоить:
- зуд глаза в месте, где расположена горошина;
- шелушение и истончение кожи над очагом;
- легкая гиперемия, которая появляется только в периоды усиления воспаления железы;
- умеренное слезотечение.
Когда диаметр новообразования превышает 5 мм, халязион века не просто раздражает оболочки глаза, но и оказывает на них постоянное давление. Помимо уже упомянутых зуда, слезотечения и шелушения кожи, такое крупное новообразование способно влиять на остроту зрения. Оно давит на глазное яблоко, что приводит к повышению глазного давления и помутнению картинки. Также халязион может вызвать повреждение роговицы с ее последующим утолщением или помутнением. Все это провоцирует значительное ухудшение зрения.
Наиболее выраженный дискомфорт вызывает халязион верхнего века. На нем образуются более крупные капсулы. Влияет на степень дискомфорта и участие века в увлажнении глаза — верхняя подвижная кожистая складка совершает движения с более широкой амплитудой, чем нижняя, поэтому любая припухлость на ней ощущается лучше. Эта разновидность халязиона также более заметна визуально — при поражении верхней части глазной щели органы зрения выглядят асимметричными, нарушается механизм моргания.
В периоды обострения халязион увеличивается в размерах, натягивает кожу и приподнимает внутреннюю оболочку века, из-за чего пациента беспокоит:
- жжение, ощущение песка в глазу из-за недостаточного увлажнения роговой оболочки;
- воспаление, повреждение конъюнктивы, которое выражается покраснением глаза, слезотечением, выделением гноя и болью;
- заворот ресниц внутрь глаза, в результате чего возникает раздражение его оболочек, образование на склере сосудистого рисунка или точечных кровоизлияний.
Чаще всего описанные симптомы появляются зимой, после переохлаждения. Также обостряется халязион летом после открытия пляжного сезона, у отдыхающих в других климатических регионах. Статистика объясняется временным снижением иммунитета и несоблюдением гигиены глаз при отдыхе на открытых водоемах. У детей халязион на глазах чаще воспаляется летом, когда малыши играют в песочницах, сухих бассейнах и т. д.
Диагностика
Применение инструментальных методов для диагностики халязиона не требуется, так как даже неопытный офтальмолог может отличить эту патологию от других заболеваний глаз. При опросе пациента врач выяснит:
- есть ли болезненность при моргании — ее отсутствие трактуется в пользу закупорки протока мейбомиевой железы;
- есть ли по утрам слипание века желтым, белым или зеленоватым гноем — при халязионе такого явления быть не должно;
- как давно новообразование было замечено впервые — в пользу описываемой патологии трактуется период больше 2 недель.
Далее врач проводит осмотр глаза: пальпирует пораженное веко, выворачивает его для осмотра внутренней поверхности. Для определения причин халязиона офтальмолог может назначить дополнительные анализы:
- лабораторные исследования крови (общеклинические, биохимия) для выявления эндокринных, метаболических, инфекционных и других нарушений;
- бактериологический посев крови на возбудителей системных инфекций;
- посев мазка с века на стафилококковую инфекцию;
- посев мазка с века на возбудителей гонококков, трихомонад и других возбудителей ИППП, способных поражать слизистые оболочки глаз;
- анализ кала на яйца глистов, лямблий и прочих паразитов;
- микроскопический анализ соскоба эпителия на демодекс и других кожных паразитов;
- иммунологический скрининг.
Не обязательно врач назначит все перечисленные исследования. Достаточно ограничиться наиболее вероятными причинами патологии, выявленными в ходе сбора индивидуального и семейного анализа. В большинстве случаев врач ограничивается общим клиническим анализом крови, направлением пациента на консультацию у дерматолога и терапевта.
Лечение
По статистике, лечение халязиона занимает от 2 недель при постановке диагноза на ранних стадиях до нескольких недель, если болезнь диагностирована в запущенной форме. Если обратиться к офтальмологу до момента формирования плотной капсулы, лечение проводят простыми средствами и избавляются от новообразования за такой же срок, как при ячмене, то есть 2-5 суток. Однако на практике это случается крайне редко, ведь до капсулирования железы халязион практически незаметен и не провоцирует дискомфорт.
На начальных этапах лечение халязиона проводится с использованием антисептиков, антибиотиков и противовоспалительных средств в форме капель и мазей. Они могут быть однокомпонентными или иметь в составе дополнительные вещества, усиливающие действие основных компонентов.
Наиболее эффективными считаются:
- мази и капли с антибиотиком — «Вигамокс» (активное вещество моксифлоксацин), «Флоксал» (офлоксацин), «Офтаквикс» (левофлоксацин), «Ципролет» (ципрофлоксацин);
- комбинированные препараты с антибиотиками и гормональными противовоспалительными веществами — «Тобрадекс» (тобрамицин с дексаметазоном), «Флоксадекс» (ципрофлоксацин с дексаметазоном), «Гаразон» (бетаметазон с гентамицином).
В большинстве случаев врачи склоняются к использованию комбинированных препаратов, особенно если халязион приобрел хроническую или рецидивирующую форму. Такие средства активно подавляют патогенную микрофлору, уменьшают воспаление и предупреждают гнойные осложнения. При своевременном назначении лекарства этой группы снимают отек со стенок протоков мейбомиевой железы и восстанавливают отток секрета.
Если новообразование не беспокоит неприятными симптомами и нет признаков воспаления, офтальмологи советуют физиотерапию, сочетающую деликатное сухое прогревание горошины с последующим массажем века. Прогревание можно выполнять в поликлинике или частной клинике, располагающей специальным оборудованием. В домашних условиях его можно заменить следующими способами:
- класть на веко на 5-10 минут тканевый мешочек с подогретой на сковороде солью или песком;
- проглаживать нагретым утюгом хлопковую ткань и прикладывать к глазу до ее остывания, повторять 5-7 раз.
Мягкое нагревание помогает размягчить загустевший секрет, который выходит из протока при последующем массаже.
Важно помнить, что этим способом нельзя проводить лечение халязиона, возникшего на фоне инфицирования глаза, а также протекающее с явным воспалением мейбомиевой железы. Методы подходят для устранения патологии, возникшей из-за нарушений обмена веществ, хронических заболеваний ЖКТ и т. д.
После процедуры необходимо промыть веко теплой водой с помощью ватного диска или стерильной салфетки. После промывания можно обработать глаз любым антисептиком. Также для ухода за глазами можно использовать:
- «Блефарогель» с гиалуроновой кислотой для восстановления структуры и увлажненности век;
- салфетки для гигиены глаз «Блефаклин» с антисептиками, гиалуроновой кислотой, антиоксидантами и веществами, регулирующими активность сальных желез.
Эти средства можно использовать не только после массажа, но и во время него. Активные вещества в их составе помогают размягчить сальный секрет желез и удалить его из протоков желез. Несмотря на огромную пользу для здоровья глаз, использовать их рекомендуется не чаще двух раз в день.
При самостоятельном вскрытии халязиона терапию рекомендуется продолжать по назначенной врачом схеме. Для профилактики инфицирования образовавшейся ранки, быстрого и качественного очищения капсулы и регенерации тканей рекомендуется использовать:
- капли с антибиотиками — «Сигницеф», «Тобримед», «Унифлокс;
- мази с антибиотиками — тетрациклиновая, «Флоксал», эритромициновая;
- кортикостероиды в форме мази — «Гидрокортизон» 0,5%, «Комбинил Дуо», «Флоксадекс»;
- гомеопатическую мазь «Траумель».
Если консервативные методы не привели к улучшению или есть тенденция к росту новообразования, для лечения халязиона используют хирургические способы. Детям операции проводятся под общим наркозом, а взрослым — под местной анестезией. Существует несколько методик удаления новообразования:
- Классическое вылущивание капсулы и ее содержимого. Для его проведения врач выполняет надрез на коже века и через него кюреткой (изогнутым острым инструментом) выскабливает халязион, затем очищает полость, обрабатывает ее антисептиками и накладывает швы. Продолжается вмешательство не больше 15 минут. Швы удаляют через 5-7 дней.
- Вылущивание капсулы через надрез на внутренней стороне века. Врач выворачивает веко, делает надрез и выполняет процедуру, как в предыдущем случае. Швы при таком способе не накладываются. Для лучшего заживления и профилактики инфицирования за веко закладывают мазь с антибиотиком, глаз прикрывают стерильной повязкой.
- Лазерное удаление халязиона. Врач выполняет надрез на внешней части века и послойно выпаривает капсулу с ее содержимым. Обработка антисептиками и наложение швов при таком виде вмешательства не нужны — их заменит струп, образованный действием лазера на ткани.
После любого вмешательства в течение недели на глазу сохраняется небольшой отек, пациента могут беспокоить умеренные боли.
Профилактика
Для профилактики халязиона достаточно соблюдать гигиену органов зрения:
- тщательно очищать веки после сна;
- снимать перед сном косметику;
- не наносить косметику и кремы по краю век и в линии роста ресниц;
- хранить контактные линзы в герметичных стерильных контейнерах со свежим раствором;
- брать и устанавливать линзы чистыми руками или стерильным инструментом;
- не трогать глаза грязными руками;
- при склонности к воспалениям век использовать «Блефарогель» и салфетки «Блефаклин» для ежедневного ухода за глазами;
- своевременно устранять проблемы с пищеварением, обменом веществ и гормональными сбоями;
- избегать переохлаждения.
Если на веке обнаружилась небольшая градина, стоит сразу пойти с проблемой к офтальмологу, чтобы успеть справиться с ней консервативными способами.
Последствия и осложнения
При своевременной диагностике и терапии последствий у халязиона нет. Если длительно игнорировать градину и дать ей увеличиться до 5 и более миллиметров, существует риск осложнений:
- перехода инфекции на конъюнктиву, роговую оболочку;
- хронического сдавливания глазного яблока и необратимого снижения остроты зрения;
- формирования язв на роговице;
- развития флегмоны века;
- формирование свища.
Лечить эти патологии в десятки раз сложнее и дороже, чем устранить небольшой халязион. Но даже при успешном исходе после них останутся рубцы, изменится форма глазной щели. Поэтому не стоит надеяться на то, что новообразование рассосется самостоятельно. Лучше заручиться помощью офтальмолога и пройти курс лечения.
Источник