- Кератит: причины, симптомы и лечение
- Общие сведения
- Типы и виды кератитов
- Причины заболевания
- Симптомы и признаки
- Вирусные кератиты
- Бактериальные кератиты
- Грибковые кератиты
- Аллергические кератиты
- Лечение заболевания
- Осложнения кератитов
- Конъюнктивит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы конъюнктивита
- Патогенез конъюнктивита
- Классификация и стадии развития конъюнктивита
- Осложнения конъюнктивита
- Диагностика конъюнктивита
- Лечение конъюнктивита
- Прогноз. Профилактика
Кератит: причины, симптомы и лечение
Кератиты – это группа воспалительных заболеваний роговичной оболочки глаза, обусловленных различными причинами и имеющих отличительные особенности в развитии, течении и прогнозе. Независимо от этих различий, отсутствие своевременного адекватного лечения при воспалении роговицы может привести к самым серьезным проблемам для зрительной системы в целом.
Общие сведения
Роговичная оболочка представляет собой относительно плотный прозрачный слой, защищающий переднюю, открытую поверхность глазного яблока. Ключевое значение имеют как форма роговицы (она должна быть максимально ровной, гладкой, сферичной), так и ее прозрачность, поскольку любые оптические помехи, – мутность, неоднородные включения, рубцы и т.д., – искажающие нормальное преломление света и/или снижающие его интенсивность на пути к сетчатке, неизбежно сказываются на качестве конечного зрительного образа. В отличие от некоторых других воспалительных процессов глаза (блефариты, конъюнктивиты), которые могут и не повлиять существенно на остроту зрения, при кератитах практически всегда отмечается снижение зрительных функций. Именно поэтому крайне важно начать лечение по возможности скорее, до образования необратимых рубцовых изменений на главной оптической оси глаза.
Типы и виды кератитов
В публикациях часто можно встретить разделение кератитов на экзогенные (вызванные внешним воздействием) и эндогенные (обусловленные внутренними, присутствующими в организме факторами). Однако, такая классификация представляется слишком общей и не вполне удачной; неясно, например, к какому классу отнести аллергический кератит, связанный с ношением контактных линз: с одной стороны, аллергическая реакция обусловлена внутренними иммунными нарушениями, с другой – внешним, искусственным объектом.
По динамике развития и типу течения различают острые и хронические кератиты; как вариант второго типа, иногда отдельно рассматривается рецидивирующий кератит.
Существенное значение имеет глубина распространения воспалительного процесса: поверхностный кератит гораздо менее опасен глубокого, при котором рубцуются внутренние роговичные слои.
По степени тяжести принято делить кератиты на легкие, умеренные и тяжелые; по локализации воспаления – на центральные и периферические.
Однако наиболее удобной и интуитивно понятной является этиологическая классификация, где кератиты группируются по непосредственным причинам воспалительного процесса.
Причины заболевания
К основным факторам воспаления роговицы относятся:
- травмы глаза, вкл. химические, физические, механические повреждения (инородное тело, ультрафиолетовый ожог слепящим светом электросварочной дуги, интенсивным солнечным излучением и др.);
- инфекции (вирусные, бактериальные, грибковые);
- аллергические реакции, вкл. тяжелые сезонные, лекарственные, онхоцеркозные аллергии.
Собственно, онхоцеркозный кератит, хотя его чаще относят к аллергическим, по сути является паразитарным, поскольку аллергенный токсин вырабатывается гельминтами из семейства филярия. Аналогично, весьма распространенный инфекционно-аллергический кератит при ношении контактных линз чаще всего обусловлен не линзами как таковыми, а несоблюдением правил гигиены и ухода за ними, вследствие чего инфицируется роговица.
Более редкими формами являются нейрогенные кератиты, кератиты на фоне гипо- или авитаминоза, а также идиопатические кератиты (например, т.н. нитчатый), причины которых пока достоверно не установлены.
Симптомы и признаки
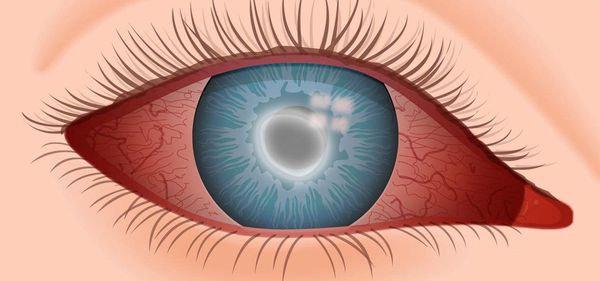
Практически всем видам и типам кератита присущ т.н. роговичный синдром, включающий усиленное слезотечение, обостренную чувствительность к свету и неконтролируемое смыкание век (блефароспазм). Как правило, выражено покраснение, становится заметна сосудистая сетка, в тяжелых случаях имеет место неоваскуляризация (сосудистые новообразования). Достаточно интенсивными могут быть болевые ощущения. Роговичный слой отекает, поверхность утрачивает гладкость и зачастую изъязвляется (иногда с тенденцией к отшелушиванию), появляются инфильтраты. Помутнение роговицы становится одним из главных симптомов и жалоб при кератите, поскольку непрозрачность или полупрозрачность роговичной оболочки крайне негативно отражается на остроте и ясности зрения.
Нередко кератиты сопровождаются сопутствующей симптоматикой, выраженность которой варьирует от легкого и умеренного дискомфорта (сухость слизистых носа и полости рта, головная боль, затрудненный акт глотания) до тяжелых осложнений со стороны пародонта, ЖКТ и пр.
Различные варианты кератита характеризуются собственными специфическими особенностями.
Вирусные кератиты
Кератиту, вызванному вирусами, часто сопутствуют пузырьковая сыпь. Патогенным возбудителем может оказаться практически любой агрессивный вирус (корь, ветрянка, аденовирусы), однако чаще всего это вирус герпеса. Как известно, герпетической инфекцией заражено свыше 95% населения, причем в большинстве случаев герпес протекает латентно, в бессимптомной форме, и активизируется лишь при ослаблении иммунных ресурсов, общем истощении организма и других неблагоприятных условиях. В этом случае воспалению роговицы, как правило, предшествует типичная герпетическая симптоматика – высыпания на губах или других слизистых оболочках. При герпетическом кератите, как правило, преобладает отечность и появление нечетких, расплывчатых инфильтратов.
Бактериальные кератиты
Кератиты могут вызываться множеством патогенных микроорганизмов, прежде всего кокками (золотистый стафилококк, стрептококк, гонококк) и синегнойной палочкой. Редкой и очень опасной, – вплоть до слепоты в исходе, – является акантамебная инфекция (по названию возбудителя Acanthamoeba), способная существовать, в частности, в зазоре между контактной линзой и поверхностью роговицы. При развитии т.н. ползучей роговичной язвы, вызванной гонококковой, туберкулезной, сифилитической и другими бактериальными инфекциями, риск быстрой и необратимой утраты зрения также весьма высок.
Грибковые кератиты
Данной группе кератитов присуще относительно медленное развитие и более вялая симптоматика. Вместе с тем, микозные кератиты резистентны к лечению (отсутствие реакции на антибиотики служит одним из дифференциальных признаков); при затяжном течении могут результировать сухими язвами и перфорацией роговицы.
Аллергические кератиты
Эта группа обычно характеризуется выраженным роговичным синдромом, зудом, жжением, болью. Типичным является начало в соседних структурах с последующим вовлечением роговицы (кератоконъюнктивит) или, наоборот, распространение воспалительного процесса на соседние ткани при отсутствии лечения.
Лечение заболевания
Практически все специальные источники акцентируют опасность самодиагностики и самолечения. Дело в том, что неспециалисту практически невозможно отличить начинающийся кератит от «обычного» конъюнктивита, а бактериальную форму, например, от грибковой. Между тем, терапия в каждом случае должна быть направлена на устранение первичного патогенного фактора.
Так, вирусные инфекции требуют стимуляции иммунного отклика препаратами интерферона (или медикаментами, способствующими его выработке в организме) или противовирусными средствами. К ним относятся: Офтальмоферон, Полудан, Ацикловир и т.д.
При бактериальных инфекциях необходимо лечение антибиотиками, причем их выбор, дозировка, длительность лечения должны максимально точно соответствовать виду и чувствительности возбудителя. Обычно офтальмологи назначают лекарственные средства в виде глазных капель Витабакт, Левомицетин, Ципромед или мазей (Тетрациклиновая, Флоксал, Тобрекс, Эритромициновая глазная мазь).
Грибковые поражения роговицы обычно требуют гораздо более продолжительного лечения, по сравнению с другими формами, и включают специфические антимикозные препараты на основе флуконазола, натамицина, амфотерицина и пр.
Основным методом купирования аллергических реакций являются препараты, подавляющие секрецию гистамина и снижающие реактивность H1-рецепторов. Наиболее известным и широко применяемым противоаллергическим средством с середины 90-х годов остается лоратадин (и многочисленные медикаменты-дженерики на его основе). Основные противоаллергические капли: Опатанол, Лекролин, Аллергодил.
В качестве дополнительной терапии, направленной на купирование общевоспалительной симптоматики, могут назначаться сосудосуживающие, увлажняющие, гормональные и нестероидные противовоспалительные средства.
Активно применяются физиотерапевтические методы (лазерное облучение роговицы, электрофорез лекарственных средств).
Однако главными факторами терапевтического успеха при лечении кератитов, позволяющими сохранить зрение и не допустить хронификации процесса, развития тяжелых осложнений, вовлечения глубоких слоев роговицы – являются:
- своевременное обращение за помощью, отказ от попыток самолечения;
- достоверная дифференциальная диагностика с целью установления причин воспаления, вида возбудителя, выраженности и локализации процесса;
- адекватная этиопатогенетическая терапия, направленная на устранение патогенного фактора.
Обращаясь в наш офтальмологический центр Вы гарантированно получаете качественную диагностику и эффективное лечение заболеваний признанными специалистами на высокотехнологичном оборудовании! Помните: кератит – серьезное заболевание, которое может привести к самым тяжелым последствиям, вплоть до безвозвратной потери зрения.
Осложнения кератитов
Основным осложнением воспаления роговицы является её помутнение (бельмо), которое может существенно снижать зрение и в ряде случаев требовать серьезного хирургического вмешательства – сквозной кератопластики (пересадки роговицы).
В ряде случаев кератит переходит в язву роговицы, которая грозит расплавлением роговой оболочки с образованием десцеметоцеле и её перфорацией.
Источник
Конъюнктивит — симптомы и лечение
Что такое конъюнктивит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахунова А. А., офтальмолога со стажем в 4 года.
Определение болезни. Причины заболевания
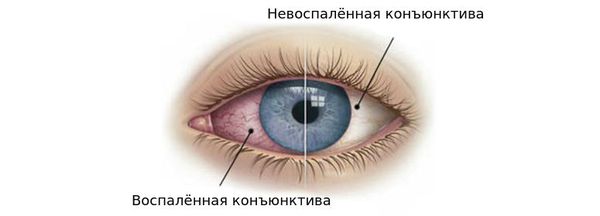
Конъюнктивит — это воспаление слизистой оболочки глаза (конъюнктивы), вызванное аллергической реакцией, бактериями, вирусами, травмой или попаданием в глаз инородного тела. Заболевание проявляется отёком, покраснением, водянистыми или гнойными выделениями.
В России воспалительными заболеваниями глаз страдает до 18 млн человек, конъюнктивит среди них встречается у 12 млн пациентов. По статистике, на конъюнктивит приходится 40 % от всех заболеваний, выявленных на первом приёме у офтальмолога [5] . Заболевание поражает все возрастные группы, включая новорождённых (неонатальный конъюнктивит), которые тяжело переносят конъюнктивит из-за отсутствия должного иммунитета.
На приёме врачу важно адекватно оценить состояние пациента и исключить другие патологии, поскольку покраснение глаз характерно для многих болезней. К таким заболеваниям относятся воспаление роговицы, сосудистой оболочки и склеры, травмы, приступ глаукомы. Покраснение глаз часто не кажется пациентам опасным симптомом, и они лечатся самостоятельно, не обращаясь к врачу. Самолечение опасно тем, что заболевание может привести к серьёзным осложнениям [1] [9] . В некоторых случаях конъюнктивит проходит самостоятельно, но в остальных переходит в хроническое состояние с периодическими рецидивами.
Возбудителями заболевания могут быть:
- стафилококк;
- стрептококк;
- гемофильная палочка;
- пневмококк;
- гонококк;
- дифтерийная палочка;
- хламидии;
- вирусы (например, аденовирусы);
- грибы ( актиномицеты, аспергиллы ).
К факторам риска относятся:
- иммунодефицитные состояния;
- хронические инфекции — гайморит, ангина, ринит, фарингит, бронхит, ОРЗ;
- несоблюдение правил гигиены и неправильный уход за контактными линзами;
- некачественная косметика;
- другие заболевания глаз — синдром сухого глаза, воспаление век, анатомические аномалии поверхности глаза и век;
- недавняя операция на глазах;
- травма [5] .
Симптомы конъюнктивита
Основные симптомы заболевания:
- покраснение;
- слезотечение;
- ощущение присутствия инородного тела в глазу и жжение.
Если вовлекается роговица, пациента беспокоит:
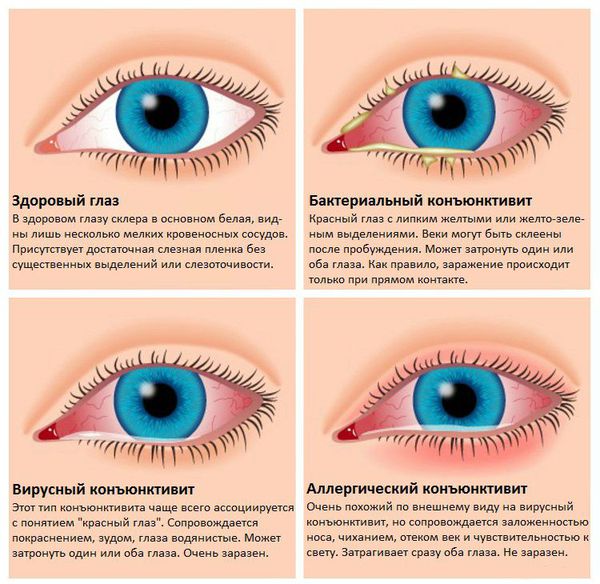
Заболевание начинается с одного глаза, потом может перейти на другой. Иногда появляются плёнки серого цвета, которые легко снимаются ватной палочкой. Для каждого вида конъюнктивита характерно своё отделяемое. Водянистое отделяемое типично для вирусных и аллергических конъюнктивитов, гнойное — для воспаления бактериальной природы. Особенности проявлений различных видов заболевания представлены в таблице [1] [2] [18] :
Патогенез конъюнктивита
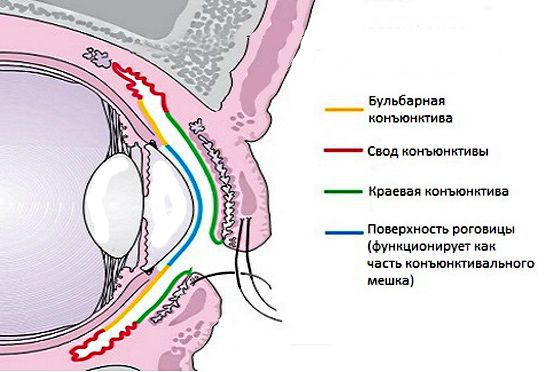
Поверхностные ткани глаза имеют свою нормальную микрофлору, в которую входят стафилококки, стрептококки и другие микроорганизмы. В норме они находятся в равновесии и не причиняют дискомфорта. К заболеванию приводит снижение барьерных способностей, повышение количества микробов или заселение другими опасными паразитами.
Изменение микрофлоры в конъюнктиве может быть вызвано протиранием глаз грязными руками, износом мягких контактных линз, длительным приёмом местных антибиотиков, воздействием хлора в бассейне при плавании.
Конъюнктива выполняет защитную, увлажняющую, трофическую и барьерную функции. Нарушение этого барьера может привести к заражению.
Вторичная защита включает иммунные механизмы, осуществляемые сосудистой системой, иммуноглобулинами слёзной плёнки, антибактериальным ферментом лизоцимом, а также ополаскивающим действием слезы при моргании. Конъюнктива, как и любая ткань, отвечает на чужеродное вещество воспалительной реакцией.
Воспаление — ответ организма на повреждение, в ходе которого осуществляется переход белков плазмы и лейкоцитов крови из микроциркуляторных сосудов в очаг повреждения. В очаге воспаления скапливается огромное количество клеток крови, которые отвечают за иммунитет. При бактериальных инфекциях преобладают нейтрофилы, а при вирусных — лимфоциты. Ходом воспалительного процесса управляют вещества, которые высвобождаются из иммунных клеток. Эти биологически активные вещества называются медиаторами (посредниками). Под действием медиаторов увеличивается диаметр сосудов, что и обусловливает красноту глаз. Также повышается проницаемость сосудистой стенки, увеличивается выход воды из сосудов, приводя к развитию воспалительного отёка. При хроническом течении изменяются клеточные структуры эпителия. Специфика аллергического конъюнктивита состоит в том, что он развивается только при повторном воздействии чужеродного агента — аллергена [12] .
Классификация и стадии развития конъюнктивита
По течению различают острый и хронический конъюнктивит.
По патогенному фактору конъюнктивит делят на две большие группы:
1. Инфекционный. Большая часть конъюнктивитов инфекционные, в зависимости от возбудителя они подразделяются на типы:
- бактериальный (гонококковый, пневмококковый, дифтерийный, катаральный неспецифический, вызванный синегнойной палочкой, хламидийный);
- аллергический (сезонный, лекарственный, эпидемический, весенний, крупнопапиллярный, атипичный, пузырчатка);
- грибковый (аспергиллёз, кандидоз, актиномикоз);
- вирусный (герпетический, аденовирусный, фарингоконъюнктивальная лихорадка, вирус контагиозного моллюска, эпидемический геморрагический и фолликулярный) [3] .
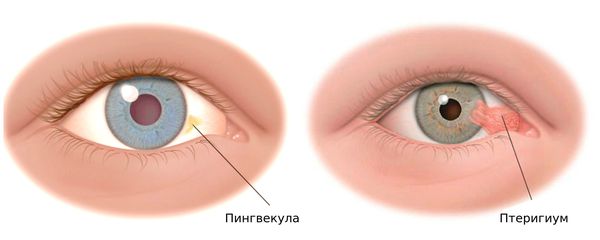
2. Дистрофический. Дистрофический тип включает синдром сухого глаза, пингвекулу (новообразование бело-жёлтого цвета над слизистой конъюнктивы) и птеригиум (нарост ткани конъюнктивы на роговицу).
Конъюнктивит развивается в несколько этапов:
1. Заболевание начинается остро с отёка слизистой. Он проявляется как утолщение и вздутие ткани. Бывает, что слизистая настолько сильно отекает, что выпирает за глазную щель. Цвет отёчной ткани может быть нормальным, но иногда она имеет желтоватый оттенок.
2. Затем, обычно начиная со второго дня, появляется характерное для каждого вида отделяемое (водянистое, слизистое, гнойное). Гнойное отделяемое состоит из белых клеток крови, смешанных со слизью. Слизь с гноем выглядит также, как обычная слизь, за исключением того, что клетки крови придают ей беловатый оттенок. Отделяемое скапливается во время сна и обнаруживается рано утром. После смывания оно появляется снова через 10-15 минут. Вместе с этим опухают веки, они становятся напряжёнными и красными. По утрам веки склеены между собой и раскрываются с трудом, ощущается засоренность глаз. Иногда могут сформироваться плёнки из фибрина. Это вещество выглядит как жёлто-белое отложение, прикреплённое к конъюнктиве. В некоторых случаях снятие плёнки вызывает кровотечение.
3. С четвёртого или пятого дня отёк и краснота уменьшаются, а отделяемое становится скудным.
4. Далее происходит гипертрофия клеток эпителия с образованием многочисленных сосочков и фолликулов, которые можно увидеть при выворачивании век. Сосочки — это маленькие куполообразные узелки, из-за которых конъюнктива выглядит бугристой. Фолликулы — это частички лимфоидной ткани под эпителием. Они встречаются в сочетании с некоторыми специфическими видами воспаления, вызванными в основном хламидиями, аденовирусами, вирусом простого герпеса и токсическими реакциями на лекарственные препараты.
5. При длительном течении возникают дефекты роговицы в виде эрозии, в которой распространяется инфекция с развитием кератита — воспаления роговицы глаза, проявляющееся её помутнением, изъязвлением, болью и покраснением [16] .
Осложнения конъюнктивита
Осложнения конъюнктивита могут варьироваться от лёгкого раздражения роговицы до тяжёлой потери зрения. Причинами осложнений могут быть:
- самостоятельное лечение при отсутствии точного диагноза и несоблюдение рекомендаций врача;
- неправильное лечение — для каждой формы инфекции требуется определённая группа препаратов, например антивирусными средствами не вылечить бактериальный конъюнктивит;
- подключение другого возбудителя — иногда на фоне вирусной инфекции присоединяется бактериальная флора;
- ослабленная иммунная защита;
- отсутствие гигиены;
- позднее обращение к офтальмологу — пациенты часто идут к врачу с уже имеющимися осложнениями;
- чрезвычайно патогенные микробы, такие как хламидии, гонококк и синегнойная палочка.
- кератит (воспаление роговицы);
- блефарит (воспаление век);
- рубцовые изменения;
- воспаление более глубоких структур (например, сосудистой оболочки) ;
- синдром сухого глаза.
Кератит — это повреждение роговицы, для которого характерна боль, светобоязнь и спазм век. При заболевании теряется прозрачность роговой оболочки и снижается острота зрения. Иногда происходит распад ткани с возникновением язвы, что свидетельствует о развитии заболевания. Язва роговицы является грозным осложнением, при котором может развиться рубцовое помутнение и произойти разрыв оболочки с выпадением внутренних структур глазного яблока. Если вовремя не вылечить это заболевание, то высок риск развития эндофтальмита — воспаления внутренних оболочек глаза [12] .
Хронический конъюнктивит является провоцирующим фактором для развития воспаления век. Сопровождается краснотой и утолщением краёв век, жжением и болью, тяжестью век, чувствительностью к свету. Рубцевание конъюнктивы приводит к её укорочению, утолщению и изменению краёв век. Также деформируются контуры век и начинают неправильно расти ресницы, нарушается трофика слизистой с дальнейшим развитием синдрома сухого глаза. Если в процесс вовлекаются внутренние оболочки глаза, развивается иридоциклит — воспаление сосудистой оболочки и сетчатки, которое характеризуется болью, снижением зрения и светобоязнью. Отличительная черта заболевания — это возникновение спаек между зрачком и хрусталиком с возможным развитием вторичной глаукомы (повышение внутриглазного давления с последующей гибелью нервных волокон сетчатки и потерей зрения).
Другим опасным осложнением является хориоретинит — воспаление заднего отдела сосудистой оболочки. Приводит к безболезненному снижению зрения, появлению вспышек света и тёмных пятен перед глазами и искажению предметов.
Тип осложнений зависит от формы конъюнктивита: гонококк приводит к спайке между радужкой и роговицей и резкому падению зрения; аденовирус — к синдрому сухого глаза; герпес — к глубокому кератиту; хламидии — вызывают увеличение лимфоузлов и деформацию век из-за рубцовых изменений [10] .
Диагностика конъюнктивита
Диагностика включает сбор анамнеза, проведение тщательного осмотра с выявлением клинических признаков, лабораторные обследования и дифференциальный диагноз.
1. Определение болезни всегда начинается со сбора анамнеза и включает следующие вопросы:
- когда началось заболевание;
- как давно появилась краснота глаз;
- какой характер отделяемого и его количество;
- есть ли болезненность, жжение, светобоязнь и размытость зрения;
- были ли травмы;
- присутствует ли ощущение засоренности глаз и инородного тела;
- использует ли пациент мягкие контактные линзы;
- были ли в прошлом проблемы с глазами;
- был ли недавний контакт с инфицированным больным или посещение эндемических очагов (Индия, Северная Африка, Юго-Восточная Азия),
- перенёс ли пациент воспаление ЛОР-органов и верхних дыхательных путей;
- есть ли сопутствующие заболевания, применял ли пациент сейчас или в недавнем прошлом лекарственные препараты, особенно обращают внимание на длительное лечение местными кортикостероидами.
2. Приступая к осмотру на щелевой лампе, врач обращает внимание на состояние глаз в целом, степень красноты и отёка слизистой конъюнктивы, цвет отделяемого, наличие плёнок и кровоизлияний. При подозрении на наличие инородного тела показан выворот век. Обязательно проводится тест с флюоресцеиновой тест-полоской, которая прокрашивает только повреждённые клетки эпителия и применяется, чтобы определить поражение роговой оболочки, особенно её периферической части. Также врач измеряет внутриглазное давление (при отсутствии обильного гнойного отделяемого и язвы роговицы) [11] .
3. Важную роль для выявления возбудителя играют лабораторные обследования. Для этого под местной анестезией берётся мазок с конъюнктивальной полости. Это делают для выявления патогенных микроорганизмов и определения чувствительности к антибиотикам. Метод цитологии по Романовскому — Гимзе полезен для определения внутриклеточных хламидий. Полимеразная цепная реакция, иммуноферментный анализ позволяют выявлять бактерии, вирусы и грибы. Кроме того, характер воспалительной реакции отражается и на клеточном ответе. При вирусных инфекциях преобладают лимфоциты, при бактериальных — нейтрофилы, при аллергических реакциях — эозинофилы.
4. Дифференциальный диагноз проводят со следующими состояниями:
- острый приступ глаукомы;
- воспаление век, ячмень;
- острый дакриоцистит;
- кровоизлияние под конъюнктивой;
- склерит;
- кератит;
- иридоциклит;
- флегмона орбиты.
Неинвазивные исследования в виде компьютерной томографии или рентгенографии не играют значительной роли. Их проводят только если подозревают наличие основных заболеваний, таких как гайморит, синусит, орбитальный абсцесс и т. д. В этом случае также могут потребоваться консультации ЛОР врача, нейрохирурга, челюстно-лицевого хирурга и стоматолога. При выявлении определённых видов конъюнктивита (туберкулёзного, дифтерийного, гонококкового) показаны консультации дерматовенеролога, инфекциониста и фтизиатра [4] .
Лечение конъюнктивита
Лечение зависит от типа заболевания. Если конъюнктивит вызван бактериальной инфекцией, назначаются антибактериальные капли. Антибиотики не лечат инфекцию, вызванную вирусом или аллергией [14] . При аллергическом конъюнктивите показаны определённые глазные капли, которые помогут с зудом и отёчностью. Помимо антибиотиков, в схему лечения входят нестероидные противовоспалительные препараты и кортикостероиды, заменители слезы, препараты, расширяющие зрачок, при поражении роговицы применяют заживляющие средства.
Цель лечения заключается в ликвидации клинического проявления, устранении возбудителя и предотвращении осложнений.
Важное правило лечения — не накладывать повязку. Под повязкой невозможны мигательные движения век, способствующие эвакуации из конъюнктивальной полости гнойного отделяемого. Это создаёт условия для развития микробной флоры и осложнений со стороны роговицы.
Для промывания полости от отделяемого используются растворы антисептиков:
- раствор фурацилина в разведении 1:5000;
- перманганата калия 1:5000;
- мирамистин 0,01 %;
- пиклоксидина гидрохлорид.
При лечении бактериальной инфекции применяют антибиотики в форме глазных капель. Однако при их назначении лечащий врач должен учитывать, что заболеваемость золотистым стафилококком с множественной лекарственной устойчивостью в последние годы продолжает расти. Кратность и продолжительность закапывания капель подбирается индивидуально. Конъюнктивиты, возбудителями которых является синегнойная палочка, гонококк и хламидии требуют лечения в условиях стационара [7] .
К эффективным антибактериальным препаратам относят:
- аминогликозиды (тобрамицин) [6] ;
- макролиды (азитромицин) [13][19] ;
- фторхинолоны — исследования показали, что препараты из этой группы были наиболее эффективными против бактерий (моксифлоксацин, гатифлоксацин, ципрофлоксацин) [17] .
При кератите возможно применение глазных мазей (колбиоцин, флоксал), которые лучше накладывать на ночь за нижнее веко. В дополнение к антибиотикам, в зависимости от степени выраженности, можно подключать антисептики (окомистин, витабакт).
Противовоспалительная терапия для снятия отёка и уменьшения воспаления включает:
- при выявленном возбудителе назначаются кортикостероиды (дексаметазон);
- в ином случае — нестероидные противовоспалительные средства (диклофенак, индометацин, непафенак, бромфенак).
С развитием кератита к препаратам подключаются:
- средства, расширяющие зрачок (тропикамид, атропин) для предотвращения возможного развития иридоциклита;
- заживляющие средства (дексапантенол, солкосерил).
При вирусном конъюнктивите, если не присоединилась вторичная инфекция, вместо антибиотиков назначаются препараты интерферона (офтальмоферон) и мазь ацикловир. Если на слизистой образовалась плёнка, то её следует осторожно удалить ватной палочкой.
Терапия аллергических состояний включает:
- приём системных антигистаминных лекарств (кларитин, супрастин, дифенгидрамин);
- местные глазные капели (олопатадин, азеластин) для снятия специфических симптомов, таких как зуд, светобоязнь, отёк, слезотечение.
- при выраженности клинической картины назначают глюкокортикостероиды (дексаметазон).
Для поддержания постоянства физиологической среды конъюнктивы применяют препараты искусственной слезы («Стиллавит», «Хило-Комод», «Систейн») [8] .
Прогноз. Профилактика
При появлении признаков болезни очень важно не заниматься самолечением и придерживаться рекомендаций лечащего врача. Иначе это грозит осложнениями, которые трудно поддаются терапии. При правильно назначенном лечении прогноз благоприятный, заболевание обычно проходит за 1-3 недели. При переходе в хроническую форму необходимо продолжать лечение синдрома сухого глаза. Слишком частые обострения могут привести к рубцеванию ткани.
- вирусные конъюнктивиты могут передаваться от человека к человеку, поэтому необходимо придерживаться правил гигиены — часто мыть руки, использовать чистое индивидуальное полотенце, стараться не трогать глаза руками;
- использовать качественную косметику, проверять её срок годности;
- предупреждать и лечить острые заболевания дыхательных путей, которые являются пусковым фактором конъюнктивита;
- избегать длительного воздействия ультрафиолетовых лучей, пыли, дыма;
- соблюдать рекомендации по ношению и уходу за контактными линзами, нельзя использовать их при первых признаках воспаления глаз или других органов [4] .
Источник