Кардиотонические средства.
Это группа лекарственных средств, повышающих силу сердечных сокращений. Поэтому применяются подобные препараты при сердечной недостаточности — состоянии характеризующемся падением силы сердечных сокращений. Тактика фармакотерапии сердечной недостаточности менялась с течением времени и на сегодня наиболее важным признан профилактический подход. Т.е. при соответсвующих угрожающих состояниях осуществляют гемодинамическую разгрузку миокарда соответствующими лекарственными средствами, препятствуя его истощению и декомпенсации. В более редких случаях, например при острой сердечной недостаточности возникшей, например на фоне инфаркта миокарда, или при развившейся хронической сердечной недостаточности, например на почве постинфарктного кордиосклероза, применяют изучаемую группу сердечно — сосудистых средств.
Классификация кардиотонических средств.
I. Препараты сердечных гликозидов: дигоксин, строфантин К.
II. Кардиотонические средства негликозидной структуры:
1) препараты β1-адреномиметиков: добутамuн.
2) препараты ингибиторов фосфодиэктеразы: мuлринон.
3) сенситизаторы кальция: левосимендан.
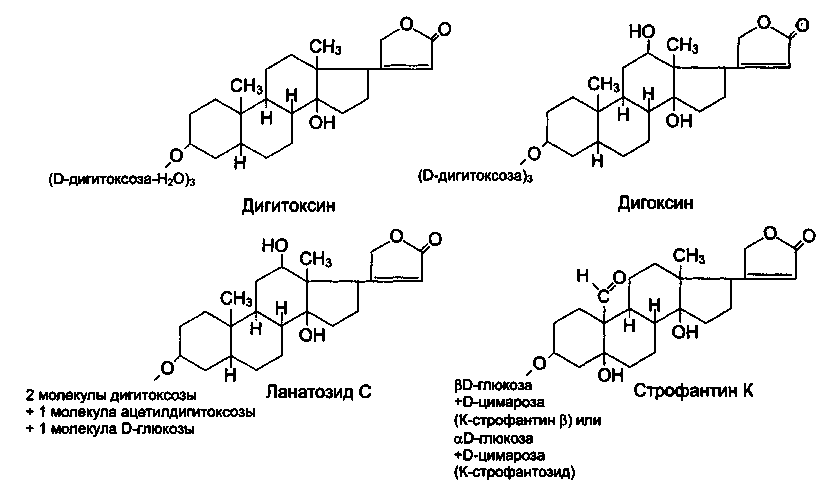
Самыми древними среди кардиотонических средств являются препараты сердечных гликозидов. Источником их получения являются лекарственные растения — дигоксин получен из Digitalis Lonata, а строфантин — из семян африканской лианы Strofantus Combe.
Химически молекула сердечных гликозидов состоит из двух частей — сахаристой или гликона (отсюда и название группы сердечные гликозиды) и несахаристой — агликона. Гликон отвечает за фармакодинамические свойства сердечных гликозидов, а агликон — за их фармакокинетику. Фармакодинамические свойства сердечных гликозидов практически одинаковы, а вот фармакокинетические существенно разнятся.
Дигоксин — выпускается в таблетках по 0,00025; в ампулах, содержащих 0,025% раствор в количестве 1 мл.
Назначается препарат перорально, парентерально вводится в/в. В/м введение не используется из-за выраженной болезненности и непредсказуемости всасывания и развития эффекта. В/в препарат вводится очень медленно из-за опасения интоксикации, т.к. он плохо смешивается с кровью. Разводится дигоксин только в изотонических растворах, в гипертонических растворах препараты сердечных гликозидов разрушаются и теряют эффективность. Биодоступность перорального пути введения препарата составляет около 80%. Но приблизительно у 10% пациентов препарат может подвергаться микробному метаболизму, что формирует ярко выраженную толерантность. В крови 25% связывается с белками плазмы, образуя очень прочную связь. В основном препарат накапливается в скелетных мышцах, обладает большим объемом распределения, что делает малоэффективным процедуру экстракорпоральной детоксикации путем гемодиализа. Поэтому для удаления препарата при интоксикации более предпочтительно использование препаратов моноклональных антител к дигоксину (дигибинд). Хорошо проникает через плаценту. В основном препарат элиминируется в неизмененном виде, преимущественно с мочой. T ½ составляет 36 — 48 часов.
Учитывая такую способность кумулировать, для хронического лечения препараты сердечных гликозидов назначают в два этапа: вначале дозу насыщения, далее поддерживающую дозу. Дозу насыщения назначают до появления в крови не связанной с белками, активной терапевтической фракции лекуарства. Лучше всего это видно на ЭКГ. Как только необходимый эффектк достигнут назначают поддерживающую дозу, компенсирующую суточную элиминацию лекарства.
При пероральном введении эффект лекарства проявляется через 1 — 2 часа, сохраняется несколько дней. При в/в введении эффект развивается примерно через час, длится около суток.
Механизм действия связан с блоком активности мембранной К + — Na + — FNA — азы кардиомиоцитов. В результате в цитоплазме кардиомиоцитов повышается концентрация ионов Na + и уменьшается внутриклеточная концентрация ионов К + . Накопления ионов Na + включает Na + — Са 2+ обменник, и из внутриклеточных депо Са 2+ начинает поступать в цитоплазму. По достижении определенного порога открываются медленные Са 2+ — каналы клеточной мемебраны и в клетку начинает поступать и внеклеточный Са 2+ . В этих условиях инактивируется тропо-миозиновый блок, и нити актина и миозина приобретают способность к слиянию. Энергию для этого поставляет Са 2+ — зависимая миозиновая АТФ — аза. Все это приводит к формированию первичного кардиотонического эффекта дигоксина — возникает мощная короткая систола. Образовавшаяся мощная пульсовая волна вызывает повышение тонуса блуждающего нерва, что ведет к замедлению атрио — вентрикулярной проводимости. В результате урежается ЧСС, удлиняется диастола. А это способствует восстановлению энергопотенциала кардиомиоцитов, повышая их коэффициент полезного действия. Нормализация насосной функции миокарда ведет к улучшению показателей гемодинамики, которые нарушаются при сердечной недостаточности. Параллельно стимулируется автоматизм эктопических зон, что носит негативное значение.
О.Э. 1) + инотропный (мощная, короткая систола).
2) — дромотропный (замедляется A — V — проводимость).
3) — хронотропный (урежается ЧСС, удлиняется диастола).
4) улучшаются показатели гемодинамики: ↑ УО, МО, скорость кровотока; ↓ венозное давление, ОЦК вследствие увеличения диуреза.
П.П. 1) Лечение больных с хронической сердечной недостаточностью.
2) В/в при острой сердечной недостаточности.
3) Хроническое лечение больных с предсердными тахиаритмиями.
4) В/в при парксизмальной предсердной тахиаритмии.
П.Э. Нарастающая брадикардия, экстрасистолы, гипоК + емия, тахикардия. Тошнота, рвота, понижение аппетита; нарушение зрения (исчезновение цвета, мелькание «мушек» перед глазами), головная боль, головокружение.
Строфантин К — выпускается в ампулах, содержащих 0,025% или 0,05% раствор в ампулах по 1 мл. Действует и применяется подобно дигоксину, отличия: 1) не всасывается в ЖКТ, назначается только парентерально в/в; 2) не связывается с белками плазмы, эффект развивается через 5 минут, максимальный достигается через 15 — 30 минут, длится часы; 3) у него практически нет эффекта урежения ЧСС; 4) применяется исключительно при острой сердечной недостаточности; 5) значительно более сильное, но и более токсичное средство, нежели дигоксин.
Интоксикация препаратами сердечных гликозидов развивается часто. Этому способствуют: 1) малая широта терапевтического действия подобных лекарств; 2) способность выраженно связываться с белками плазмы и кумулировать; 3) при сердечной недостаточности всегда плохо работают печень и почки, главные биотрансформирующие и экскретирующие органы, что тоже чревато кумуляцией; 4) несоблюдение особенностей назначения в 2 этапа; 5) сочетание с другими К + — выводящими средствами (салуретиками, препаратами глюкокортикоидных гормонов); 6) низкая квалификация медперсонала. Зная эти причины, нетрудно профилактировать побочные эффекты и интоксикацию препаратами сердечных гликозидов.
Картина интоксикации смотри побочные эффекты дигоксина. Меры помощи будут следующие. Во-первых, обязательно нужно учитывать малоэффективность экстракорпоральной детоксикации в этом случае. Помимо стандартного при отравлениях лечения применяют специфические мероприятия. Для инактивации препаратов сердечных гликозидов показано использование препаратов моноклональных антител, например, к дигоксину — дигибинд. При нарастающей брадикардии в/в вводят атропина сульфат, а при развившейся тахикардии препараты К + и лидокаин. При назначении препаратов К + сле-дует помнить, что основной способ их поступления в клетки заблокирован. Поэтому следует использовать альтернативные механизмы. Калия хлорид вводят в составе поляризующей смеси с инсулинами быстрого, короткого действия. Инсулин повышает проницаемость клеточных мембран, в том числе и для ионов К + . Также в/в вводят К + и Mg + — содержащие средства панангин и аспаркам. Это активирует альтернативные Mg + — зависимые К + — каналы.
Характеристику добутамuна смотри самостоятельно в предыдущих лекциях. Применяется препарат исключительно при острой сердечной недостаточности, в отличии от препаратов сердечных гликозидов не увеличивает КПД миокарда, сильнее истощая его.
Милринон (примакор) — выпускается в ампулах или во флаконах, содержащих 0,1% раствор в количестве 10 мл.
Назначается в/в капельно. Связывается с белками плазмы, поэтому назначается в 2 этапа: доза насыщения, а по достижении необходимого эффекта поддерживающую дозу можно снизить. Препарат действует быстро, кратко, T ½ составляет 30 — 60 минут.
В организме больного препарат ингибирует цГМФ-ингибируемую цАМФ — фосфодиэстеразу. В результате этого меняется внутриклеточный баланс ионов, а именно повышается в кардиомиоцитах концентрация внутриклеточного Са 2+ . Это ведет к повышению сократительной функции миокарда и ускоряет его расслабление. Кроме того, препарат вызывает расширение артерий и вен, осуществляя гемодинамическую разгрузку миокарда. Все это позволяет применять препарат для кратковременной единичной стимуляции миокарда при острой сердечной недостаточности, при кардиогенном, но отнюдь не сосудистом шоке. Препарат не повышает КПД сердца и для более частого применения, а тем более для хронического лечения не показан. Из П.Э. следует отметить понижение АД, различные виды аритмий, боль в сердце, тошноту, рвоту, головную боль, головокружение, иногда возможны явления тромбоцитопении.
Левосимендан (симдакс) — выпускается во флаконах, содержащих 0,25% раствор в количестве 5 мл.
В крови связывается с белками плазмы на 98%, поэтому назначается в 2 этапа: доза насыщения, а по достижении необходимого эффекта назначают индивидуальную поддерживающую дозу. Метаболизируется препарат как в кишечнике, так и в печени. В кишечнике левосимендан превращается в активную форму сначала путем восстановления, а потом под влиянием N — ацетилтрансферазы. Поэтому при назначении следует учитывать генетические особенности быстрых и медленных ацетиляторов. В печени препарат превращается в метаболиты реакцией конъюгации с цистеином. Следует отметить, что препарат в печени понижает активность изофермента CYP2D6 цитохрома Р450. Около 54% назначенной дозы экскретируется с мочой через почки, а почти 44% экскретируется с желчью через кишечник. Часть препарарта экскретируется в неизмененном видею T ½ составляет около 1 часа.
В организме больного левосимендан повышает чувствительность сократительных белков кардиомиоцитов к Са 2+ путем связывания с тропонином в Са 2+ — зависимой фазе. Помимо этого препарат способствует открытию АТФ — зависимых К + — каналов сосудистой стенки, что приводит к релаксации артерий и вен. Это приводит к понижению пред — и постнагрузки на миокард, а вследствии релаксации коронарных сосудов увеличивается доставка кислорода к миокарду. Поэтому, несмотря на увеличение ССС и работы сердца, потребность миокарда в кислороде не повышается. Благодаря вышеописанному, левосимендан ↑ УО и МОК, ↓ ОПСС ведет к ↓ системного АД, давления в легочной артерии. Эти эффекты сохраняются 24 часа и регистрируются в той или иной степени в течении 9 дней после проведения 6 — часовой в/в инфузии.
Применяется препарат для кратковременной единичной стимуляции миокарда при острой сердечной недостаточности, хотя есть подходы к применению препарата часто и повторно.
Из П.Э. следует отметить понижение АД, тахиаритмии, боль в сердце, головную боль, головокружение, бессонницу, тошноту, рвоту, диарею или запор, гипоК + емию, гипогемоглобинемию.
Источник
Кардиотонические средства. Средства, стимулирующие сердце
» data-shape=»round» data-use-links data-color-scheme=»normal» data-direction=»horizontal» data-services=»messenger,vkontakte,facebook,odnoklassniki,telegram,twitter,viber,whatsapp,moimir,lj,blogger»>
Глава 18. Кардиотонические средства
Кардиотонические средства повышают сократимость миокарда (силу сокращений сердца); применяются при сердечной недостаточности.
Сердечная недостаточность характеризуется нарушением сократительной функции миокарда и снижением сердечного выброса, что приводит к ухудшению кровоснабжения органов и тканей. При сердечной недостаточности сердце неспособно перекачивать кровь в таком количестве, чтобы обеспечить потребность тканей в кислороде, в результате нарушаются условия для их нормального функционирования.
К развитию сердечной недостаточности приводят:
- заболевания, первично поражающие миокард (миокардиты, интоксикации,
анемия, и др.); - вторичная перегрузка миокарда увеличенным давлением или объемом крови (гипертоническая болезнь, клапанные пороки сердца и др.).
По скорости развития заболевания различают острую и хроническую сердечную недостаточность. Острая сердечная недостаточность — это тяжелое нарушение кровообращения, которое может осложняться отеком легких, развивается быстро (иногда в течение нескольких минут). При этом требуется быстрое медикаментозное вмешательство. Хроническая сердечная недостаточность развивается медленно (месяцы, годы), при этом временами возможны проявления острой сердечной недостаточности.
В зависимости от локализации различают недостаточность левых или правых отделов сердца (предсердий, желудочков).
При левожелудочковой сердечной недостаточности сердце неспособно перекачивать всю кровь из венозной системы в артериальную, повышается венозное давление, возникает застой крови в большом и малом круге кровообращения, снижается сердечный выброс и ухудшается кровоток в органах и тканях. Снижение почечного кровотока стимулирует высвобождение ренина и как следствие образование ангиотензина II и альдостерона, который вызывает задержку в организме натрия и воды. В результате развиваются отеки подкожной клетчатки и внутренних органов. Недостаточное кровоснабжение тканей приводит к их гипоксии, проявляющейся одышкой, цианозом кожных покровов и слизистых оболочек и постепенным развитием дистрофии органов. Вследствие повышения венозного давления и снижения сердечного выброса возникает рефлекторная тахикардия.
Кардиотонические средства, повышая силу сокращений миокарда, увеличивают сердечный выброс и улучшают кровоснабжение органов и тканей, нормализуют почечный кровоток и уменьшают задержку жидкости в организме, снижают венозное давление, ликвидируют застой крови в венозной системе. В результате исчезают отеки, одышка, восстанавливается функция внутренних органов. Кардиотонические средства, которые в настоящее время используются в клинической практике, повышают сократимость миокарда вследствие увеличения концентрации ионизированного кальция (Са 2+ ) в цитоплазме кардиомиоцитов. Ионы Са 2+ связываются с тропонином С тропонин-тропомиозинового комплекса кардиомиоцитов и, изменяя конформацию этого комплекса, устраняют его тормозное
влияние на взаимодействие актина и миозина. В результате происходит образование большего числа актинмиозиновых комплексов, что приводит к усилению мышечного сокращения.
Кардиотонические средства подразделяют на:
- сердечные гликозиды;
- кардиотонические средства негликозидной структуры.
18.1. СЕРДЕЧНЫЕ ГЛИКОЗИДЫ
Дигитоксин, дигоксин (Ланоксин, Ланикор, Диланацин), ланатозид С (Целанид, Изоланид), уабаин (Строфантин К), коргликон.
Сердечные гликозиды относятся к соединениям стероидной структуры, выделенным из растительного сырья. Настои наперстянки, содержащие сердечные гликозиды, издавна использовались в народной медицине для устранения отеков и чувства перебоев в работе сердца. В клинической медицине эти средства впервые были успешно использованы в конце XVIII века У. Уитерингом у больных с сердечной недостаточностью. Открытие кардиотонического и мочегонного свойств препаратов наперстянки по значимости до сих пор считается одним из важнейших в медицине.
Сердечные гликозиды получают из растительного лекарственного сырья, в частности, из различных видов наперстянки (пурпуровой, ржавой и шерстисто»), из строфанта (гладкого, Комбе), ландыша, морского лука и др.
Сердечные гликозиды состоят из несахаристой части (агликона или генина) и Сахаров (гликона). Агликон имеет стероидную структуру (циклопентанпер-гидрофенантрена) и у большинства гликозидов связан с ненасыщенным лактановым кольцом. Структура агликона определяет фармакодинамические свойства сердечных гликозидов, в том числе их главное действие – кардиотоническое. Растворимость в воде, липидах и, как следствие, способность всасываться в кишечнике, биодоступность, способность к кумуляции, экскреция определяются сахаристой частью, которая оказывает также влияние на активность и токсичность сердечных гликозидов.
Сердечные гликозиды, действуя на миокард, вызывают следующие основные эффекты.
Положительный инотропный эффект (от греч. inos — волокно, мускул; tropos — направление) – увеличение силы сердечных сокращений (усиление и укорочение систолы). Этот эффект связан с прямым действием сердечных гликозидов на кардиомиоциты.
«Мишенью» для сердечных гликозидов является магнийзависимая Na + , К + -АТФаза, локализованная в мембране кардиомиоцитов. Этот фермент осуществляет транспорт ионов Na + из клетки в обмен на К + , который поступает в клетку.
Сердечные гликозиды ингибируют Na + , К + -АТФазу, вследствие чего нарушается перенос ионов через клеточную мембрану. Это приводит к снижению концентрации ионов К + и увеличению концентрации ионов Na + в цитоплазме кардиомиоцитов. В кардиомиоцитах в норме происходит обмен ионов Са 2+ (выводятся из клетки) на ионы Na + (поступают в клетку). При этом ионы Na + поступают в клетку по градиенту концентрации. При уменьшении градиента концентрации для ионов Na + (вследствие повышения концентрации Na + в клетке) активность этого обмена снижается и концентрация ионов Са 2+ в цитоплазме клетки возрастает. Вследствие этого большее количество Са 2+ депонируется в саркоплазматическом ретикулуме и высвобождается из него в цитоплазму при деполяризации мембраны. Ионы Са 2+ связываются с тропонином С тропонин-тропомиозинового комплекса кардиомиоцитов и, изменяя конформацию этого комплекса, устраняют его тормозное влияние на взаимодействие актина и миозина. Таким образом, повышение концентрации ионов кальция приводит к большей активности сократительных белков и, как следствие, к увеличению силы сердечных сокращений. Повышение сердечного выброса приводит к улучшению кровоснабжения органов и тканей, нормализуется гемодинамика самого миокарда.
Отрицательный хронотропный эффект (от греч. chronos – время) – урежение сокращений сердца и удлинение диастолы, связанное с усилением парасимпатических влияний на сердце (повышением тонуса вагуса). Отрицательное хронотропное действие сердечных гликозидов устраняется атропином. Вследствие урежения сердечных сокращений и удлинения диастолы создаются условия, благоприятствующие восстановлению энергетических ресурсов миокарда во время диастолы. Устанавливается более экономный режим работы сердца (без увеличения потребления миокардом кислорода).
Отрицательный дромотропный эффект (от греч. dromos — дорога). Сердечные гликозиды оказывают как прямое, так и связанное с повышением тонуса вагуса угнетающее влияние на проводящую систему сердца. Сердечные гликозиды угнетают проводимость атриовентрикулярного узла, уменьшают скорость проведения возбуждения от синусового узла («водителя ритма») к миокарду. В токсических дозах сердечные гликозиды могут вызвать полный атриовентрикулярный блок.
В больших дозах сердечные гликозиды повышают автоматизм кардиомиоцитов (повышается автоматизм в волокнах Пуркинье), что может привести к образованию эктопических (дополнительных) очагов возбуждения и появлению дополнительных внеочередных сокращений (экстрасистол).
В небольших дозах сердечные гликозиды снижают порог возбудимости миокарда в ответ на стимулы (увеличивают возбудимость миокарда – положительный батмотропный эффект, от греч. eathmos — порог). В больших дозах сердечные гликозиды понижают возбудимость.
При сердечной недостаточности сердечные гликозиды повышают силу и уменьшают частоту сокращений миокарда (сокращения становятся более сильными и редкими). При этом увеличивается ударный объем и сердечный выброс, улучшается кровоснабжение и оксигенация органов и тканей, увеличивается почечный кровоток и уменьшается задержка жидкости в организме, снижается венозное давление и застой крови в венозной системе. В результате исчезают отеки, одышка, повышается диурез. Кроме того, сердечные гликозиды оказывают прямое влияние на почки. Блокада Na + ,K + -ATФаза приводит к торможению реабсорбции натрия и усилению диуреза.
Препараты сердечных гликозидов получают из растительного сырья. В медицинской практике применяют индивидуальные сердечные гликозиды и их полусинтетические производные, а также галеновые и новогаленовые препараты (порошки, настои, настойки, экстракты).
Поскольку сердечные гликозиды являются сильнодействующими веществами, а их препараты могут существенно различаться по активности, перед применением препаратов проводят их биологическую стандартизацию – оценку активности в сравнении со стандартным препаратом. Обычно активность препаратов определяют в опытах на лягушках и выражают в лягушачьих единицах действия (ЛЕД). Одна ЛЕД соответствует минимальной дозе стандартного препарата, в которой он вызывает остановку сердца в систоле у большинства подопытных лягушек. Так, 1 г листьев наперстянки должен содержать 50-66 ЛЕД, 1 г дигитоксина – 8000-10 000 ЛЕД, 1 г целанида – 14 000-16 000 ЛЕД, а 1 г строфантина -44 000-56 000 ЛЕД. Кроме того, используют кошачьи (КЕД) и голубиные (ГЕД) единицы действия.
Сердечные гликозиды различаются не только по их биологической активности, но и по фармакокинетическим свойствам (скорости и степени всасывания, характеру элиминации), а также по способности к кумуляции при повторном введении. Различаются они по скорости развития эффекта и продолжительности действия.
Дигитоксин – гликозид, содержащийся в листьях наперстянки пурпуровой
Назначают дигитоксин внутрь в виде таблеток при хронической сердечной недостаточности и наджелудочковых тахиаритмиях. Препарат начинает действовать через 2—4 ч (латентный период) после приема, максимальный эффект отмечается через 8—12 ч, продолжительность действия после однократно введенной дозы составляет 14-21 день. Так как дигитоксин в значительной степени связывается с белками, медленно инактивируется и выводится из организма, он обладает выраженной способностью к материальной кумуляции.
Дигоксин — гликозид наперстянки шерстистой
различными. Биодоступность дигоксина при введении внутрь составляет 60-85%. Дигоксин в меньшей степени, чем дигитоксин связывается с белками плазмы крови (на 25-30%). Метаболизируется дигоксин только в небольшой степени и в неизмененном виде (70—80% от принятой дозы) выводится почками; t — 32-48 ч. У больных с хронической почечной недостаточностью почечный клиренс дигоксина снижается, что требует уменьшения дозы.
Дигоксин — основной препарат сердечных гликозидов в клинической практике. Дигоксин применяется при наджелудочковых тахиаритмиях (мерцательная аритмия предсердий, пароксизмальная тахикардия). Антиаритмическое действие препарата связано с угнетением атриовентрикулярной проводимости, вследствие чего уменьшается количество импульсов, поступающих от предсердий к желудочкам и нормализуется ритм сокращений желудочков. При этом не происходит устранения аритмии предсердий. Назначают дигоксин внутрь и внутривенно. Дигоксин применяют при хронической и острой (вводят внутривенно) сердечной недостаточности. При хронической сердечной недостаточности препарат назначают внутрь в виде таблеток. Кардиотонический эффект при приеме внутрь развивается через 1—2 ч и достигает максимума в течение 8 ч. При внутривенном введении действие наступает через 20—30 мин и достигает максимума через 3 ч. Действие после прекращения приема препарата при ненарушенной функции почек продолжается от 2 до 7 дней. В связи с меньшей способностью связываться с белками и более быстрым по сравнению с дигитоксином выведением из организма дигоксин меньше кумулирует.
Для лечения хронической сердечной недостаточности дигоксин применяют в дозах, обеспечивающих стабильную терапевтическую концентрацию в крови (0,8-2 нг/мл). При этом вначале назначают нагрузочную («насыщающую») дозу, а затем малые поддерживающие дозы. Индивидуальная «насыщающая» суточная доза сердечных гликозидов — доза, при которой достигается оптимальный эффект без признаков интоксикации. Эта доза достигается эмпирически и может не совпадать со средней «насыщающей» суточной дозой, рассчитанной по массе тела для большинства больных. При достижении «насыщения» (уменьшение частоты сердечных сокращений до 60—70 уд./мин, уменьшение отеков и одышки) используются индивидуальные поддерживающие дозы. Определение концентраций дигоксина в крови (мониторинг) позволяет оптимизировать дозирование препарата и предупредить появление токсических эффектов.
При невозможности проведения мониторинга достижение «насыщения» проводится с использованием специальных схем дигитализации (быстрая и медленная дигитализация) при постоянном ЭКГ-контроле. Наиболее безопасна и поэтому более распространена медленная схема дигитализации (малыми дозами в течение 7-14 дней).
Ланатозид С- первичный (генуинный) гликозид из листьев наперстянки шерстистой (Digitalis lanata), по химической структуре, физико-химическим и фармакокинетическим свойствам сходен с дигоксином. При введении внутрь всасывается несколько в меньшей степени (биодоступность составляет 30-40%). Связывается с белками плазмы крови на 20—25%. Метаболизируется с образованием дигоксина и метаболитов. Выводится почками в неизмененном виде, в виде дигоксина и метаболитов, t — 28-36 ч. Показания к применению такие же, как у дигоксина. Оказывает более «мягкий» эффект (лучше переносится пожилыми больными).
Строфантин – сердечный гликозид, выделенный из семян строфанта гладкого (Strophantus gratus) и строфанта Комбе (Strophantus Kombe) является полярным соединением, практически не всасывается из желудочно-кишечного тракта. Поэтому препарат вводят внутривенно. Действие строфантина начинается через 5—10 мин, достигая максимума через 15—30 мин. Выводится почками в неизмененном виде. Полностью выводится из организма в течение 24 ч. Строфантин практически не связывается с белками плазмы крови и не кумулирует в организме. Препарат оказывает быстрое и короткое действие, превосходит по активности препараты наперстянки. Применяют при острой сердечной недостаточности, вводят внутривенно медленно в растворе глюкозы.
Коргликон – препарат, содержащий сумму гликозидов из листьев ландыша (Convallaria majalis). По характеру действия и фармакокинетическим свойствам близок к строфантину. Оказывает несколько более продолжительное действие. Применяют при острой сердечной недостаточности. Вводят внутривенно медленно (в растворе глюкозы).
Сердечные гликозиды обладают небольшой широтой терапевтического действия, поэтому токсическое действие сердечных гликозидов (гликозидная интоксикация) проявляется довольно часто.
При передозировке сердечных гликозидов возникают как кардиальные, так и экстракардиальные нарушения. Основные кардиальные эффекты гликозидной интоксикации:
- аритмии, часто в виде желудочковых экстрасистол (дополнительных сокращений), возникающих после определенного числа (одного или двух) нормальных сердечных сокращений (бигеминия — экстрасистола после каждого нормального сердечного сокращения, тригеминия – экстрасистола после каждых двух нормальных сокращений сердца). Причина экстрасистолии связана со снижением в волокнах Пуркинье уровня ионов калия и повышением автоматизма, а также с чрезмерным повышением внутриклеточной концентрации Са 2+ .
- частичный или полный предсердно-желудочковый блок, связанный с нарушением проведения импульсов по атриовентрикулярному узлу (вследствие усиления вагусных влияний на сердце).
Наиболее частой причиной смерти при интоксикации сердечными гликозидами является фибрилляция (мерцание) желудочков. При этом возникают беспорядочные несинхронные сокращения отдельных пучков мышечных волокон с частотой 450—600 в минуту, вследствие чего сердце перестает функционировать.
Основные некардиальные эффекты гликозидной интоксикации:
- диспепсия: тошнота, рвота (возникают в основном из-за возбуждения пусковой зоны рвотного центра);
- нарушение зрения (ксантопсия) — видение окружающих предметов в желто-зеленом цвете, связанное с токсическим действием сердечных гликозидов на зрительные нервы;
- психические нарушения: возбуждение, галлюцинации.
Кроме того, отмечаются утомляемость, мышечная слабость, головная боль,
кожные высыпания.
Факторами, повышающими риск возникновения интоксикации, являются гипокалиемия и гипомагнийемия.
Для устранения токсических эффектов сердечных гликозидов применяют:
- для устранения желудочковых экстрасистол — антиаритмические средства блокаторы натриевых каналов (фенитоин, лидокаин), при предсердно-желудочковом блоке для устранения влияния вагуса на сердце назначают атропин;
- для восполнения дефицита ионов магния и калия — препараты калия и магния (калия хлорид, панангин, аспаркам);
- для связывания ионов кальция вводят внутривенно динатриевую соль ЭДТА;
- для восстановления активности Na + , К + -АТФазы – донатор сульфгидрильных групп унитиол.
В качестве антидота при интоксикации препаратами наперстянки (дигоксин, дигитоксин) используют препарат антител к дигоксину (Дигибинд).
18.2. КАРДИОТОНИЧЕСКИЕ СРЕДСТВА НЕГЛИКОЗИДНОЙ СТРУКТУРЫ
Препараты негликозидной структуры появились в клинической практике в 80-е гг. Надежды на то, что эти кардиотонические средства заменят сердечные гликозиды при хронической сердечной недостаточности не оправдались, так как их длительное применение сопровождалось повышением летальности. Поэтому в настоящее время они в основном применяются кратковременно при острой сердечной недостаточности.
К кардиотоническим средствам негликозидной структуры относятся:
а) стимуляторы р^адренорецепторов сердца (рх-адреномиметики)
Добутамин (Добутрекс), допамин (Дофамин, Допмин);
б) ингибиторы фосфодиэстеразы
Милринон.
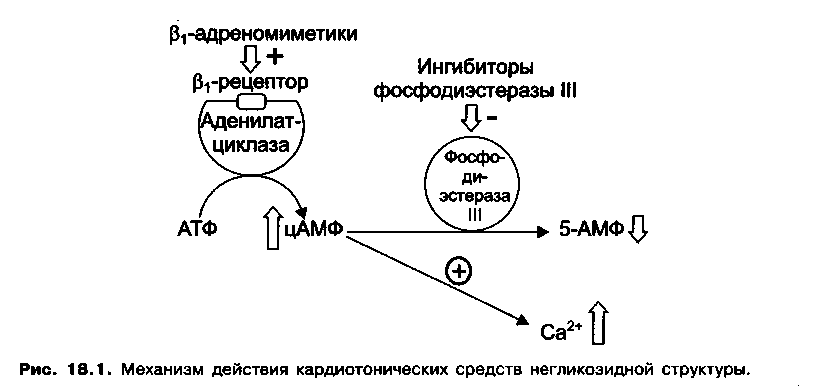
Добутамин – относительно избирательно стимулирует β1-адренорецепторы миокарда (рис. 18.1), вследствие чего повышает силу и частоту сердечных сокращений (при этом частота сокращений повышается в меньшей степени). Препарат вводят внутривенно (капельно) при острой сердечной недостаточности. Из побочных эффектов возможны: тахикардия, аритмия.
Допамин — препарат дофамина, который является предшественником норадреналина. Допамин стимулирует β1-адренорецепторы сердца и повышает силу и частоту сердечных сокращений. Кроме того, стимулирует дофаминовые рецепторы, что приводит к расширению сосудов почек, сосудов внутренних органов. Это действие допамина проявляется уже в небольших дозах. В высоких дозах допамин стимулирует α1-адренорецепторы, вызывает сужение периферических сосудов и повышение артериального давления.
Применяют допамин при кардиогенном шоке, септическом шоке. Вводят внутривенно капельно. Препарат может вызвать тошноту, рвоту, сужение периферических сосудов, тахикардию, при превышении дозы – аритмии.
Милринон – ингибитор фосфодиэстеразы III (фосфодиэстеразы цАМФ) вызывает увеличение внутриклеточной концентрации цАМФ, предотвращая его превращение в 5-АМФ (рис. 18.1). Это приводит к повышению концентрации ионов Са 2+ в кардиомиоцитах и усилению сокращений миокарда. Оказывает сосудорасширяющее действие. Показанием к применению является острая сердечная недостаточность. Вследствие выраженных побочных эффектов, в том числе способности вызывать аритмии (аритмогенное действие), препарат используют редко.
Взаимодействие кардиотонических средств с другими лекарственными средствами
Источник