- Пупочная грыжа у младенцев
- Причины развития пупочной грыжи
- Провоцирующие факторы:
- Методы профилактики и лечения грыжи
- Показания к операции
- Грыжа у новорожденных. Способы лечения
- Понятие «пупочная грыжа» и причины ее появления
- Способы лечения пупочной грыжи
- Острый панкреатит с госпитализацией
- Почему возникает болезнь?
- Причины и факторы развития панкреатита
- Симптомы
- Мальдигестия и мальабсорбция
- Осложненные формы
- В каких случаях нужно звонить в скорую
- Диагностика
Пупочная грыжа у младенцев
Для своевременного выявления заболеваний, особенно в младенческом возрасте, требуется пристальное внимание родителей к своему ребёнку. Пупочная грыжа – распространённое явление у младенцев. При обнаружении не стоит впадать в панику, что делают молодые родители.
Причины развития пупочной грыжи
Ошибочно считают, что грыжа появляется из-за непрофессиональных действий акушерки, которая неправильно перевязала пуповину. Основная причина связана с физиологическими особенностями новорождённого. В первую очередь, это слабость мышц пресса. Уязвимым местом брюшной стенки является пупочное кольцо, размеры которого варьируют. Наиболее подвержены заболеванию недоношенные дети и младенцы, имеющие наследственную предрасположенность. Но и абсолютно здоровые дети не защищены от подобного состояния.
Провоцирующие факторы:
- натуживание (метеоризм, частые запоры);
- крик ребёнка;
- сильный плач.
В зависимости от мышц в пупочной области, она может постепенно увеличиваться. Появляется после рождения или спустя определённое время.
Обнаружить грыжу не составляет большого труда. Выявляется обычно на первом месяце жизни. У здоровых деток пупок выступает над животиком, напоминая розовый бутон, а при грыже выступает заметно дальше. Достоверным признаком является обнаружение выпячивания в области пупка овальной или округлой формы, которое исчезает при надавливании с характерным звуком, как правило, безболезненное. Особенно заметно в вертикальном положении, при крике, плаче ребёнка, в состоянии покоя может полностью исчезать. Иногда через тонкую кожу видна перистальтика кишечника.
Согласно статистике, большая часть грыж самостоятельно проходит к 3 годам: это связано с укреплением мышечного пресса. Однако не стоит сидеть, сложа руки. Родители должны использовать всевозможные методы для ускорения выздоровления.
Методы профилактики и лечения грыжи
Наиболее эффективный способ профилактики и лечения – выкладывание младенца на животик, для этого используют ровную твёрдую поверхность (стол, накрытый пелёнкой, или пеленальный столик). С 3-й недели начинают массаж мышц брюшного пресса, способствующий их укреплению. При этом одной рукой надавливают на грыжу, вправляя её, а другой совершают приёмы. Не менее эффективна лечебная гимнастика. Это лучше доверить медицинскому работнику.
Ещё один из способов – заклеивание лейкопластырем вдавленного выпячивания. Надавливать следует очень аккуратно, с образованием складки. Пластырь не должен позволять выходить грыже обратно. Лучше, чтобы это сделал лечащий врач-педиатр.
А также имеет значение правильное питание для профилактики колик и запоров. Следить за тем, чтобы младенец реже плакал.
Показания к операции
К оперативному вмешательству прибегают, если грыжа сохраняется к 3 годам или при пупочном кольце большого диаметра, когда на самостоятельное излечение рассчитывать не приходится. Вовремя проведённая операция предотвращает развитие нежелательных последствий.
Самым опасным осложнением служит защемление грыжи, а вернее кишечных петель, которые выходят из брюшной полости через пупочное кольцо. Защемление обнаруживается, если после надавливания оно остаётся неподвижным, не выходит обратно, твёрдое на ощупь. Возможна рвота у ребёнка, связанная с кишечной непроходимостью. Появление этих симптомов – повод для незамедлительного обращения за медицинской помощью.
Источник
Грыжа у новорожденных. Способы лечения
После рождения малыша каждая мама старается почувствовать, беспокоит ли что-то ее чадо. Главным показателем, требующим пристального внимания, всегда было, есть и будет здоровье. Пупочная грыжа – заболевание весьма частое. Ему подвержена примерно пятая часть родившихся младенцев. Чтобы быть во всеоружии и оперативно помочь крохе, необходимо обладать полной информацией о данном недуге.
Понятие «пупочная грыжа» и причины ее появления
Пока ребенок еще находится в материнской утробе, он питается через специальный орган. Этот орган называется пуповиной. После рождения ее отсекают, и примерно через месяц происходит стягивание пупочного кольца. Если вдруг такого не произошло, и кольцо осталось расширенным, то наружу может выступать содержимое брюшной полости. Внешне выглядит как бугорок в области пупка. Это и называется грыжей.
Бытует мнение, что это заболевание возникает из-за неправильного отсечения пуповины во время родов. Это не так. Болезнь может появиться из-за генетической предрасположенности либо из-за постоянных запоров, колик, длительного плача ребенка. Всех тех действий крохи, от которых происходит давление на брюшную полость. И хотя многие родители начинают сильно волноваться за свое чадо, заболевание обычно проходит без всякого внешнего вмешательства к году или раньше. Несмотря на это, существует несколько способов помощи ребенку при излечении данной патологии.
Способы лечения пупочной грыжи
Как сказано выше, в большинстве случаев малышам не требуется никакого вмешательства при данном заболевании, поскольку оно проходит самостоятельно. Если на протяжении нескольких месяцев нет улучшений, можно применить следующие методы:
- частое выкладывание ребенка на живот позволит укрепиться мышцам брюшной полости, и выпуклость начнет втягиваться. Педиатры рекомендуют применять данный способ перед каждым кормлением, поскольку это способствует уменьшению газообразования;
- массаж также способствует быстрому укреплению мышц;
- пупочный бандаж предотвращает возможность выпячивания при давлении на брюшную полость;
- специальный пластырь.
Но родители должны помнить, что самолечение может привести к не очень хорошим последствиям. Поэтому лучше обратиться к лечащему врачу, который скажет, какой метод лечения подойдет в конкретном случае и как его осуществить.
Лечение заболевания должно быть комплексным и чтобы появились результаты, необходимо правильное питание мамы. Оно является одной из причин появление метеоризма и болей у ребенка.
В некоторых случаях хирургом может быть назначено оперативное вмешательство, то есть операция, если произошло защемление грыжи или ее разрыв. В случае разрыва лопается кожа на выпуклом участке и становится видно его содержимое.
При защемлении вправление становится невозможным, появляются сильные боли и вздутие живота, выпуклость становится красной и твердой, увеличивается в размерах. Если такое произошло, то операция неизбежна. Не стоит паниковать, поскольку она является одной из самых простых, длится около получаса, а на восстановление требуется всего несколько дней. Так что малютка быстро оправиться и будет дальше познавать мир.
Источник
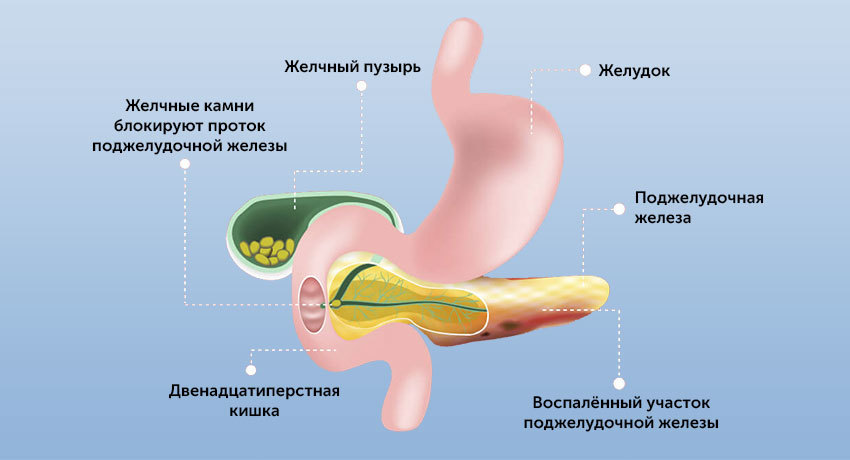
Острый панкреатит с госпитализацией
Воспаление поджелудочной железы называется панкреатитом, острым или хроническим.
Поджелудочная железа — орган небольших размеров, но она играет большую роль, как в пищеварении, так и в гормональной регуляции.
Панкреатический сок содержит ферменты, необходимые для переваривания жиров и белков. Он поступает в кишку, где смешивается с желчью.
Отдельные группы клеток поджелудочной железы, называемые островками Лангерганса, вырабатывают инсулин, который необходим для утилизации глюкозы крови. При нарушении их работы развивается сахарный диабет.
Таким образом, воспаление поджелудочной железы представляет опасность как для пищеварительной, так и для эндокринной системы организма.
Большое значение имеет то, как быстро начнется хирургическое лечение. Счет может идти на часы или даже на минуты.
Врачи отделения реанимации и интенсивной терапии, хирургического отделения международной клиники Медика24 имеют большой опыт оказания экстренной помощи и срочного лечения острого панкреатита.
Госпитализация в нашу клинику возможна обычной каретой скорой помощи или реанимобилем, в зависимости от состояния больного.
Консервативное и хирургическое лечение острого панкреатита в нашей клинике позволяет купировать осложнения или избежать их.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в кишку в «недозревшем» виде. В кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мы вам перезвоним, оставьте свой номер телефона
Мальдигестия и мальабсорбция
того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.
острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность. - Дыхательная недостаточность.
На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого. - Почечная, печеночная недостаточность.
Эти осложнения развиваются токсического воздействия ферментов, попавших в кровь. - Сердечно-сосудистаянедостаточность.
Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь. - Перитонит.
Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции). - Расстройства психики.
Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза. - Сепсис.
Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти. - Абсцессы.
Присоединение инфекции вызывает образование гнойников в брюшной полости. - Парапанкреатит.
Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, кишки. - Псевдокисты.
Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем. - Опухоли.
Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
В каких случаях нужно звонить в скорую
В тяжелых случаях заболевания решающее значение имеет то, насколько быстро будет оказана первая медицинская помощь и проведено хирургическое лечение. В отделении реанимации и интенсивной терапии международной клиники Медика24 для этого есть все условия. Главное — это своевременно позвонить.
Звонить нужно безусловно и незамедлительно при наличии таких симптомов, как:
- нестерпимая боль,
- болевой шок, потеря сознания,
- повышение температуры выше 38 градусов,
- тошнота, сопровождаемая рвотой, не дающая облегчения,
- спутанное сознание,
- сильная жажда,
- озноб,
- вздутие и напряжение живота,
- учащение дыхания, пульса, особенно на фоне пониженного артериального давления.
Ни в коем случае нельзя прикладывать согревающие компрессы, а также использовать обезболивающие, потиворвотные или иные препараты.
Острый панкреатит — это крайне серьезное состояние, которое может привести к летальному исходу. Любое самолечение в этом случае опасно и недопустимо.
Диагностика
При диагностике врач должен дифференцировать острый панкреатит от аппендицита, холецистита, прободной язвы желудка, острой кишечной непроходимости, острого ишемического абдоминального синдрома и других острых состояний с похожими симптомами.
Вв международной клинике Медика24 проводится полный комплекс диагностических обследований при остром воспалении поджелудочной железы.
- Общее и биохимическое исследование крови. Общий и биохимический анализы крови при остром панкреатите показывают повышение уровня лейкоцитов, СОЭ, пониженный гематокрит (объем кровяных телец), повышение уровня амилазы, липазы, глюкозы, снижение уровня общего белка, альбуминов, глобулинов, повышение уровня белка, мочевины.
- Биохимический анализ мочи. Исследование мочи показывает повышение уровня амилазы, наличие эритроцитов, лейкоцитов, белков.
- Ионограмма. Это исследование показывает снижение уровней кальция, натрия, калия в крови в результате неукротимой рвоты и обезвоживания организма.
- УЗИ поджелудочной железы и органов брюшной полости. Ультразвуковое исследование показывает увеличение поджелудочной железы, участки неоднородности ее ткани, изменение формы, неровность ее контуров, наличие жидкости в брюшной полости, забрюшинном пространстве.
- Рентген. Рентгенография живота и нижней части легких показывает вздутие кишечника, наличие плеврального выпота.
- Лапароскопия. Это визуальный метод обследования. Через прокол в брюшной стенке внутрь вводится миниатюрная видеокамера с подсветкой, изображение с которой поступает на монитор компьютера. С его помощью врач может установить причину закупорки протока поджелудочной железы, исследовать очаг воспаления, обнаружить геморрагический экссудат, участки некроза ткани, кровоизлияния и другие характерные признаки заболевания.
- КТ. Компьютерная томография помогает обнаружить участки некроза ткани поджелудочной железы, псевдокисты, подробно исследовать структуру органа.
- МРТ. томография может быть использована для получения дополнительных диагностических данных.
Мы вам перезвоним, оставьте свой номер телефона
Источник