- Лечение гнойных ран
- Что такое гнойная рана?
- Причины возникновения гнойных ран
- Симптомы гнойных ран
- Лечение гнойных ран
- Профилактика гнойных ран
- Местное лечение гнойных ран
- Вросший ноготь – причины, симптомы, способы лечения, профилактика
- Что такое вросший ноготь?
- Причины врастания – почему это происходит
- Симптомы
- Методы лечения
- Преимущества метода
- Недостатки метода
- Краевая резекция ногтевой пластинки с пластикой околоногтевого валика по Шмидену
- Преимущества метода
- Недостатки метода
- Полное удаление ногтевой пластины
- Другие методы лечения
- Самостоятельное лечение в домашних условиях и народными средствами
- Консервативные методы лечения
- Методы профилактики
- Где удалить?
Лечение гнойных ран
Гнойная рана – это повреждение мягких тканей, сопровождающееся нагноением, отеком и некрозом. Характерная особенность гнойных ран – всасывание продуктов распада, вызывающее общую интоксикацию. Это одна из разновидностей ран, наиболее часто встречающихся в хирургической практике, поэтому для успешного лечения таких повреждений необходимо знать об их особенностях.
Что такое гнойная рана?
Гнойная рана – это рана, в которой развилась инфекция. Инфицирование сопровождается образованием гноя и воспалением, которое легко заметить по краям раны. Гнойные раны могут быть инфицированными с момента нанесения повреждения, а могут быть результатом заражения изначально чистой раны, например, хирургической. Процент нагноения операционных ран достаточно велик даже в настоящее время – до 30%, несмотря на соблюдение стерильности.
Особая опасность гнойных ран состоит в том, что происходящие в них процессы всасывания продуктов распада могут привести к тяжелой общей интоксикации, а при отсутствии надлежащего лечения – к летальному исходу. Гнойные раны нередко становятся причиной сепсиса – заражения крови.
Причины возникновения гнойных ран
Непосредственная причина развития нагноения в ране – попадание в нее болезнетворных микроорганизмов и их размножение. На сегодняшний день в травматологии и хирургии принято считать, что любая случайная (т.е. не нанесенная в медицинских целях, не хирургическая) рана является инфицированной – содержит в себе то или иное количество бактерий. Однако нагнаивается далеко не всякая рана, так как для нагноения необходимо одновременное сочетание нескольких факторов:
• сильная степень повреждения тканей;
• наличие в ране омертвевших тканей и/или излившейся крови;
• наличие в ране омертвевших тканей и/или излившейся крови;
• высокая концентрация болезнетворных микроорганизмов.
Согласно результатам исследований, для развития инфекции в нормальных неповрежденных тканях необходима концентрация микробов в объеме 100 тысяч микробных тел на 1 грамм ткани. Точнее, это так называемый критический уровень бактериальной обсемененности, при превышении которого начинается воспалительный процесс. Однако этот уровень может снижаться при определенных условиях:
• если в ране имеются инородные тела или излившаяся кровь, критический уровень снижается до 10 тысяч микробов на 1 грамм ткани;
• при лигатурной ишемии – нарушении кровоснабжения тканей в области завязывания лигатуры – уровень снижается до 1 тысячи микробов на 1 грамм.
На вероятность развития нагноения влияет и множество других факторов.
1. Характер раны. Чаще всего нагнаиваются рваные и рвано-ушибленные раны по причине большого количества поврежденных и отмерших тканей; также подобные раны чаще сопровождаются загрязнением. Со схожей частотой нагнаиваются колотые раны – по причине длинного и тонкого раневого канала, в котором скапливается гнойный экссудат, и небольшого отверстия на коже, затрудняющего его отток. Реже всего нагноение наблюдается на резаных ранах.
2. Расположение раны. Чем ниже на теле находится рана, тем больше риск нагноения. Чаще всего гноятся раны на стопах, несколько реже – на животе, спине, груди, руках. Меньше всего риск для ран головы и шеи.
3. Общее состояние организма. Низкий иммунитет и общая ослабленность повышают риск нагноения. При хорошем иммунитете организм способен справиться даже со значительным бактериальным осеменением – воспалительный процесс будет протекать более бурно, однако быстро и не распространится на окружающие ткани.
4. Наличие соматических заболеваний. Помимо острых состояний, снижающих иммунитет, хронические болезни повышают риск нагноения и снижают скорость заживления. Особенно опасен в этом отношении сахарный диабет – из-за нарушения обменных процессов ткани регенерируют крайне медленно, а нагноение и воспаление развиваются даже при незначительных ранах.
5.Возраст. Чем старше человек, тем выше риск развития инфекции.
6. Комплекция. У полных людей риск развития инфекции выше, чем у худых.
7. Условия окружающей среды. При высокой температуре и влажности воздуха вероятность нагноения увеличивается.
Все эти факторы необходимо учитывать, приступая к лечению.
Воспаление и нагноение чаще всего вызываются такими бактериями, как стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка. Эти микроорганизмы выделяются в особую категорию гноеродных бактерий. Однако в определенных случаях нагноение могут вызвать и другие бактерии – пневмококки, шигеллы, сальмонеллы.
Симптомы гнойных ран
Симптомы гнойных ран принято разделять на местные (характерные непосредственно для раны) и общие.
К местным симптомам относятся:
• образование гнойного экссудата;
• гиперемия;
• отечность;
• повышение температуры;
• давящая или распирающая боль.
Если воспалительный процесс в ране затягивается, то краснота вокруг нее становится багровой, появляется синюшность.
Отечные ткани непосредственно в области травмы теплые, а на некотором отдалении от нее – выраженно холодные в результате реактивного понижения температуры.
Общие симптомы – это проявления интоксикации организма продуктами распада, которые поступают из раны. К общим симптомам относятся:
• повышение температуры тела;
• отсутствие аппетита;
• тошнота;
• мышечная слабость;
• потливость;
• лихорадка;
• озноб;
• головная боль.
При тяжелой интоксикации могут наблюдаться такие симптомы, как резкая слабость, нарушения психики (галлюцинации, бред преследования), помрачение сознания вплоть до комы.
Лечение гнойных ран
При лечении гнойных ран следует учитывать стадию раневого процесса. Раневой процесс – это комплекс реакций организма на повреждение тканей. Этот процесс условно разделяется на три фазы:
• фаза воспаления;
○ этап сосудистых изменений;
○ этап очищения раны;
• фаза регенерации;
• фаза рубцевания и эпителизации.
В первой фазе – фазе воспаления – происходит образование гнойного экссудата с одновременным всасыванием токсических веществ. На этой стадии основной задачей является очищение раны – удаление гнойных масс и остатков омертвевшей ткани, промывание и дренирование раны, остановка кровотечения. Также на этом этапе необходимо максимально ограничить и уменьшить воспаление и уничтожить патогенную микрофлору. Для дезинфекции и обеспечения оттока жидкости используются антибактериальные гидрофильные мази, например, левомеколь или готовые повязки — Воскопран с мазями левомеколь, повидон-йод или Диоксидин.
Во второй фазе поверх раны начинает образовываться тонкая и нежная соединительная ткань с капиллярами – грануляция. На этой стадии необходимо обеспечить защиту новообразованной ткани от повреждений, стимулировать дальнейшую регенерацию и не допустить возобновления воспалительного процесса. Стимулировать регенерацию помогают ускоряющие заживление средства — метилурациловая мазь или повязка Воскопран с метилурациловой мазью, перевязочные средства также помогают защитить новообразованные ткани.
Третья фаза – образование поверх раны плотной рубцовой ткани и начало эпителизации. На этом этапе необходимо ускорить эпителизацию и заживление раны.
В процессе лечения важную роль играет правильный подбор перевязочных средств. Перевязочный материал для гнойных ран должен отвечать следующим требованиям:
• обладать высокой впитывающей способностью;
• длительное время удерживать на своей поверхности лечебное средство;
• не оставлять волокон;
• пропускать кислород, позволяя ране «дышать».
Медицинские повязки компании «БИОТЕКФАРМ» соответствуют всем перечисленным требованиям. В ассортименте имеются подходящие перевязочные материалы для ведения гнойных ран на всех стадиях.
Для первой фазы хорошо подойдет повязка Парапран с химотрипсином – она выводит экссудат во вторичную сорбционную повязку и оказывает некролитическое действие, помогая расщеплению отмерших тканей и очищению раны, а также Воскопран с различными мазями: левомеколь — противовоспалительное действие; повидон-йод и Диоксидин — антимикробное действие. Для ран с обильной экссудацией в качестве вторичной рекомендуется Медисорб –сорбционная повязка, отличающаяся высокой впитывающей способностью.
Во второй фазе рекомендуется использовать Воскопран с метилурациловой мазью, стимулирующий заживление раны.
В третьей фазе можно использовать обычную повязку Воскопран без мази для ускорения процесса эпителизации и защиты рубца от механических повреждений.
Для ведения труднозаживающих ран в стадии грануляции хорошо подойдет Хитопран – тончайшая биополимерная повязка, стимулирующая и ускоряющая процессы заживления. Она создает стерильную среду с оптимальным уровнем влажности, способствующую эпителизации. Материал чрезвычайно тонкий и гибкий, что позволяет использовать его пациентам с хрупкой и чувствительной кожей. Снимать повязку не требуется – материал резорбирует естественным путем.
Профилактика гнойных ран
В целях предупреждения нагноения ран рекомендуется проводить профилактическую терапию антибиотиками. Подобная терапия показана в ситуациях общего ослабления организма: анемии, иммунодефицитных состояниях, при хронических болезнях. В хирургической практике проводится профилактическая антибиотикотерапия при лапароскопических операциях, таких, как удаление аппендицита, ушивание язвы и т.п. Также для снижения риска проникновения инфекции участок кожи, который будет затрагиваться в процессе операции, заранее обрабатывается антисептиками.
Если вы поранились, то необходимо, во избежание нагноения, как можно раньше остановить кровь, обработать рану антисептиком, удалить имеющиеся загрязнения, а на саму рану наложить антимикробную повязку.
Если в рану попали инородные тела, не рекомендуется удалять их самостоятельно – это может лишь повысить риск инфицирования. В такой ситуации необходимо обратиться к врачу. Если инородное тело большого размера и выступает из раны, то его необходимо зафиксировать с помощью повязки перед транспортировкой больного к врачу.
Источник
Местное лечение гнойных ран
Местное лечение – один из самых древних способов лечения гнойных ран. В настоящее время основным методом лечения гнойных ран, в т.ч. гнойных ран при сахарном диабете, является радикальная хирургическая обработка с последующим пластическим закрытием раневого дефекта. Однако в ряде случаев при оперативном вмешательстве не всегда удается адекватно удалить все нежизнеспособные ткани. В этой ситуации, для подготовки нагноившейся раны к кожной пластике или её спонтанного заживления, местной терапии отводится важная роль.
Основной принцип при консервативном лечении гнойных ран – направленное применение перевязочных средств с дифференцированным действием на раневой процесс с учетом его фазы и особенностей течения.
Течение первой фазы раневого процесса неоднородно и может проявляться, как ограниченными сухими некрозами, струпом, так и обильно экссудирующей раной. Задачами лечения в первой фазу являются: подавление инфекции в ране, активизация процессов отторжения некротических масс, сорбция и эвакуация раневого отделяемого.
В первую фазу раневого процесса в качестве местного лечения гнойных ран наиболее часто применяются препараты из группы антисептиков (йодофоры, пронтосан, лавасепт) и мазей на гидрофильной основе (левомеколь, диоксиколь). При лечении сильноэкксудирующих гнойных ран целесообразно применение биологически активных перевязочных средств из группы дренирующих сорбентов (диотевин, анилодиотевин). При слабой экксудации раны с формированием сухих некрозов возможно комбинирование дренирующих сорбентов с гидрогелеавыми повязками (Гидросорб, Супрасорб G, АПОЛЛО-ПАК) (рис.1).
Рис.1 Лечение пациента с ожоговой раной голени с помощью гидрогелевых повязок
При наличии в ране участков влажных некрозов в качестве местной терапии используются альгинаты кальция (Сорбалгон, Супрасорб А, Альгисайт) для скорейшего отторжения омертвевших тканей (рис.2).
Рис.2 Местное лечение гнойной раны у больного с диабетической стопой
проводится повязкой «сорбалгон»
После очищения раны от некрозов, появления грануляций, ликвидации перифокального воспаления и инфильтрации тканей необходимо решать следующие задачи: подавление инфекции в гнойной ране, создание оптимальных условий для роста грануляционной ткани и эпителизации, стимулирование репаративных процессов, подготовка к пластическому закрытию раневого дефекта.
Рис. 3 Структура современных раневых покрытий
Во вторую и третью фазы раневого процесса лечение гнойных ран продолжают мазями на водорастворимой и гидрофильно-эмульсионной основе (Винилин, Актовегин, Солкосерил, облепиховое масло), стимулирующими раневыми покрытиями (Коллахит) (рис.4), гидрогелями (Гидросорб, АППОЛО ПАК, Супрасорб G) и гидрокаллоидами (Гидроколл, Супрасорб Н). Его осушествляют до полной эпителизации раны или кожной пластики.
Рис.4. Раневое покрытие «коллахит»
Таким образом, местное лечение гнойных ран с дифференцированным применением современных перевязочных средств с учетом фазы и характера раневого процесса позволяет в скорейшие сроки подготовить рану к кожной пластики, а при невозможности ее выполнения в кротчайшие сроки добиться полной эпителизации раневого дефекта.
Аникин Андрей Игоревич – заведующий отделением гнойной хирургии ГКБ №17 г Москвы, врач-хирург высшей категории , кандидат медицинских наук, сотрудник кафедры госпитальной хирургии №1 РГМУ. Одно из приоритетных направлений деятельности – кожно-пластические операции у больных с раневыми и язвенными дефектами различной локализации.
Источник
Вросший ноготь – причины, симптомы, способы лечения, профилактика
Что такое вросший ноготь?
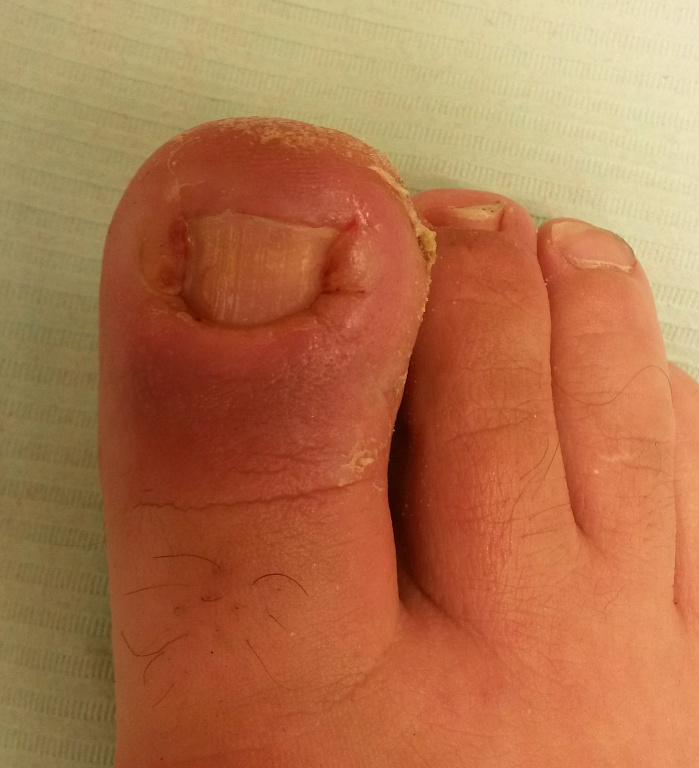
При этом заболевании происходит врастание ногтевой пластинки в околоногтевой валик. Чаще всего поражению подвергается большой палец ноги. Заболевание начинается с какого-либо «провоцирующего» момента – травмы при педикюре, ушибе, ношении узкой обуви и др. Возникает отек валика, он плотнее прижимается к ногтевой пластинке и немного травмируется ей (возникает ссадина, микротрещина). Это, в свою очередь, вызывает усиление отека, появление боли. Почти сразу присоединяется инфекция – в ранку внедряются микроорганизмы. Воспалительные явления постепенно прогрессируют – в области околоногтевого валика появляется покраснение, нарастают боль и отек. Между ногтем и валиком начинает выделяться гной, позднее там же появляются гипергрануляции (т.н. «дикое мясо»). До присоединения инфекции врастание ногтя еще может остановить лечение в домашних условиях – оно будет описано ниже. При нагноении, а особенно при появлении «дикого мяса» консервативное лечение всегда неэффективно, оно может приносить лишь кратковременное уменьшение симптомов. Радикально может помочь только хирургическое вмешательство.

Причины врастания – почему это происходит
Чаще всего вросший ноготь (синоним – онихокриптоз) является итогом совокупности нескольких причин.
- Травма – может быть получена при педикюре (даже неудачный отрыв небольшого заусенца может вызвать отек валика, а это спровоцирует врастание), прямая травма (удар, ушиб).
- Ношение тесной, неудобной обуви, особенно с узким «носом» и высоким каблуком.
- Крупный (врожденно) околоногтевой валик – одна из серьезных причин, которая, несмотря на многочисленные операции, может вызывать повторные врастания (рецидивы). Решить проблему помогает пластика околоногтевого валика – будет описана ниже.
- Плоскостопие – при отклонении первого пальца кнаружи наблюдается избыточное давление на валик со стороны второго пальца.
- Беременность и послеродовой период – по статистике в это время увеличивается вероятность врастания, по-видимому, это связано с временным изменением осанки и установок стопы.
- Грибковые поражения ногтей – деформируют ноготь и увеличивают риски заболевания.
Непосредственной причиной вросшего ногтя может стать как один из предрасполагающих факторов, так и их сочетание.
Симптомы
Диагностика вросшего ногтя обычно не представляет сложностей. Основной симптом – боль в области околоногтевого валика, сначала при надавливании, а затем и в покое. Быстро присоединяются отек и покраснение. Между валиком и ногтем вскоре начинает выделяться гной. Покраснение нарастает, на фоне применения различных средств может временно уменьшаться, но почти всегда процесс приобретает хронический характер и может длиться месяцами. Для хронизации заболевания характерно появление гипергрануляций («дикого мяса»). В очень редких и запущенных случаях возможен переход воспаления на кость фаланги – остеомиелит.
В общем состоянии пациента изменений обычно не наблюдается. В анализе крови возможно небольшое увеличение количества лейкоцитов при остром воспалении и повышение СОЭ. При длительном врастании необходимо выполнение рентенографии пальца для исключения вовлечения в процесс кости фаланги – остеомиелита.
Методы лечения
Лечение вросшего ногтя на большом пальце ноги проводится разными методами. Основным и самым надежным методом является хирургическое вмешательство. Операция на больших пальцах проводится амбулаторно, госпитализация не требуется. Существует несколько модификаций операций, в т.ч. с применением радиоволны и лазера. Какую именно операцию выполнить данному пациенту, решает врач, в зависимости от конкретной ситуации.
Анестезия при операциях на вросшем ногте всегда проводниковая – в основание пальца с двух сторон под кожу вводится небольшое количество анестетика, после чего необходимо подождать 5 – 10 минут, и наступает полная анестезия пальца. При этом виде анестезии операция совершенно безболезненна в 100% случаев.
Рассмотрим основные виды операций. Все они решают вопрос, как убрать вросший ноготь на ноге.
Краевая резекция ногтевой пластинки с применением радиоволны или лазера.
Этот метод является наиболее распространенным, малотравматичным и надежным, заключается в удалении врастающего края ногтя (1 – 2 мм), обработки фрагмента ростковой зоны радиоволной или лазером, удалении гнойных тканей по краю околоногтевого валика. Следует отметить, что принципиальной разницы между радиоволновым и лазерным воздействием нет, оба этих прибора обеспечивают надежное разрушение нужного фрагмента ростковой зоны при минимальном повреждении соседних тканей.

Преимущества метода
- Малая травматичность.
- Быстрая реабилитация – болевой синдром после операции выражен мало, нормально ходить можно уже на следующий день, рана заживает за 5 – 7 дней.
- Низкая вероятность рецидива – за счет обработки фрагмента ростковой зоны радиоволной или лазером, ноготь с пораженного края растет меньше, уменьшается вероятность повторного врастания.
Недостатки метода
- Не удаляется избыточный околоногтевой валик при его наличии.
- Применим не во всех учреждениях (требуется наличие в операционной радиоволновой или лазерной установки).
При отсутствии в распоряжении хирурга радиоволнового или лазерного прибора выскабливание фрагмента ростковой зоны можно произвести при помощи хирургического инструмента (ложка Фолькмана), но это уменьшает надежность результата.
Краевая резекция ногтевой пластинки с пластикой околоногтевого валика по Шмидену
Метод однозначно показан пациентам с избыточным околоногтевым валиком. Если оставить такой валик, то при всех остальных видах операций он все равно будет являться причиной рецидива. Относительное показание – многократные рецидивы после других вмешательств.
Техника операции: выполняется обычная краевая резекция с применением радиоволны или лазера, которая дополняется клиновидым иссечением околоногтевого валика с закрытием дефекта швами. Швы снимают на 7 – 8 сутки, после чего наступает выздоровление. Рецидивы после операции Шмидена крайне редки.
Преимущества метода
- Практически 100% гарантия от рецидива.
- Быстрая реабилитация – швы снимают на 7 – 8 сутки, к этому времени рана полностью заживает.
- Может эффективно применяться даже при самых «запущенных» ситуациях.
Недостатки метода
- Более выраженный болевой синдром 2 – 3 дня после операции (впрочем, боли хорошо снимаются анальгетиками).
Полное удаление ногтевой пластины
В настоящее время этот метод практически не применяется в связи с высокой травматичностью, длительным заживлением раны и отрастанием ногтя, высокой вероятностью рецидива. Применение его возможно в исключительных случаях, по рекомендации дерматолога (миколога), когда ноготь сильно поражен грибком и почти полностью отслоен от ложа, т.е. сохранять его не имеет смысла, а лучше удалить полностью.
Другие методы лечения
Самостоятельное лечение в домашних условиях и народными средствами
Такое лечение допустимо лишь в самых начальных проявлениях врастания, когда имеется лишь небольшая болезненность и отек валика. При нагноении, а тем более, при появлении «дикого мяса», лечение в домашних условиях неэффективно, может принести временное облегчение, но все симптомы вскоре вернутся. В этих случаях нужна операция.
Из «домашних» методов можно порекомендовать полуспиртовые повязки с мазью «левомеколь». На область воспаления накладывают полоску мази «левомеколь», после чего палец оборачивают марлевой салфеткой, пропитанной водкой и фиксируют ее обычным бинтом. Время ношения повязки – до полного высыхания. Можно накладывать два раза в день – утром и на ночь. Если в течение 2-3 дней симптомы не исчезли – нужно обратиться к врачу, который установит, как лечить правильно данное состояние.
Следует предостеречь от использования таких методов, как применение алоэ, чистотела. Эти средства, как и многие похожие на них могут вызывать сильное местное раздражение тканей, и, тем самым, вызвать прогрессирование воспаления. К тому же не исключена аллергическая реакция. Мазь Вишневского создает благоприятные условия для развития микрофлоры, поэтому также не рекомендуется к применению.
Практика показывает, что чаще всего после длительного применения всевозможных «домашних» и «народных» методов, пациенты все равно попадают на операцию, но уже в более «запущенном» состоянии.
Консервативные методы лечения
В основном применяются при неосложненном вросшем ногте, когда нет выраженного нагноения, стойкой инвазии ногтевой пластинки в ткани околоногтевого валика. Известно множество методов консервативного лечения – тампонада, наложение корректирующих устройств (пластиковых металлических, клеящихся на ноготь, в виде одно- и двухсторонних скоб и др.). Во многих случаях лечение всеми этими методами бывает довольно эффективно. Есть и недостатки. К основным из них можно отнести следующие:
- Длительность лечения – на коррекцию ногтя скобами уходят недели, а иногда и месяцы, при этом результат на 100% не гарантируется, и не исключено, что в итоге все равно потребуется операция по удалению вросшего ногтя.
- Высокая стоимость. Сами по себе корректирующие устройства не очень дорогие, но за ними нужно постоянно наблюдать, что требует неоднократных визитов к специалисту, и, по совокупности стоит недешево.
- Присутствие, заметность скобы на ноге (а ее нужно носить довольно долго и можно убрать только по окончании курса лечения).
- Хорошего эффекта можно достичь, только если лечение проводит опытный специалист-подолог, таких специалистов немного, хотя берутся лечить этими методами многие, зачастую не владея должным образом методикой.
Методы профилактики
Для профилактики вросшего ногтя нужно соблюдать несколько правил, которые в большинстве случаев помогают избежать проблем.
Во-первых, нужно носить удобную обувь не с узким носком, каблук дожжен быть высотой не более 4 см.
Во-вторых, необходимо правильно подстригать ноготь – край ногтя должен «выйти» из валика, и только потом можно его закруглять. Таким образом, на валик будет приходиться давление не «угла», а «плоскости», что уменьшит вероятность врастания.
В-третьих, при наличии плоскостопия нужно носить специальные ортопедические стельки.
В-четвертых, при наличии грибка ногтей, его нужно вылечить у дерматолога или миколога.
Где удалить?
Для решения проблемы необходимо обратиться к хирургу. Только этот специалист может избавить от вросшего ногтя. При выборе специалиста нужно руководствоваться его опытом, стажем работы. Полезно будет почитать отзывы о нем других пациентов (их всегда можно найти в интернете). Большое количество негативных отзывов, а также отсутствие отзывов должно насторожить. В клинике, где работает доктор, должна быть необходимая аппаратура для радиоволнового или лазерного удаления. Врач должен иметь достаточный опыт работы на этих аппаратах, т.к. при недостаточном воздействии радиоволны или лазера может быть рецидив, а при избыточном возможно повреждение соседних участков ростковой зоны, что вызовет стойкую деформацию всего ногтя. Хирург, также, должен уметь делать пластику околоногтевого валика, чтобы применить этот метод при наличии соответствующих показаний.

Доктор Ельшанский Игорь Витальевич имеет стаж работы хирургом с 1993 года, к.м.н., занимается лечением вросшего ногтя более 20 лет, владеет всеми методами лечения и модификациями операций. В клинике имеется радиоволновой прибор, есть все условия для диагностики и лечения вросшего ногтя на любых стадиях заболевания.
Источник