- Подготовка эндометрия к ЭКО: как подготовить слизистую к имплантации?
- Почему нужно подготавливать эндометрий перед ЭКО?
- Влияние патологий эндометрия на успех ЭКО
- Как улучшить эндометрий перед ЭКО
- Подготовка к ЭКО при патологиях эндометрия
- Образ жизни при подготовке к ЭКО
- Плацентарная недостаточность
- Какую функцию выполняет плацента
- Виды и причины плацентарной недостаточности
- Диагностика плацентарной недостаточности
- Определение белков, вырабатываемых плацентой
- ДОППЛЕРОМЕТРИЯ
- КАРДИОТОКОГРАФИЯ
- Лечение плацентарной недостаточности
Подготовка эндометрия к ЭКО: как подготовить слизистую к имплантации?
Оглавление
- Почему нужно подготавливать эндометрий перед ЭКО?
- Влияние патологий эндометрия на успех ЭКО
- Как улучшить эндометрий перед ЭКО?
- Подготовка к ЭКО при патологиях эндометрия
- Образ жизни при подготовке к ЭКО
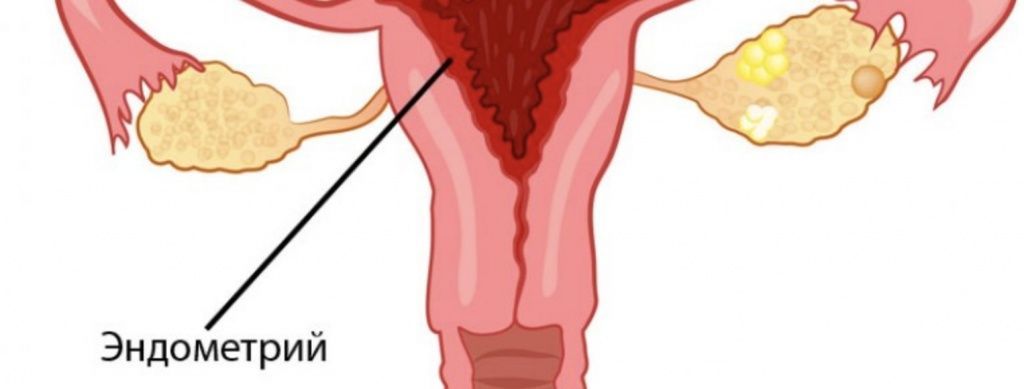
Эндометрий – слизистая оболочка, выстилающая внутриматочную полость и играющая важную роль в протекании беременности. Именно в этом слое закрепляется оплодотворенная яйцеклетка, из него же частично образуется плацента, а эндометриальные кровеносные сосуды участвуют в кровоснабжении плода. Здоровое состояние эндометрия перед ЭКО – один из важнейших факторов наступления беременности, поэтому для успешного экстракорпорального оплодотворения его нужно подготовить.
Почему нужно подготавливать эндометрий перед ЭКО?
Эндометрий – гормонозависимая ткань, чья толщина, клеточный состав и другие характеристики изменяются со временем (в течение менструального цикла) под влиянием половых гормонов. Экстракорпоральное оплодотворение, в свою очередь, не является физиологической нормой для организма женщины. Это полностью искусственная и контролируемая человеком процедура, цель которой – с максимальной вероятностью успеха имплантировать оплодотворенную яйцеклетку в матку. Соответственно, данные два фактора необходимо привести в соответствие друг с другом.
Для успешного наступления беременности эндометрий должен иметь достаточно строгие характеристики:
- Толщина – 9-11 мм;
- Высокая концентрация кровеносных сосудов;
- Большое количество секреторных клеток.
Любое отклонение от этих параметров, даже незначительное, существенно снижает вероятность успешного наступления беременности. Поэтому перед пересадкой эмбрионов врач изучает характеристики эндометрия. Наибольшее значение имеет его толщина – если на ультразвуковом исследовании она больше или меньше указанной нормы, то процедуру отменяют. Сложнее обстоит дело с кровоснабжением и клеточным составом слизистой, изучить которые можно только с помощью биопсии.
Влияние патологий эндометрия на успех ЭКО
Предварительная подготовка эндометрия особенно важна при заболеваниях слизистой, которые снижают или вовсе делают невозможным наступление беременности. К наиболее распространенным патологиям слизистой матки относятся:
- Эндометриоз. Это патологическое разрастание эндометрия, при котором он выходит за пределы маточной полости во влагалище, фаллопиевы трубы, на яичники. Оно возникает из-за гормональных сбоев, воспалительных заболеваний половых органов, абортов и других хирургических манипуляций на матке, послеродовых осложнений и т. д. Эндометриоз существенно снижает вероятность имплантации эмбриона, повышает риск выкидыша и внематочной беременности.
- Эндометрит. Это хронический воспалительный процесс, развивающийся в эндометрии из-за неправильного использования внутриматочной спирали, абортов, частых диагностических выскабливаний, гистероскопии и по другим причинам. Воспаление провоцируется патогенными и условно-патогенными микроорганизмами, которые могут попасть в матку извне или являться частью естественной микрофлоры органа. Патологические изменения, происходящие при этом в эндометрии, также снижают вероятность успешного закрепления в нем эмбриона.
- Атрофия эндометрия. Если эндометриоз – это патологическое разрастание и утолщение слизистой матки, то эта патология заключается, напротив, в ее истончении. При атрофии эндометрия его толщина не превышает 5 мм, а сама ткань содержит слишком низкое число железистых клеток и кровеносных сосудов. Такое состояние не позволяет даже имплантироваться эмбриону – тем более нельзя говорить о нормальном течении беременности.
Привести состояние эндометрия в норму при имеющихся патологиях – задача более сложная. Если в норме достаточно минимального консервативного вмешательства (гормональной терапии), то при эндометрите, эндометриозе или атрофии проводится комплексное лечение, включающее также хирургические методы, физиотерапию, курсы антимикробных, противовоспалительных и других препаратов.
Как улучшить эндометрий перед ЭКО
Если у пациентки не диагностированы патологии слизистой матки, ее подготовка к экстракорпоральному оплодотворению включает только прием гормональных препаратов и вспомогательных веществ. Терапия проводится в несколько этапов:
- Препараты эстрадиола. Этот стероидный гормон (эстроген) вырабатывается фолликулярным аппаратом яичников. Он улучшает маточное кровообращение, увеличивает толщину эндометрия, нормализует менструальный цикл женщины, стимулирует синтез других женских половых гормонов.
- Препараты прогестерона. Назначение этого стероидного гормона – перевод эндометрия в «секреторную» стадию, уменьшение иммунного ответа матери на эмбрион (являющийся наполовину чужеродным организмом), замедляет деление эндометриальных клеток. Прогестеронновая терапия проводится как перед ЭКО, так и после, для лучшего закрепления плодного яйца в матке.
Помимо гормональной терапии, в рамках подготовки к ЭКО пациентке назначается прием витаминно-минеральных комплексов, содержащих витамины группы В, витамины А, Е, С, цинк, железо, магнием и другими нужными элементами. Для коррекции состояния эндометрия врач также прописывает препараты, улучшающие кровоснабжение матки.
Подготовка к ЭКО при патологиях эндометрия
При заболеваниях слизистой оболочки матки пациентка проходит более сложный и продолжительный курс терапии. Первый этап направлен на устранение первичной патологии, которое вызвало негативные изменения в тканях. Например, большое значение при подготовке к ЭКО при хроническом эндометрите имеет прием:
- противовоспалительных и антибактериальных, противовирусных препаратов, которые препятствуют дальнейшему поражению тканей слизистой;
- иммуномодулирующих и антиоксидантных лекарств, улучшающих сопротивляемость организма инфекционным агентам;
- антикоагулянты и препараты, улучшающие кровоснабжение матки и ее слизистой оболочки;
- витамины и минеральные комплексы, оказывающие общеукрепляющее воздействие, стимулирующие рост здоровой эндометриальной ткани.
При эндометриозе, напротив, требуется удаление излишков эндометриальной ткани. Для этого используются хирургические методы в комплексе с препаратами, подавляющими патологический рост слизистой, нормализующих гормональный фон, эндокринную функцию организма и т. д. Сегодняшние технологии позволяют удалить разросшиеся участки эндометрия с минимальными побочными эффектами – например, с помощью электро- или криодеструкции, лазерной вапоризации. В отличие от традиционной хирургической резекции они моментально коагулируют кровеносные сосуды, тем самым предотвращая маточные кровотечения или инфицирование органа.
Для точного выявления патологий проводится гистероскопия эндометрия перед ЭКО. Этот метод исследования заключается в визуальной оценке состояния слизистой с помощью тонкого трубчатого инструмента с оптической или электронно-оптической системой. Она может проводиться одновременно с удалением новообразований с помощью введенного через гистероскоп скальпеля специальной конструкции. Гистероскопия часто дополняется перед ЭКО биопсией эндометрия (извлечением образца ткани для изучения), УЗИ матки и другими способами диагностики.

Образ жизни при подготовке к ЭКО
Большую роль при подготовке матки к экстракорпоральному оплодотворению играет питание пациентки. В пище содержится много веществ, которые благотворно или, наоборот, отрицательно сказываются на состоянии ее слизистой к ЭКО. Полезными для наращивания эндометрия являются ананас, малина, грейпфрут, тыква, бобовые, овощи. Чтобы предотвратить разрастание слизистой на соседние органы, рекомендуют употреблять фасоль, мясо рыбы и птицы, овощи, богатые клетчаткой.
Также пристальное внимание нужно уделить образу жизни в целом. Нарастить эндометрий перед ЭКО помогают:
- физическая активность (только не чрезмерная) – утренние пробежки, домашний фитнес, пилатес;
- крепкий и регулярный сон (не менее 7 часов в сутки), отсутствие стрессов и волнения;
- отказ от алкоголя, курения, употребления психоактивных веществ, оказывающий системное негативное влияние на весь организм.
Однако, используя эти «подручные» способы, помните – по-настоящему качественную и эффективную помощь при подготовке к ЭКО может предоставить только квалифицированный врач. Прием препаратов, диету, уровень активности и прочие аспекты необходимо предварительно согласовывать с ним.
Источник
Плацентарная недостаточность
Большинство женщин знают, что плацента связывает маму и малыша во время беременности и при помощи нее к малышу поступают питательные вещества и кислород. Бывают ли такие ситуации, когда плацента перестает правильно и полноценно выполнять свою функцию? Можно ли как то предотвратить это?
Какую функцию выполняет плацента
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона — зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки — равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.
Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др.
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
Виды и причины плацентарной недостаточности
Врачи различают острую и хроническую плацентарную недостаточность:
Острая плацентарная недостаточность — это состояние, требующее экстренного вмешательства врачей. Она характеризуется стремительным ухудшением плацентарного кровотока. Острая плацентарная недостаточность возникает в основном в результате отслойки плаценты или гибели отдельных участков ткани плаценты например при образовании тромбов в сосудах. Причиной отслойки может послужить травма живота, антифосфолипидный синдром.
Фосфолипиды – это сложные жиры, которые входят в состав оболочек всех клеток организма. В ряде случаев иммунная система организма вырабатывает большое количество антител к некоторым собственным фосфолипидам и белкам, связывающим эти липиды. Они называются антифосфолипидные антитела и при взаимодействии с клетками организма вызывают повреждение клеток и активацию свертывающей системы крови, что приводит к тромбообразованию.
Антифосфолипидный синдром является самой частой причиной тромботических осложнений при беременности, в том числе причиной отслойки плаценты и острой плацентаной недостаточности.
Вызвать отслойку плаценты может также тяжелое течение гестоза – грозного осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Острая плацентарная недостаточность развивается при отслойке более 2/3 поверхности плаценты.
В случае развития острой плацентарной недостаточности необходимо максимально быстро провести операцию кесарева сечения для сохранения жизни малыша и мамы.
Значительно чаще у беременных женщин встречается хроническая плацентарная недостаточность. В этом случае происходит нарушение формирования и созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровотоки, ограничивается газообмен и обмен веществ в плаценте, снижается синтез плацентарных гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ малышу, вызывают задержку роста и развития плода.
Причинами плацентарной недостаточности чаще всего являются перенесенные аборты, особенно хирургический аборт при первой беременности, курение, при этом количество и крепость выкуриваемых сигарет значения не имеют, поскольку на формировании неполноценных сосудов плаценты негативное действие оказывает табачный дым, а не никотин.
В группу риска по развитию плацентарной недостаточности входят также женщины с хроническими заболеваниями, такими как артериальная гипертензия, железодефицитная анемия, пиелонефрит, сахарный диабет, заболевания щитовидной железы.
В последние годы наблюдается значительный рост плацентарной недостаточности, вызванной бактериями, вирусами, грибами. Причиной этого может быть как острая инфекция, перенесенная будущей мамой во время беременности, так и активация хронического инфекционного процесса в организме беременной женщины.
Немаловажное значение в формировании хронической плацентарной недостаточности играет патология матки: эндометриоз, пороки развития матки (седловидная, двурогая). Фактором риска врачи считают также миому матки. Безусловно, целый ряд лекарственных средств оказывает неблагоприятное влияние на формирование плаценты и развитие плода. В настоящее время определен список препаратов, не разрешенных к применению во время беременности.
Также большое значение в развитии плацентарной недостаточности имеет тромбофилия – повышенная склонность организма к образованию сгустков крови — тромбов в сосудах.
В некоторых случаях плацентарная недостаточность может быть обусловлена наличием хромосомных нарушений у плода, в частности при синдромах Дауна (наличие дополнительной 21 хромосомы у плода) или синдроме Эдвардса (дополнительная 18 хромосома у плода) уже в ранние сроки беременности диагностируется нарушение функции плаценты.
Следует отметить, что среди осложнений беременности, наиболее часто приводящих к развитию хронической плацентарной недостаточности, существенным фактором является преэклампсия (или поздний гестоз) – это осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты. Следовательно, симптомы хронической плацентарной недостаточности будут обусловлены недостатком поступления кислорода и питательных веществ к плоду.
Это прежде всего, задержка внутриутробного развития плода – отставание размеров плода и замедление темпов его роста. Часто имеют место изменение двигательной активности плода. Сначала может быть некоторое усиление движений, а затем уменьшение. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации в родах, у них отмечается нарушение адаптации к внеутробной жизни, повышенная заболеваемость в первый год жизни.
По времени возникновения врачи разделяют плацентарную недостаточность на раннюю и позднюю.
Ранняя (или первичная) плацентарная недостаточность развивается до 16 недель беременности. Она возникает уже на этапе формирования плаценты и связана с заболеваниями беременной женщины, имеющимися до беременности, к примеру с патологией матки, хронической артериальной гипертензией, эндокринологическими заболеваниями. При этом происходит формированием неполноценных сосудов в плаценте.
Поздняя (или вторичная) плацентарная недостаточность возникает после 16 недель беременности и чаще всего связана с заболеваниями, возникшими уже во время беременности. Чаще всего это железодефицитная анемия (то есть снижение концентрации гемоглобина и железа в крови), гестационный сахарный диабет (то есть нарушение усвоения организмом глюкозы, возникшее на фоне беременности), перенесенные вирусные и бактериальные инфекции.
Важным является подразделение плацентарной недостаточности на компенсированную и декомпенсированные формы. Компенсированная плацентарная недостаточность развивается, к примеру, при угрозе прерывания беременности и нетяжелых формах позднего гестоза, в случае, если эти осложнения успешно поддаются медикаментозной коррекции. Декомпенсированная плацентарная недостаточность вызывает развитие задержки развития плода, хронической внутриутробной гипоксии, вплоть до гибели плода.
Диагностика плацентарной недостаточности
Лечить уже развившуюся плацентарную недостаточность практически невозможно, поэтому врачи активно стремятся выявлять беременных женщин, угрожаемых в отношении формирования нарушений функции плаценты. Если плацентарная недостаточность выявляется в 3 триместре беременности, эффективного лечения, к сожалению, не существует. Поэтому очень активно в настоящее время применяются все способы выявления в ранние сроки беременности тех женщин, в формировании плаценты которых произошли нарушения.
В первую очередь, при постановке на учет по беременности выявляют максимально значимые факторы риска – курение, перенесенные аборты, отягощенную наследственность (низкий вес при рождении, склонность к тромбозам), наличие хронических заболеваний сердца, сосудов, сахарного диабета.
Профилактические мероприятия против развития плацентарной недостаточности особенно актуальны и необходимы до 16-17 недель беременности, когда происходит формирование структур плаценты.
Значимую помощь в оценке риска развития плацентарной недостаточности оказывает пренатальный скрининг, который проводится в 11-14 недель беременности. Он проводится для выявления синдромов Дауна, Эдвардса и др. хромосомных болезней у плода. В настоящее время самым актуальным является проведение комплексного ранний скрининг беременной на прогнозирование риска развития плацентарной недостаточности, преэклампсии и внутриутробной задержки развития плода. Поскольку данный вид диагностики относится к самым современным и передовым, к сожалению, он пока не включен в перечень услуг, предоставляемых в женской консультации в рамках ОМС, но доступен всем желающим в центрах пренатальной диагностики.
Определение белков, вырабатываемых плацентой
В первую очередь проводят определение белка РАРР-А, он является также маркером хромосомных аномалий плода. Снижение концентрации РАРР-А в крови в 11-14 недель беременности встречается у беременных женщин, имеющих высокий риск плацентарной недостаточности и задержки развития плода.
Второй гормон плаценты, который помогает в оценке рисков плацентарной недостаточности – PIGF (плацентарный фактор роста). Его концентрация в крови снижается задолго до первых проявлений плацентарной недостаточности. Его определение применяют не настолько широко, как PAPP-A, но тем не менее многие лаборатории уже включили данный белок в пренатальный скрининг 1 триместра. Крайне важное значение при проведении скрининга 1 триместра имеет измерение кровотоков в сосудах матки. Однозначно доказано, что сужение сосудов матки, определяемое при исследовании, свидетельствует о неполноценности формирования плаценты, которое будет ухудшаться с увеличением срока беременности и приведет к снижению питания малыша и снабжения его кислородов, то есть к развитию плацентарной недостаточности и задержки развития плода. При нормальных размерах маточных сосудов в 11-14 недель беременности риск тяжелой плацентарной недостаточности ничтожно мал.
Следующее обязательное скрининговое ультразвуковое исследование проводится в 20-21 неделю беременности. При этом обязательно проводят измерения плода, чтобы оценить, нет ли отставания в росте. Ведь при кислородном голодании замедляются темпы роста плода и размеры его начинают отставать от нормы для каждого срока беременности. Кроме того врач обязательно оценивает состояние и зрелость плаценты. Во время УЗИ проводится также допплерометрия сосудов матки для выявления ранних изменений, предшествующих клиническим проявлениям плацентарной недостаточности.
У пациенток, относящихся к группе высокого риска кроме УЗИ и допплерометрии проводят также суточное мониторирование колебаний артериального давления, определение количества белка в анализе мочи, собранном за сутки, оценивают показатели системы свертывания крови.
Третье УЗИ проводится всем будущим мамам в 30–34 недели беременности. Врач измеряет окружность головы и живота крохи, длину костей его ручек и ножек, и вычисляет предполагаемый вес плода. Эти измерения позволяют доктору убедиться в том, что малыш развивается нормально. Также имеет значение строение плаценты, наличие в ней признаков старения, вследствие чего она обычно перестает полноценно снабжать малыша кровью, а, значит, ему перестает хватать кислорода и питательных веществ и развитие ребенка нарушается. Во время УЗИ оценивается количество и вид околоплодных вод, которые также могут изменяться при внутриутробном страдании плода.
ДОППЛЕРОМЕТРИЯ
Допплерометрия сосудов плаценты и пуповины (метод исследования скоростей кровотоков в этих сосудах) так же позволяет оценить самочувствие малыша. Доктор исследует кровоток в артериях матки, пуповины, сердца и мозга ребенка. Это исследование позволяет определить, хорошо ли работает плацента, нет ли признаков нехватки кислорода у малыша, или развития гестоза у мамы. При снижении скорости кровотока в каком-либо сосуде можно говорить о нарушениях питания плода различной степени тяжести.
Вовремя проведенное обследование позволяет выявить начальные стадии дефицита кровоснабжения. В таких случаях лечение сможет предотвратить грозные осложнения, такие как гипоксия и внутриутробная задержка развития малыша. Допперометрию проводят в 20–21 неделю и в 30-32 недели беременности, при наличии изменений, контроль осуществляют минимум каждые две недели.
КАРДИОТОКОГРАФИЯ
Это важный метод оценки состояния плода. Проводится КТГ при сроке беременности 33 недели и более, поскольку только на этом этапе внутриутробного развития малыша устанавливается полноценная регуляция деятельности сердечно-сосудистой системы плода центрами спинного и головного мозга. Запись сердцебиений плода проводят в течение 20–40 минут, а при необходимости исследование может быть продлено до 1,5 часов.
Аппарат регистрирует и записывает частоту сердцебиений малыша. Врач акушер-гинеколог оценивает кривую записи сердцебиений, эпизоды урежения и резкого учащения частоты сердечных сокращений плода и на основании этих данных делает заключение о том, насколько комфортно малыш чувствует себя в животе у мамы. К примеру, при снижении концентрации кислорода в крови плода, уменьшается и его поступление к клеткам нервной системы, что в свою очередь отражается на частоте сердечных сокращений. При нормальном течении беременности КТГ проводят после 33 недели 1 раз в 10–14 дней, иногда чаще. В некоторых клиниках в настоящее время предлагается услуга постоянного КТГ-мониторирования, что приобретает актуальность при наличии признаков плацентарной недостаточности. Беременной женщине выдается мониторчик, который регистрирует изменения сердечной деятельности малыша и эти данные по интернету передаются лечащему врачу.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Источник