РОСПОТРЕБНАДЗОР по РТ
РОСПОТРЕБНАДЗОР по РТ
Как повысить уровень гемоглобина у ребенка? — Вопросы-ответы
Как повысить уровень гемоглобина у ребенка?
Как повысить уровень гемоглобина у ребенка?
Гемоглобин— это сложный железосодержащий белок, который содержится в эритроцитах. Именно гемоглобинявляется основной составляющей эритроцитов и придает им характерный красный цвет. Это один из важнейших компонентов крови, так как, основной функцией гемоглобина является перенос кислорода из альвеол легких к клеткам всего организма и углекислого газа от клеток к альвеолах легких.
Гемоглобин у детейопределяют при сдаче клинического анализа крови.
Норма уровня гемоглобина у ребенка, это некоторый диапазон количества гемоглобина, в пределах которого организм ребенка нормально функционирует.
Нормальный уровень гемоглобина у ребенка напрямую зависит от возраста, поэтому один и тот же уровень гемоглобина в крови ребенка в одном возрасте будет считаться нормой, а в другом возрасте может расцениваться как низкий уровень гемоглобина.
Как повысить уровень гемоглобина у ребенка?
Еслиу ребенка низкий гемоглобин, то в этом случае назначают железосодержащие препараты для повышения уровня гемоглобина. Железосодержащие препараты – самый эффективный способ быстро повысить уровень гемоглобина у ребенка. Есть форма выпуска лекарственных средств, которые подходят для повышения уровня гемоглобина даже грудным детям.
Продукты, способствующие повышению гемоглобина у детей:
· мясные продукты: почки, сердце, рыба, птица, язык (для поддержания уровня гемоглобина можно есть отварной говяжий язык по 50 г ежедневно), белое куриное мясо;
· каши, крупы: гречка, рожь, фасоль, чечевица, горох, толокно;
· овощи и зелень: помидоры, картофель (молодой печеный с кожурой), репчатый лук, тыква, свекла, зеленые овощи, ботва молодой репы, горчица, кресс-салат, листья одуванчика, шпинат, зелень петрушки;
· фрукты: яблоки красные/зеленые, яблоки, сливы, бананы, гранаты, груши, персики, абрикосы (курага), хурма, айва;
· ягоды: черная смородина и клюква (можно купить замороженные, тоже помогает; клюкву можно в сахаре), клубника/земляника, черника;
· соки: гранатовый (по 2 глотка ежедневно), свекольный, морковный, «Сок из красных фруктов»; специально разработанный для беременных яблочный сок с повышенным содержанием железа;
· прочее: грецкие орехи, икра черная/красная, морепродукты, яичный желток, черный шоколад, сушеные грибы, сухофрукты, гематоген.
Наш организм устроен так, что независимо от количества поступающего железа с пищей, он способен усвоить только определенное (небольшое) количество железа, т. к. повешенный уровень железа в крови гораздо более опасен, чем его недостаток.
Наиболее легко усвояемое железо находиться только в мясных продуктах.
Только препараты, содержащие железо способны быстро повысить низкий гемоглобин у ребенка.
Кроме правильного питания не стоит забывать и о пользе прогулок на свежем воздухе.
Источник
Коррекция дефицита железа у детей
Целью терапии железодефицитной анемии (ЖДА) является устранение дефицита железа и восстановление его запасов в организме. Добиться этого можно только при ликвидации причины, лежащей в основе ЖДА в организме.

Основные принципы лечения ЖДА сформулированы Л. И. Идельсоном в 1981 г.:
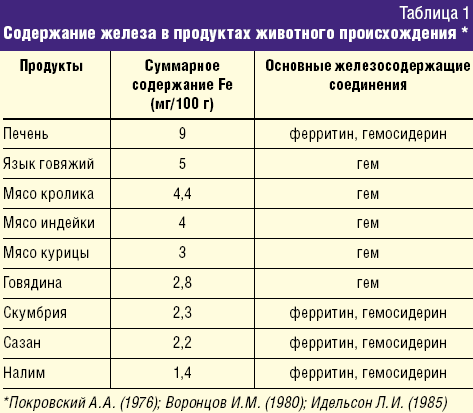
Ранее существовало мнение, что дефицит железа можно устранить назначением диеты, содержащей яблоки, гречневую крупу, гранаты и другие продукты растительного происхождения, содержащие железо. Однако в 60-е гг. ХХ века исследователями было доказано, что железо, содержащееся в продуктах в виде гема (мясо, печень, рыба), лучше усваивается в организме, чем из других соединений. Около 90% железа всасывается в 12-перстной кишке, остальное – в верхнем отделе тощей кишки. При железодефицитных состояниях абсорбционная поверхность тонкого кишечника увеличивается. Железо всасывается в 2-х формах:
Количество железа, поступающее в течение суток с пищей, содержит около 10–12 мг железа (гемовое + негемовое), но только 1–1,2 мг микроэлемента из этого количества абсорбируется. Установлено, что биодоступность гемового железа в пищевых продуктах более высокая, чем из негемовых соединений, и составляет 25–30%.
Большая часть поступающего с пищей железа представлена негемовой формой. Биодоступность железа из злаковых, бобовых, клубневых, овощей и фруктов значительно ниже, чем из гемовых соединений, и во многом зависит от преобладания в рационе факторов, ингибирующих либо потенцирующих кишечную ферроабсорбцию (табл. 3).
Несмотря на высокое содержание железа в части продуктов растительного происхождения, они не в состоянии обеспечить им организм ребенка. Присутствующие в продуктах питания растительного происхождения вещества (танины, фитины, фосфаты) образуют с Fe (III) нерастворимые соединения и выводятся с калом. Имеются также сведения о неблагоприятном влиянии на абсорбцию железа пищевых волокон, которыми богаты крупы, свежие овощи, фрукты. В кишечнике пищевые волокна практически не перевариваются, железо фиксируется на их поверхности и выводится с калом. Напротив, повышают биодоступность железа аскорбиновая кислота, животный белок (мясо, рыба), которые увеличивают абсорбцию микроэлемента. Необходимо отметить также, что продукты из мяса, печени, рыбы, в свою очередь, увеличивают всасывание железа из овощей и фруктов при одновременном их применении.
Полноценная и сбалансированная по основным ингредиентам диета позволяет лишь «покрыть» физиологическую потребность организма в железе, но не устранить его дефицит.
Естественной профилактикой ЖДА у детей первых месяцев жизни является исключительно грудное вскармливание до 4–6 мес. Известно, что концентрация железа в женском молоке составляет всего 0,2–0,4 мг/л, однако абсорбция железа из него достигает 50%, что обеспечивает потребность ребенка первых 4–6 мес. К моменту удвоения массы тела ребенка (5–6 мес) антенатальные запасы железа в его организме истощаются.
С целью профилактики ЖДА при искусственном вскармливании целесообразно у детей, относящихся к группе риска по развитию ЖДА, использовать смеси, обогащенные железом. Они назначаются доношенным детям, относящимся к группе риска (из двойни, тройни, имеющих большую прибавку в массе), начиная с 3–5 мес жизни, а недоношенным – с 1,5–2 мес. Содержание железа в смесях для искусственного вскармливания детей первого полугодия жизни составляет 3–5–8 мг/л смеси, а для детей второго полугодия – 10–14 мг/л.
Включение в питание детей продуктов прикорма, обогащенных железом (фруктовые соки, фруктовые и овощные пюре, инстантные каши), заметно повышает количество железа, поступающего с пищей в организм ребенка.
Детям в возрасте 4–6 мес, находящимся на грудном вскармливании, и младенцам после 6 мес жизни, не получающим обогащенное железом питание, целесообразно назначать препараты железа в профилактической дозе 1–2 мг/кг/день до 12–18 мес жизни.
ЖДА у детей раннего возраста связывают с ранним использованием в пищу коровьего или козьего молока, содержащего высокий уровень белка. Следует отметить, что развитие ЖДА у этих детей связано не только с низким уровнем железа в коровьем молоке, плохим его усвоением, но и потерей железа за счет микродиапедезных кишечных кровотечений. Многочисленными исследованиями отмечена взаимосвязь между количеством употребляемого неадаптированного продукта (молока, кефира) и степенью выраженности микродиапедезных кишечных кровопотерь у младенцев. Отмечено, что чувствительность к неадаптированным продуктам уменьшается с возрастом и после 2-х лет жизни микродиапедезных кишечных кровотечений на фоне приема коровьего молока не отмечается. Механизм, лежащий в основе повышенной экскреции гемоглобина с калом на фоне приема неадаптированных молочных продуктов, у детей раннего возраста точно не известен. Часть авторов связывают микродиапедезные кишечные кровотечения с непереносимостью белков коровьего молока.
Выбору препарата для коррекции ЖДА придается особое значение, поскольку длительность лечения может составлять от нескольких недель до нескольких месяцев. При этом важны не только эффективность, но и отсутствие побочных эффектов и осложнений, приверженность к проводимой терапии, особенно в педиатрической практике.
В настоящее время все препараты железа разделяют на две группы (табл. 4):
Терапия железодефицитных состояний должна быть направлена на устранение причины и одновременное восполнение дефицита железа лекарственными Fe-содержащими препаратами.
Терапия железодефицитных состояний должна проводиться преимущественно препаратами железа для приема внутрь.
Пероральный прием препаратов Fe:
Парентеральное введение препаратов железа показано лишь по специальным показаниям (синдром нарушенного кишечного всасывания, состояние после обширной резекции тонкого кишечника).
Требования к препаратам железа для приема внутрь, применяемым в детской практике:
Детям раннего возраста предпочтительно назначение железосодержащих препаратов, выпускаемых в форме капель, сиропа. Хороши для детей этой возрастной группы Актиферрин (капли, сироп), Мальтофер (капли, сироп), Феррум Лек (сироп), Гемофер (капли) (табл. 5).
Для детей подросткового возраста лучше всего назначать препараты железа типа Феррум Лека (жевательные таблетки) или Тардиферона и Ферроградумента, которые медленно всасываются, обеспечивая пролонгированную и равномерную абсорбцию медикаментозного железа в кишечнике. Как правило, эти препараты хорошо переносятся больными.
После выбора железосодержащего препарата и способа его применения необходимо определить ежедневную суточную дозу лекарственного средства и кратность приема (табл. 6).
Рекомендуемые дозы двухвалентного железа рассчитаны на основе данных, свидетельствующих, что лишь 10–15% поступающего в организм железа всасывается.
Препараты железа (III) – ГПК используются у детей с ЖДА разного возраста в терапевтической дозе 5 мг/кг/сут.
При латентном дефиците железа все препараты железа используются в половинной терапевтической дозе.
Профилактические дозы препаратов железа:
Известно, что лечение солевыми препаратами может сопровождаться расстройствами стула, в связи с чем терапию препаратами двухвалентного железа необходимо начинать с дозы, равной 1/4–1/2 от расчетной терапевтической, с последующим постепенным достижением полной дозы в течение 7–14 дней. Темп «постепенного наращивания» дозы до терапевтической зависит как от выраженности дефицита железа, так и от состояния желудочно-кишечного тракта и индивидуальной переносимости препарата. Данная методика позволяет подобрать индивидуальную дозу в зависимости от переносимости и снизить риск побочных эффектов терапии солевыми препаратами железа.
Хорошо известно, что солевые препараты железа в просвете кишечника взаимодействуют с компонентами пищи, лекарствами, затрудняя абсорбцию железа. В связи с этим солевые препараты железа рекомендуют назначать за 1 ч до приема пищи. Назначение препаратов Fe (III) – ГПК не требует применения методики постепенного наращивания дозы. Препараты этой группы назначаются сразу в полной дозе вне зависимости от еды, поскольку пища не влияет на их абсорбцию.
Терапевтический эффект при пероральном приеме железа появляется постепенно. Вначале отмечается клиническое улучшение и лишь спустя некоторое время происходит нормализация гемоглобина. Первым положительным клиническим признаком, появляющимся при лечении препаратами железа, является исчезновение или уменьшение мышечной слабости. Последнее обусловлено тем, что железо входит в состав ферментов, участвующих в сокращении миофибрилл. На 10–12 день от начала лечения повышается содержание ретикулоцитов в периферической крови. Повышение гемоглобина может быть постепенным либо скачкообразным. Чаще всего начало подъема уровня гемоглобина происходит на 3–4 нед от начала терапии. Как показали многочисленные исследования, исчезновение клинических проявлений заболевания отмечается к 1–2 мес терапии, а исчезновение тканевой сидеропении наступает на 3–6 мес лечения. Суточная доза элементарного железа после нормализации уровня гемоглобина должна соответствовать 1/2 терапевтической дозы (табл. 7). Раннее прекращение лечения препаратами железа, как правило, приводит к рецидивам ЖДА. Длительность основного курса лечения препаратами железа составляет 6–10 нед в зависимости от степени тяжести выявленной железодефицитной анемии. Продолжительность профилактического курса препаратами железа с целью создания депо железа в организме составляет:
Критерии эффективности лечения препаратами железа:
Рефрактерность железодефицитной анемии обусловлена неадекватностью назначаемой терапии или анемией, не связанной с дефицитом железа!
Парентеральные препараты при лечении железодефицитной анемии должны использоваться только по строгим показаниям!
Показания к парентеральному введению препаратов железа:
Парентеральные препараты лучше использовать не ежедневно, а с интервалом в 1–2 дня. При этом в первые 1–3 введения можно использовать половинную дозу.
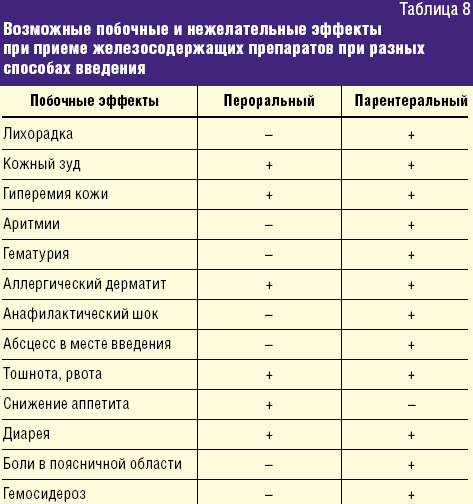
Учитывая длительность проведения ферротерапии, выбор препаратов для коррекции ЖДА у детей раннего возраста требует особого внимания. Как солевые препараты железа, так и препараты Fe(III) — ГПК полимальтозного комплекса являются эффективными при терапии ЖДС. Побочные и нежелательные явления при пероральной ферротерапии ЖДА в основном связаны с превышением рекомендуемых доз и чаще проявляются диспепсией. Побочные реакции и нежелательные эффекты, которые могут развиться при ферротерапии у детей, суммированы в таблице 8.
Парентеральные препараты железа должны применяться только строго по специальным показаниям.
Переливания крови или эритроцитарной массы при ЖДА проводятся крайне редко и строго по жизненным показаниям. Критериями для гемотрансфузии является снижение гемоглобина ниже критического уровня в сочетании с признаками нарушения центральной гемодинамики, геморрагического шока, анемической прекомы, гипоксического синдрома (табл. 9). Гемотрансфузия может проводиться и при значениях гемоглобина и гематокрита выше критических, если имеет место массивная острая кровопотеря.
Эффект от гемотрансфузий при ЖДА кратковременный. Отмечено отрицательное влияние гемотрансфузий на эритропоэз. К тому же сохраняется высокий риск трансфузионного инфицирования реципиента. При наличии витальных показаний для заместительной гемотрансфузии предпочтение отдается эритроцитарной массе или отмытым эритроцитам из расчета 10–15 мл/кг массы. Детям старшего возраста обычно переливают от 150 до 250 мл. Цельную кровь в последние годы в педиатрической практике не используют.
Профилактика ЖДА у детей включает:
1. Антенатальную профилактику:
2. Постнатальную профилактику:
Вакцинация детей с ЖДА проводится после нормализации уровня гемоглобина.
Снятие с диспансерного учета осуществляется через год.
И. Н. Захарова, доктор медицинских наук, профессор
Н. А. Коровина, доктор медицинских наук, профессор
А. Л. Заплатников, доктор медицинских наук, профессор
Н. Е. Малова, кандидат медицинских наук
РМАПО, Москва
Источник