- Особенности ЭКО при низком АМГ
- Что ускоряет снижение овариального запаса?
- Можно ли помочь?
- Есть ли шанс забеременеть при низком АМГ?
- Что такое антимюллеров гормон (АМГ)?
- Когда АМГ снижается?
- Можно ли увеличить уровень АМГ?
- Возможна ли беременность при низком АМГ?
- Донорство ооцитов. Все «за и против».
- Записаться на прием
- Задать вопрос онлайн
- Заказать обратный звонок
- Остались вопросы? Свяжитесь с нами:
- Остались вопросы? Свяжитесь с нами:
- Остались вопросы? Свяжитесь с нами:
Особенности ЭКО при низком АМГ
Как правило, женщина может заметить это к 35 годам. К счастью, наша клиника лечения бесплодия способна помочь пациенткам с такой проблемой.
Что ускоряет снижение овариального запаса?
- операции, проведенные на яичниках;
- многократные процедуры стимуляции овуляции;
- злокачественные опухоли в яичниках;
- курение;
- алкогольная зависимость;
- плохая экология;
- наследственность (если у матери ранняя менопауза, дочь наверняка столкнется с такой же проблемой).
Снижение овариального запаса может быть замечено на УЗИ органов малого таза. Так, специалист может отметить отсутствие доминантного фолликула, а также низкое количество фолликулов в полости яичника. Разумеется, на основании единственного обследования выводы делать не стоит. Однако если тенденция повторяется на протяжении двух или трёх месяцев, нужно обратить внимание на проблему.
Чтобы точно выяснить собственный запас половых клеток, нужно сдать анализ на антимюллеров гормон. Для каждой возрастной группы его показатели разные (кстати, и в каждой лаборатории обычно есть свои нормы). Однако одно можно сказать точно: если АМГ ниже единицы, у женщины есть проблемы с запасом яйцеклеток.
Стоит отметить, что на проведение процедуры ЭКО по ОМС могут рассчитывать пациентки, у которых показатель антимюллерова гормона не ниже 0,8 нг/мл. В противном случае придётся делать экстракорпоральное оплодотворение за собственные средства. В чём же сложность процедуры при низком показателе АМГ?
Можно ли помочь?
Повысить овариальный запас половых клеток невозможно, нельзя также улучшить качество оставшихся. Следовательно, шанс на спонтанную беременность крайне мал. Однако на помощь приходят вспомогательные репродуктивные технологии. В ходе протокола экстракорпорального оплодотворения в большинстве случаев возможно получить несколько яйцеклеток, пригодных для оплодотворения.
Как правило, для этого часто прибегают к длинному протоколу, поскольку он считается более щадящим. Длинный протокол начинается во второй половине менструального цикла. Женщина принимает препараты-агонисты, которые блокируют выработку собственных гормонов. Далее организм пациентки получает искусственные дозы гормонов, и весь процесс проходит в рамках, заданных репродуктологом. В таком случае врач получает практически стопроцентную возможность контролировать процессы, связанные с созреванием фолликулов.
Существует еще один тип протокола, подходящий для пациенток со сниженным овариальным запасом, — это японский. Он подразумевает мягкую стимуляцию с перерывами, направленную на получение одной или двух качественных яйцеклеток. Выращенные в лабораторных условиях эмбрионы замораживают, чтобы затем перенести в матку пациентки через пару циклов. В таком случае организм будущей мамы получает время на отдых, шансы на имплантацию повышаются.
Ещё один вариант — протокол в естественном цикле. В таком случае стимуляция не применяется вообще, поэтому женский организм не подвергается нагрузке, запас яйцеклеток истощается в режиме, предусмотренном природой. Но есть у такого протокола и минус: возможно получить лишь одну яйцеклетку, при этом не известно, какого качества она будет.
В каждом конкретном случае для пациентки подбираются основные и вспомогательные препараты, способные помочь её организму, снизить нагрузку на него. Кроме того, пациентке (вне зависимости от показателя количества яйцеклеток перед протоколом) после ЭКО рекомендовано пересдать анализ на АМГ. Это даст возможность оценить работоспособность яичников и выстроить дальнейшую стратегию поведения (если беременность не наступила).
Источник
Есть ли шанс забеременеть при низком АМГ?
Это часто поступающий от пациентов вопрос. Ответит на него наш акушер-гинеколог и репродуктолог Кикина Юлия Алексеевна.
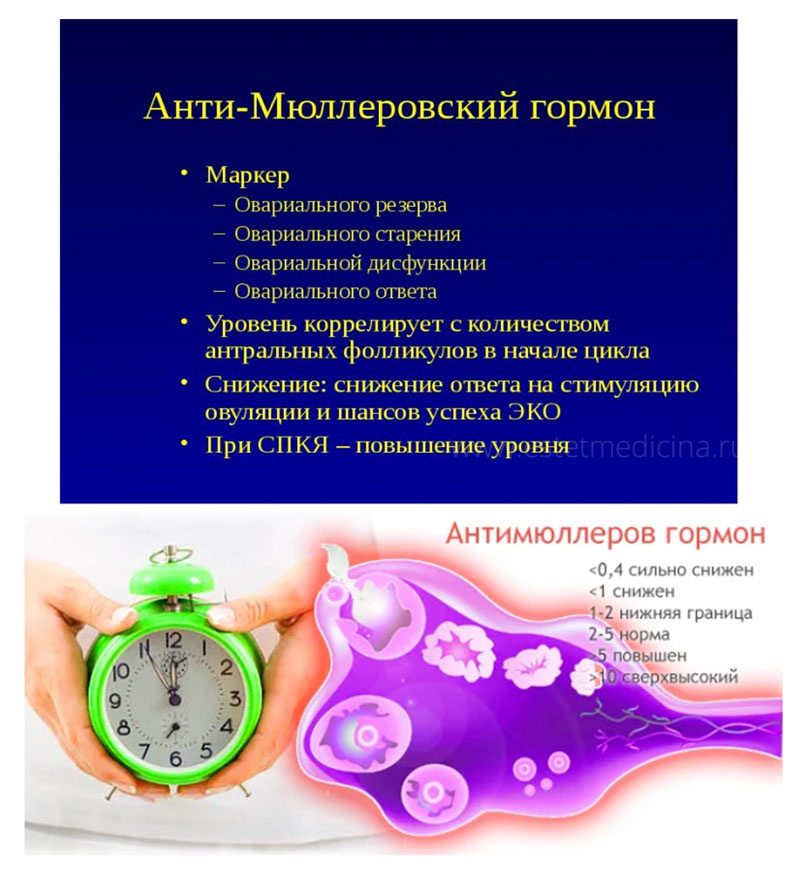
Что такое антимюллеров гормон (АМГ)?
Это трансформирующий фактор роста, который вырабатывается и у мужчин, и у женщин. Во внутриутробном периоде этот гормон ответственен за регресс органов мюллерова протока и правильное формирование маточных труб, матки и верхней части влагалища. В детском возрасте уровень АМГ низкий, к репродуктивному повышается, после 35 начинает снижаться. У женщин АМГ вырабатывается в преантральных и малых антральных фолликулах размером менее 4 мм. Продукция АМГ не зависит от уровня фолликулостимулирующего гормона (ФСГ) и не меняется в течение менструального цикла, поэтому его можно сдавать в любой день и определять по нему репродуктивный потенциал женщины — а именно, сколько еще осталось фолликулов с яйцеклетками в яичниках. В норме уровень АМГ составляет 1.0 — 2.5 нг/мл.
Когда АМГ снижается?
- В позднем репродуктивном возрасте, когда число фолликулов уменьшается в силу того, что заканчивается фолликулярный резерв;
- После оперативного вмешательства на яичниках (количество фолликулов при этом уменьшается удаления или повреждения ткани яичников);
- При ожирении в старшем репродуктивном возрасте;
- Дисгенезия гонад (врожденное нарушение развития репродуктивной системы).
Можно ли увеличить уровень АМГ?
Реальных методов изменить уровень АМГ не существует. Потому что, как я уже говорила, основная причина снижения АМГ — уменьшение уровня преантральных фолликулов, т.е снижение фолликулярного резерва. Способов восстановить фолликулярный запас не существует. Но в разных лабораториях результат анализа может быть разным, поэтому бывают случаи, когда пересдача анализа дает женщине ложную надежду, потому что результат оказывается немного выше предыдущих значений. Но если АМГ меньше, чем 0.6, то принципиальной разницы нет — 0.1 или 0.5 нг/мл. И то, и другое — крайне низкие показатели, которые говорят о существенном снижении ресурса яичников. Поэтому, если результат АМГ менее 0.5 нг/мл, его можно не мониторить.
Возможна ли беременность при низком АМГ?
Да, но возможность достижения беременности определяется не только уровнем АМГ, но еще и целым рядом показателей.
В первую очередь, это возраст. Если возраст женщины до 35 лет, шансы на достижение беременности достаточно велики, даже если уровень АМГ крайне низкий. У меня была пациентка 27 лет, после нескольких операций на яичниках по поводу эндометриоза, у которой АМГ был 0.1 нг/мл. На ЭКО мы с ней получили всего 1 клетку, 1 эмбрион. Но эмбрион был качественный и беременность наступила с первой попытки и закончилась благополучными родами.
Второй момент — регулярный менструальный цикл. Если менструация регулярная, через 28–30 дней вместе с остальными факторами это дает хороший шанс на успех.
Очень важный фактор — уровень ФСГ (фолликулостимулирующего гормона гипофиза). Если он в норме, значит, работа яичников не нарушена и есть шанс на получение качественных клеток и наступление беременности.
Один из основных критериев — картинка узи: количество фолликулов диаметром до 10 мм на 2–3 день менструального цикла. Если в яичниках не менее 5 фолликулов с каждой стороны — это очень хороший задел для успешной программы ЭКО, даже если уровень АМГ составляет 0.1 нг/мл. Напрашивается вопрос: а возможно ли такое вообще? Как ни странно, возможно. И в моей практике есть целый ряд подобных успешных примеров.
Еще важный показатель — уровень ингибина В более 40–100 пг/мл.
Итак, АМГ — далеко не единственный фактор, определяющий перспективы достижения беременности, поэтому паниковать его снижения не стоит. Множественные успешные протоколы у пациенток со сниженным уровнем АМГ — еще одно постоянно обновляющееся доказательство. Надеюсь, у всех все получится и количество успешных программ будет только расти!
Источник
Донорство ооцитов. Все «за и против».
Записаться на прием
Задать вопрос онлайн
Заказать обратный звонок
На вопросы отвечает Юлия Евгеньевна Мосесова, врач-репродуктолог клиники NGC Next Generation Clinic.

В каких случаях пациенты прибегают к донорским программам?
К донорским программам прибегают тогда, когда из собственных ооцитов не получается вырастить жизнеспособный, качественный эмбрион. Донорами ооцитов могут стать женщины в возрасте до 35 лет, не имеющие проблем с физическим и психическим здоровьем, родившие 1 ребенка. После стимуляции производится забор ооцитов, и их любо сразу оплодотворяют спермой мужа пациентки, либо отправляют в банк для витрификации, или по-другому заморозке. В банке нашей клиники порядка 300 доноров. Менеджеры помогут пациентам определиться с выбором донорского материала. Существуют и персонифицированные программы, когда осуществляется подбор донора под пациентку, и все полученные ооциты используются только для конкретной супружеской пары. Такие программы подходят для пар, где выявлены патологии или есть серьезный мужской фактор, который требует большего количества ооцитов, чем 6-8 ооцитов, которые используются в стандартных программах. Персонифицированные программы самые дорогие, но и самые эффективные.
Какой фактор является определяющим, если речь идет об обращении к донорским яйцеклеткам: возраст, показатели АМГ или количество попыток забеременеть, используя собственные яйцеклетки?
Крайне низкий АМГ (антимюллеров гормон) и высокий ФСГ (фолликулостимулирующий гормон) в среднем наблюдаются у женщин в возрасте 48-49 лет. Я считаю этот возраст предельным. Как понять, что уровень АМГ низкий? Если значение начинается с 0. АМГ = 0,2 и АМГ = 0,5 – это фактически 0. Но даже такие показатели не являются приговором. В России показатель АМГ, как определяющий фактор для наступления беременности, стали использовать только в 2008 году, после публикации отчета Европейской Ассоциации Репродукции Человека о том, что ни один другой гормон не влияет на наступление беременности так, как АМГ. При этом, у достаточно большого количества женщин низкий уровень АМГ может наблюдаться на протяжении всей жизни. У меня есть пациентка, у которой и в 27 лет, и в 42 года АМГ оставался на одном уровне — 0,8, что не помешало ей родить троих детей. Зачатие стало возможным благодаря искусственной инсеминации.
Получается, что 49 лет – предельный возраст для использования собственных клеток. А если женщина старше, выбора нет?
Целью оплодотворения является рождение здорового ребенка. Согласно статистике уже после 40 лет 90% яйцеклеток не дают генетически полноценный эмбрион. Дело ведь не только в яйцеклетках. Организм в целом должен быть готов к беременности и родам. Поэтому я говорю о среднем возрасте в 48-49 лет. При подготовке к зачатию и беременности пары любого возраста сдают анализы и проходят обследование. Поэтому женщина, которая хочет стать мамой здорового малыша, сначала должна пройти обследование и получить заключение врачей об общем состоянии организма, а также о состоянии матки. Иначе зачем обращаться к дорогим донорским программам, если изначально недостаточно ресурсов для вынашивания плода и рождения ребенка. В моей практике были случаи, когда мы получали эмбрионы, но женщина физически не могла выносить ребенка. На проблему стоит смотреть комплексно. Бороться нужно до упора. Этот «упор» у всех наступает в разное время. Приведу в пример пару мотивирующих историй из моей практики. Женщина 44 года. Приехала ко мне на программу из Махачкалы. Ей была проведена стимуляция яичников гонадотропинами по 200 единиц в сутки. После пункции мы получили 22 зрелых ооцита. В итоге родились две прекрасные девочки. Я сама была удивлена, возраст и показатели работали не на нас, но все получилось. Поэтому если состояние вашего организма позволяет зачать и выносить ребенка, то вы это сделаете. Как сделала еще одна моя пациентка в свои 48 лет. У нее не было партнера, поэтому была проведена искусственная инсеминация донорским материалом. Несмотря на возраст, у нее был высокий АМГ и мультифолликулярные яичники. В итоге родился мальчик. Конечно, такие случаи можно пересчитать по пальцам, но шансы есть. Пока есть собственные ооциты, борьбу следует продолжать. Врач не может единолично решить, что пора обращаться к донорскому материалу. Если пациентка уже пришла с такой проблемой, то её нужно выслушать и разъяснить возможности и последствия. Хорошая практика для врача-репродуктолога – это поставить себя на место пациентки, понять его боль, потребности, и на основании этого выстраивать диалог и предлагать варианты.
Какие ооциты лучше использовать: витрифицированные (замороженные) или нативные (не подвергшиеся обработке)?
Однозначно лучше использовать ооциты не подвергшиеся обработке, но это не всегда возможно. Для ЭКО, которое проводятся по ОМС, используются смешанные программы. Это когда помимо собственных ооцитов пациентам добавляют донорские витрифицированные за счет ОМС. Пациентки должны понимать, что в любом случае ооциты подвергаются первичной обработке, а значит и факторам внешней среды. Влияет все: свет и воздух в помещении, где осуществлялся забор, время, проведенное в пути до лаборатории, и множество других факторов. Влияние человеческого фактора не исключено ни в случае с работой с витрифицированными, ни нативными ооцитами.
Были ли в вашей практике случаи, когда пациентки прерывали беременность, наступившую благодаря донорским ооцитам?
К сожалению, были. Пациентки психологически не были готовы. Поэтому, прежде чем соглашаться, необходимо разобраться в себе, обсудить этот вопрос с семьей. Программа очень сложная, требует долгой и тщательной подготовки, а также материальных затрат. Стоит взвесить все за и против, прежде чем идти на это.
Является ли бедный ответ яичников на стимуляцию поводом обратиться к донорским клеткам?
Бедный ответ не является поводом для обращения к донорскому материалу. Мы принимаем во внимание множество факторов. На результате могут сказаться перенесенные ОРВИ, грипп, стресс, эмоциональный фон и в наших современных реалиях – коронавирус. Не получилось в этом цикле, нужно пробовать в следующем. Обсудите ситуацию с врачом, проверьте уровень витамина D.
Остались вопросы? Свяжитесь с нами:
Влияет ли лапароскопия на ответ яичников на стимуляцию?
В моей практике была пациентка, у которой после проведенной лапароскопии снизился ответ яичников на стимуляцию. Лапароскопия – это операция. Минимальный риск осложнений при любом оперативном вмешательстве составляет 1%. Не припоминаю исследований, в которых бы приводились сравнительные данные по ответу яичников на стимуляцию до и после лапароскопии, а также влиянии СО2 на работу яичников. Не могу дать однозначного ответа на данный вопрос.
Если говорить о подготовке мужчин к зачатию. Когда необходимо обращаться к урологу?
Мужчине следует посетить уролога за 1,5 месяца до зачатия. Если говорить о минимально возможном сроке, то за 4 недели до зачатия.
Сколько времени проходит от момента забора донорских ооцитов до момента их оплодотворения и протокола ЭКО?
Для подготовки пациентки к переносу донорских ооцитов необходимо 2 месяца.
Нужно ли удалять гидросальпинкс?
Гидросальпинкс снижает результативность. Да, его нужно убирать.
Бывают случаи, когда гидросальпинкс опорожняется и операцию проводить не нужно. Что делать, если гидросальпинкс не опорожняется, и при этом уровень АМГ низкий? Стоит ли сначала накопить клетки, а потом уже идти на операцию?
Необходимо сделать экспертное УЗИ на современных аппаратах (3d, 4d). В ряде случаев гидросальпинкс хорошо виден на МРТ, а также при проведении топографии в определенных режимах световых аппаратов. Исследование позволяет определить расположение гидросальпинкса. Если он небольшого размера и не препятствует взятию пункции, то его можно не убирать. Репродуктолог вам об этом сообщит. Большинство гидросальпинксов вентильные и опорожняются в пределах двух циклов. Если же он увеличивается и мешает, то стоит накопить клетки, сделать лапароскопию, а уже после идти на пункцию. Гидросальпинкс всегда сопровождается спаечным и воспалительным процессами, которые необходимо убрать перед пункцией.
Физиотерапия перед подсадкой?
Показана ли физиотерапия пациенткам, готовящимся к переносу эмбриона?
Я положительно отношусь к физиотерапии. Если мы говорим о физиотерапии перед подсадкой эмбриона, то существуют специальные схемы. Перед проведением физиотерапевтических процедур нужно обязательно проконсультироваться с лечащим врачом. Списка процедур, которые показаны абсолютно всем женщинам, не существует. Врач должен рассказать обо всех возможных вариантах, и направить на процедуры, которые необходимы конкретной пациентке. Если показаний нет, а женщина настаивает на подготовке, то можно пройти курс санаторно-курортного лечения. Результатом таких процедур является улучшение кровообращения в малом тазу.
Остались вопросы? Свяжитесь с нами:
Рассмотрим такую ситуацию: женщина, возраст до 35 лет, низкий АМГ, нет овуляции. Стоит ли в такой ситуации продолжать использовать свои клетки или имеет смысл воспользоваться донорскими ооцитами?
При наличии собственных фолликулов обращаться к донорским ооцитам рано, тем более в возрасте до 40 лет. Донорский материал имеет смысл использовать при выявленных генетических патологиях, удалении яичников. Если попытки вырастить эмбрион из собственных клеток не приводят к успеху, нужно задуматься о донорских ооцитах. Ресурсы организма не бесконечны, большое количество стимуляций и пункций наносят вред. Тему сравнения влияния на здоровье многократных пункций в натуральном цикле и пункций после стимуляции хорошо раскрывает Яковлев Павел Павлович, врач-репродуктолог, на своей странице в интернете. Пункция при стимуляции, в результате которой можно получить до 8 клеток менее травматична для яичников, нежели проведение пункций в натуральном цикле в течение 7-8 месяцев, когда получается взять только по одной клетке. Если же после каждой последующей стимуляции женщина обращается с жалобами на здоровье, то манипуляции необходимо проводить в натуральном цикле, без использования гормональной терапии. У этого метода также есть свои недостатки. Он не удобен ни для пациентки, ни для репродуктологов, предполагает частую травматизацию яичников из-за многократных пункций, но с точки зрения влияния гормонов на организм, более безопасен. Нужно рассматривать отдельно каждый случай и подбирать подходящий метод. Я за минимизацию факторов, которые могут повлиять на здоровье пациентки. В последнее время репродуктологи все чаще работают в натуральных циклах без стимуляции с использованием триггера.
Не удается «подсадить» эмбрионов, полученных из донорских ооцитов. Какое количество попыток нужно использовать, прежде чем заменить донора?
Если беременность не наступает после третьего переноса, нужно искать причины. В нашей клинике ведется статистика по количеству успешных беременностей с использованием конкретного материалы донора. Донорские ооциты, как правило, не подвергаются генетическому тестированию, так как они взяты у здоровых женщин, возраст которых до 32 лет, имеющих одного ребенка. Такие эмбрионы имеют правильный набор хромосом. Лишние манипуляции не нужны. Неудачные попытки могут сигнализировать о неготовности матки и организма в целом.
Генетический скрининг PRISCA-1, PRISCA-2
Есть ли особые рекомендации по ведению беременности, наступившей благодаря использованию донорского материала?
Особых рекомендаций нет. Информацию о том, что использовались клетки донора, нужно сообщать только при проведении пренатальной диагностики, в частности, генетических скринингов PRISCA-1, PRISCA-2. Врачу необходимо знать реальный возраст донора, чтобы сделать правильное заключение. Желательно, чтобы хотя бы до 18 недель беременность вел репродуктолог или гинеколог, который сотрудничает с репродуктологом. Это оправдано, так как беременность получена сложным путем, и стоит максимально исключить риски, которые могут повлиять на её течение. Я веду своих пациенток до 20 недель.
Можно ли получить донорские ооциты по программе ОМС?
Направление на ЭКО по ОМС получают женщины, которые могут забеременеть с использованием собственных ооцитов. В ОМС входит программа оплодотворения, витрификации и частично диагностика. Те, кто мыслит стратегически, особенно это касается женщин 39+, покупают 6-8 донорских ооцитов за свой счет. В день пункции собственные ооциты женщины и донорские ооциты оплодотворяются спермой мужа. Собственные используются сразу, а донорские витрифицируются и помещаются в биохранилище. Таким образом удается сократить количество стимуляций. В случае с неудачными попытками забеременеть с помощью своего материала, можно использовать донорский, который уже готов.
Ооцитарный фактор, 3 не удачных протокола, клетки не доживают до 5 дня. Есть ли шанс забеременеть?
Возможно, стоит поменять условия культивирования, протокол. Рассмотрите другую клинику, если сомневаетесь.
Анонимный / неанонимный донор
Возможно ли в вашей клинике воспользоваться услугами анонимных доноров?
Мы не разглашаем информацию о донорах. Фактически все наши доноры анонимные. Если же пациенты хотят получить информацию о доноре, то им необходимо воспользоваться специальной программой «Неанонимный донор». Выбор донора осуществляется по 70 параметрам, прилагаются фотографии донора во взрослом возрасте, по достижении 18 лет ребенок может узнать контактные данные своей биологической матери.
Возможно ли отторжение эмбриона, полученного из ооцитов донора? Назначаются ли медикаменты в таких случаях?
Это миф. Медикаментозная терапия не назначается. Проблема носит психологический характер. В большинстве клиник консультация психолога входит в перечень услуг. Огромное количество женщин не готовы к донорским программам. Решение должно быть взвешенным.
Остались вопросы? Свяжитесь с нами:
Что может унаследовать ребенок от донора ооцитов у выносившей его матери?
Если следовать логике, то ничего. Есть публикации на эту тему, но публикации – это материал с низкой степенью доказательности.
Женщина 35 лет. Проведено 7 протоколов ЭКО, биохимическая беременность. Врач советует использовать донорский материал обоим супругам. Стоит ли соглашаться?
К биохимической беременности могут привести проблемы с маткой и с эмбрионами. Чтобы ответить на вопрос, нужно ознакомиться с протоколами переноса, оценить состояние матки.
Сколько времени нужно подождать после физиотерапии, чтобы осуществить перенос?
Необходимо пропустить один цикл. Больше ждать не нужно.
Толщина эндометрия 5 мм. Является ли это проблемой для переноса?
Эмбрион может прикрепиться в любом месте, даже в маточных трубах, где толщина эндометрия равна 0 . Для развития важен хороший кровоток и пространство для роста, которого в трубах нет. У эмбриона больше шансов прикрепиться в эндометрии около 10-12 мм. Это факт. Я осуществляла перенос пациентке, у которой толщина эндометрия составляла 4,7 мм. Все прошло успешно, родилась здоровая девочка. Даже при капельном эндометрии можно осуществить перенос: есть места, где он будет достигать 6 мм. Подсадка будет точечной. Сложность заключается в том, что эндометрий истончается в результате неудачных абортов, миомэктамии, агрессивных выскабливаниях. С такими случаями работать сложно.
Анализ показывает низкое количество пиноподиев. Что делать?
(прим. ред. Пиноподии – гладкие выпячивания, образующиеся на поверхности эпителиальных клеток эндометрия). Наличие единичных пиноподиев позволяет произвести подсадку. В 2010 году ко мне обратилась пациентка с таким клиническим случаем. Она не рассматривала суррогатное материнство. Беременность наступила с 3 попытки. Сейчас у нее 2 ребенка. Количество пиноподиев не изменилось. Я бы не ориентировалась на данный показатель, потому что на его результаты влияет множество факторов. Например, взятие материала на исследование — пинопидии могли просто не зацепить.

Указывает ли наличие пиноподиев на то, что базальный слой не поврежден?
Да. Если пиноподии есть, то базальный слой не поврежден.
Безуспешно сделали 14 переносов мне и 3 суррогатной матери. Стоит ли задуматься о донорском материале?
Прежде всего необходимо провести генетическое тестирование эмбрионов, если этого не было сделано. Встречаются транслокации, которые не подходят ни генетической, ни суррогатной матери. Причины найти будет достаточно сложно, так как исследовать нужно обоих партнеров – женщину и мужчину. Стоит попробовать пробное оплодотворение ооцитов донора спермой мужа и провести генетическое тестирование.
Можно ли на первичном приеме определить, будет ли процедура ЭКО успешна, и стоит ли направлять на нее пациентку?
Буквально 10 дней назад у меня на первичном приеме была пациентка 44 лет, которая согласилась на ЭКО. У нее на руках были анализы. Исследования показали наличие хороших фолликулов. Через сутки мы провели пункцию, получили бластоцисту. Ждем результат генетического тестирования. На приеме я вижу, замотивирована ли пациентка на результат. В данном случае все сошлось. Очень часто ко мне на прием приходят пациентки, которым ЭКО не показано, я об этом сразу говорю. Я за беременность в максимально натуральных, естественных условиях с минимальным вредом для организма. Если можно обойтись без ЭКО, этим нужно воспользоваться.
Правда ли, что после беременности, наступившей посредством ЭКО, может наступить естественная беременность?
Это означает одно – пациентка была здорова. И либо она не хотела лечиться, либо врач не смог или не захотел ее вылечить.
Как записаться к вам на прием? Возможна ли консультация онлайн?
Специалисты клиники NGC могут проконсультировать онлайн. Это хорошая возможность для пациенток из регионов. Вы отправляете результаты анализов и проведенных исследований. На консультации мы намечаем предварительный план подготовки и, если необходимо, лечения.
Юлия Евгеньевна, большое спасибо за полезную беседу!
Источник



