Острый панкреатит с госпитализацией
Воспаление поджелудочной железы называется панкреатитом, острым или хроническим.
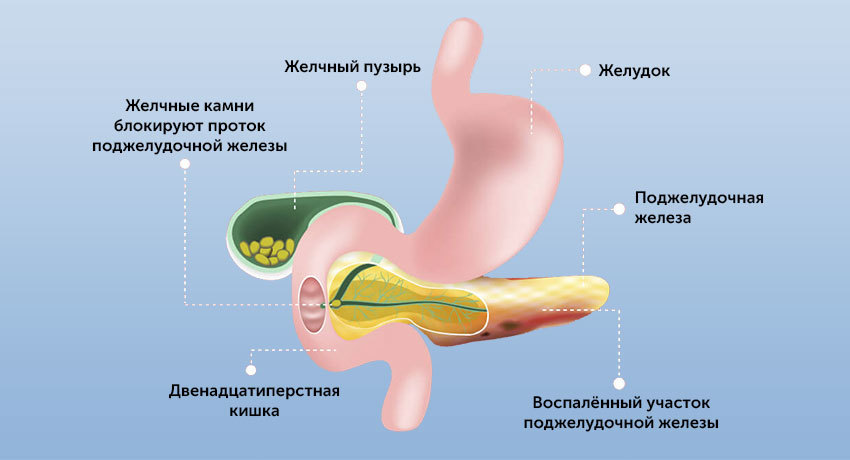
Поджелудочная железа — орган небольших размеров, но она играет большую роль, как в пищеварении, так и в гормональной регуляции.
Панкреатический сок содержит ферменты, необходимые для переваривания жиров и белков. Он поступает в кишку, где смешивается с желчью.
Отдельные группы клеток поджелудочной железы, называемые островками Лангерганса, вырабатывают инсулин, который необходим для утилизации глюкозы крови. При нарушении их работы развивается сахарный диабет.
Таким образом, воспаление поджелудочной железы представляет опасность как для пищеварительной, так и для эндокринной системы организма.
Большое значение имеет то, как быстро начнется хирургическое лечение. Счет может идти на часы или даже на минуты.
Врачи отделения реанимации и интенсивной терапии, хирургического отделения международной клиники Медика24 имеют большой опыт оказания экстренной помощи и срочного лечения острого панкреатита.
Госпитализация в нашу клинику возможна обычной каретой скорой помощи или реанимобилем, в зависимости от состояния больного.
Консервативное и хирургическое лечение острого панкреатита в нашей клинике позволяет купировать осложнения или избежать их.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в кишку в «недозревшем» виде. В кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мы вам перезвоним, оставьте свой номер телефона
Мальдигестия и мальабсорбция
того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.
острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность. - Дыхательная недостаточность.
На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого. - Почечная, печеночная недостаточность.
Эти осложнения развиваются токсического воздействия ферментов, попавших в кровь. - Сердечно-сосудистаянедостаточность.
Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь. - Перитонит.
Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции). - Расстройства психики.
Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза. - Сепсис.
Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти. - Абсцессы.
Присоединение инфекции вызывает образование гнойников в брюшной полости. - Парапанкреатит.
Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, кишки. - Псевдокисты.
Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем. - Опухоли.
Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
В каких случаях нужно звонить в скорую
В тяжелых случаях заболевания решающее значение имеет то, насколько быстро будет оказана первая медицинская помощь и проведено хирургическое лечение. В отделении реанимации и интенсивной терапии международной клиники Медика24 для этого есть все условия. Главное — это своевременно позвонить.
Звонить нужно безусловно и незамедлительно при наличии таких симптомов, как:
- нестерпимая боль,
- болевой шок, потеря сознания,
- повышение температуры выше 38 градусов,
- тошнота, сопровождаемая рвотой, не дающая облегчения,
- спутанное сознание,
- сильная жажда,
- озноб,
- вздутие и напряжение живота,
- учащение дыхания, пульса, особенно на фоне пониженного артериального давления.
Ни в коем случае нельзя прикладывать согревающие компрессы, а также использовать обезболивающие, потиворвотные или иные препараты.
Острый панкреатит — это крайне серьезное состояние, которое может привести к летальному исходу. Любое самолечение в этом случае опасно и недопустимо.
Диагностика
При диагностике врач должен дифференцировать острый панкреатит от аппендицита, холецистита, прободной язвы желудка, острой кишечной непроходимости, острого ишемического абдоминального синдрома и других острых состояний с похожими симптомами.
Вв международной клинике Медика24 проводится полный комплекс диагностических обследований при остром воспалении поджелудочной железы.
- Общее и биохимическое исследование крови. Общий и биохимический анализы крови при остром панкреатите показывают повышение уровня лейкоцитов, СОЭ, пониженный гематокрит (объем кровяных телец), повышение уровня амилазы, липазы, глюкозы, снижение уровня общего белка, альбуминов, глобулинов, повышение уровня белка, мочевины.
- Биохимический анализ мочи. Исследование мочи показывает повышение уровня амилазы, наличие эритроцитов, лейкоцитов, белков.
- Ионограмма. Это исследование показывает снижение уровней кальция, натрия, калия в крови в результате неукротимой рвоты и обезвоживания организма.
- УЗИ поджелудочной железы и органов брюшной полости. Ультразвуковое исследование показывает увеличение поджелудочной железы, участки неоднородности ее ткани, изменение формы, неровность ее контуров, наличие жидкости в брюшной полости, забрюшинном пространстве.
- Рентген. Рентгенография живота и нижней части легких показывает вздутие кишечника, наличие плеврального выпота.
- Лапароскопия. Это визуальный метод обследования. Через прокол в брюшной стенке внутрь вводится миниатюрная видеокамера с подсветкой, изображение с которой поступает на монитор компьютера. С его помощью врач может установить причину закупорки протока поджелудочной железы, исследовать очаг воспаления, обнаружить геморрагический экссудат, участки некроза ткани, кровоизлияния и другие характерные признаки заболевания.
- КТ. Компьютерная томография помогает обнаружить участки некроза ткани поджелудочной железы, псевдокисты, подробно исследовать структуру органа.
- МРТ. томография может быть использована для получения дополнительных диагностических данных.
Мы вам перезвоним, оставьте свой номер телефона
Источник
Лечение грыжи пищеводного отверстия диафрагмы
Параэзофагеальные грыжи во всех случаях подлежат оперативному лечению из-за опасности тяжелых осложнений (ущемление, кровотечение). Смысл вмешательства заключается в низведении грыжевого содержимого в брюшную полость, иссечении грыжевого мешка и ушивании грыжевых ворот, т.е. ножек диафрагмы (крурорафия). Для предупреждения развития рефлюкс-эзофагита выполняют эзофагофундорафию, формируя тем самым острый угол Гиса. При сочетании параэзофагеальной грыжи с недостаточностью кардии и рефлюкс-эзофагитом целесообразно выполнить более эффективную антирефлюксную операцию, каковой является фундопликация.
Показаниями к операции при скользящих грыжах ПОД являются тяжелый рефлюкс-эзофагит и его осложнения — пептическая стриктура (особенно в сочетании с круглыми язвами пищевода), пищеводное кровотечение, безуспешность неоднократных курсов консервативного лечения в условиях стационара у больных с выраженной клинической картиной рефлюкс-эзофагита. Наиболее целесообразным методом является органосберегающая антирефлюксная операция — фундопликация. Операция в модификации РНЦХ РАМН схематически представлена. Цель операции — снижение желудочной секреции и формирование эффективного антирефлюксного клапана по типу чернильницы-непроливайки, не препятствующего естественному пассажу пищи.

Медикаментозная терапия
В 80-90-х годах ХХ столетия заметно уменьшилось количество больных, нуждающихся в хирургическом лечении. Это было связано с появлением новых антисекреторных, антацидных и прокинетических препаратов. За последнее десятилетие разработанные схемы медикаментозного лечения в значительной степени уменьшили риск развития осложнений и повысили качество жизни больных с рефлюкс–эзофагитом легкой и средней степени тяжести. Однако главной проблемой консервативного лечения было и остается почти полный рецидив заболевания после прекращения очередного курса медикаментозной терапии. Несвоевременное выполнение операции по поводу рефлюкс-эзофагита и ГПОД связано во многом с тем, что у хирургов и терапевтов-гастроэнтерологов до сих пор нет единой точки зрения на тактику лечения больных с этими патологическими состояниями. Продолжаются споры о показаниях к его хирургическому лечению и своевременности перехода от консервативного лечения к оперативному. Особенно дискутабельными остаются вопросы выбора тактики лечения при легкой и средней степени выраженности рефлюкс-эзофагита.
Нежелательным является прием препаратов, снижающих тонус НПС (теофиллина, прогестерона, антидепрессантов, нитратов, простагландинов, антагонистов кальция, β-адреноблокаторов, антихолинэргических препаратов), а также оказывающих неблагоприятное действие на слизистую оболочку пищевода (нестероидные противовоспалительные средства, доксициклин, хинидин).
Медикаментозное лечение должно быть направлено на снижение кислотности желудочного сока, нейтрализацию выработанной соляной кислоты и ускорение эвакуации пищи из желудка. С этой целью терапия может включать в себя применение различных групп препаратов.
Антацидные препараты (альмагель, маалокс, фосфалюгель, гастал и пр.) и алгинаты (гавискон, топалкан и пр.) по быстроте достижения терапевтического эффекта (купирование боли и изжоги) превосходят остальные лекарственные препараты. Антациды назначают в симптоматических целях, действие их направлено на нейтрализацию кислоты и, к сожалению непродолжительно. Основными их действующими компонентами являются гидроокись алюминия, трисиликат магния, нитрат висмута. Некоторые из вышеназванных комплексных антацидов выпускаются в таблетках, другие — в виде геля. Частота их приема определяется выраженностью клинических симптомов, обычно 4-5 раз в день в перерывах между приемами пищи и перед сном. Достоинством этих препаратов являются хорошая переносимость большинством пациентов и быстрота наступления клинического эффекта.
Существуют, однако, и неблагоприятные последствия приема антацидных преапартов. В частности алюминий-содержащие препараты при длительном их применении могут вызывать гипофосфатемию и запоры. После ряда химических превращений эти препараты образуют в кишечнике человека выделяющиеся с калом малорастворимые соединения, в состав которых входит фосфор. Избежать этого позволяет назначение фосфорсодержащих средств (например, фосфалюгеля, однако его ощелачивающая способность меньше, чем у альмагеля).
Массивная терапия карбонатом кальция приводит к алкалозу и противопоказана при гиперкальциемии, остеохондрозе, наличии кальцийсодержащих конкрементов в почках и желчном пузыре.
С учетом важной роли нарушения моторики пищевода и желудка в патогенезе РЭ существенное место в лечении таких пациентов занимают прокинетики — препараты, нормализующие моторику желудочно-кишечного тракта, улучшающие функцию нижнего пищеводного сфинктера. Прокинетики повышают давление НПС, улучшают пищеводный клиренс и опорожнение желудка.
Блокаторы H 2-рецепторов гистамина. Появление этой группы препаратов открыло эру эффективной медикаментозной терапии, позволяющих снизить секрецию соляной кислоты. Появившиеся в 1970-х годах, они сыграли большую роль в лечении язвенной болезни желудка и двенадцатиперстной кишки. Однако эти препараты были менее эффективны в лечении рефлюкс-эзофагита. В настоящее время существует 5 поколений Н2-блокаторов: I поколение – циметидин; II – поколение – ранитидин; III поколение – фамотидин; IV поколение – низатидин; V поколение – роксатидин. В настоящее время наиболее широко применяются препараты из группы ранитидина (зантак, ранитин) и фамотидина (квамател, фамосан, гастромсидин), которые назначают в основном при катаральных формах РЭ. Эти препараты эффективно снижают базальную секрецию соляной кислоты в желудке и ингибируют секрецию пепсинов. При лечении пациентов с эрозивными формами заболевания они часто оказываются недостаточно эффективными даже при приеме удвоенных доз (600 мг ранитидина и 80 мг фамотидина в сутки) и потому уступили свое место ингибиторам H + ,K + -АТФазы (ингибиторы протонной помпы), являющимся в настоящее время наиболее сильными антисекреторными препаратами.
Ингибиторы протонной помпы (омепразол, ланзопразол и пантопразол) были введены в клиническую практику в конце 1980-х годов [7]; рабепразол и эзомепразол появились не так давно. Назначаемые, как правило, также в удвоенных дозах (омепразол 40 мг, лансопразол 60 мг, пантопразол 80 мг), они позволяют достичь заживления эрозий пищевода у 85-90% больных, в том числе и резистентных к Н2-блокаторам. Препараты этой группы практически лишены побочных эффектов поскольку в активной форме существуют только в париетальной клетке.
Вместе с тем, последние исследования показали, что при использовании рекомендуемой обычно терапевтической дозы омепразола (20 мг 2 раза в сутки) примерно у 20% больных РЭ сохраняются выраженные изменения внутрипищеводного рН, а почти у 1/3 больных для получения терапевтического эффекта требуется применение доз омепразола, значительно превышающих стандартные терапевтические дозы (до 140 мг в сутки).
Основной курс лечения обострений РЭ (особенно эрозивно-язвенных форм РЭ) требует не менее 8-12 нед. При этом прекращение приема лекарственных препаратов после достижения заживления эрозий пищевода приводит у многих больных к быстрому возникновению рецидива заболевания. Поэтому многим больным показан поддерживающий прием блокаторов протонного насоса или прокинетиков (в половинных суточных дозах) в течение как минимум 1 года, который позволяет сохранить ремиссию заболевания у большинства пациентов.
Осложнения приема антисекреторных препаратов.
По данным последних публикаций число больных, частично или полностью не ответивших на стандартную дозу ИПП (1 раз в день в течение 8 недель) составляет 40–50%.
Описанный в литературе «синдром рикошета» приводит к резкому повышению желудочной секреции после отмены антисекреторной терапии вследствие гипергастринемии. Отмечено развитие синдрома «рикошета» уже после 2-4 недель приема H2-блокаторов и 6-8 недель приема ИПП. Безусловно резкое повышение секреции кислоты может спровоцировать возникновение острой язвы, однако эта вероятность выше при использовании H2-блокаторов.
Существующий так же «синдром усталости» рецепторов является клинически значимым и характерным для всех препаратов группы блокаторов H2-гистаминовых рецепторов. Известно, что через 5-7 дней непрерывного приема Н2-блокаторов эффективность терапевтических доз снижается более чем на 50%, а при более длительном использовании антисекреторный эффект и вовсе утрачивается.
В литературе описан феномен «ночного кислотного прорыва» — снижение рН в желудке ниже 4,0 в течение нескольких часов в период с 22 до 6 часов на фоне приема ИПП. Развитие этого феномена выявлено почти у 70% больных с рефлюкс-эзофагитом и 80% больных с пищеводом Барретта, и, вероятно, связано с увеличением активности блуждающих нервов в это время и снижением образования слизи добавочными клетками
Проведённые исследования показывают, что при длительном применении антисекреторные препараты вызывают развитие атрофического гастрита с кишечной метаплазией у пациентов с конкурентной инфекцией Helicobacter pylori, что более подробно описано в соответствующей главе.
Многие авторы подтверждают увеличение в 2-3 раза риска развития диареи, вызванной Clostridium difficile на фоне длительной терапии ИПП.
Взаимосвязь длительного приема ИПП и возникновения переломов все еще остается дискутабельной. В обзоре L. Laine были сопоставлены данные 13556 больных с переломами бедра старше 50 лет и 135386 лиц, составивших группу контроля, сопоставимых по полу, возрасту на предмет приема ИПП. Было показало увеличение риска перелома бедра при приеме ИПП более года, при этом наибольший риск отмечался при длительном приеме ИПП в высокой (> 1,75) ежедневной дозе.
Больные с гастроэзофагеальным рефлюксом, длительное время принимающие антисекреторные препараты находятся в группе риска возникновения пневмонии
Консервативные мероприятия у больных с осложнениями рефлюкс-эзофагита часто являются одновременно предоперационной подготовкой. Бужирование у больных с пептической стриктурой пищевода необходимо проводить под прикрытием массивной противоязвенной терпи. Поскольку на фоне механического повреждения и раздражения происходит обострение хронического эзофагита, а расширение стриктуры облегчает гастроэзофагеальный рефлюкс необходимо незамедлительное антирефлюксное вмешательство вскоре после завершения курса бужирований.
ОПЕРАЦИИ ПРИ ГРЫЖАХ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ
Первое описание хирургического лечения ГПОД было опубликовано в 1919 году Angelo L. Soresi. В тот период хирургические вмешательства были скорее экспериментальными и основывались на анатомических наблюдениях. Почти за столетнюю историю хирургии ГПОД и рефлюкс-эзофагита было предложено множество способов хирургического лечения. Все применявшиеся когда-либо методы можно разделить на выполняемые из трансторакального и трансабдоминального доступа, а также на четыре группы:
- операции, суживающие пищеводное отверстие диафрагмы (ПОД) и укрепляющие пищеводно-диафрагмальную связку (Soresi, Harrington, Allison, Madden, Johnsrud, Wangensteen, Brain, Maynard, Stewart, Merendino, Петровский и др.);
- операции, восстанавливающие угол Гиса (Lataste, Mustard, Allison, Lortat-Jacob, Barrett, Gertz, Husfeldt, Collis, Каншин и др.);
- гастрокардиопексия (Boerema, Nissen, Hill, Mustard, Pedinelli, Rampal)
- фундопликация (Nissen, Rossetti, Toupet, Belsey, Каншин, Черноусов, Шалимов и др.);
В первой половине XX века основное внимание специалистов было уделено всевозможным методам хирургического устранения грыжи, что по мнению многих из них должно было ликвидировать клинические проявления рефлюкс-эзофагита. К сожалению, после этих операций отмечали до 47% рецидивов грыжи ПОД и у 66% оперированных больных сохранялись клинические признаки гастроэзофагеального рефлюкса. По мнению ряда авторов подобные операции позволяют ликвидировать лишь собственно ГПОД, но не приводят к излечению рефлюкс-эзофагита в связи с тем, что не направлены на восстановление запирательной функции кардии. Хирурги были склонны объяснять рецидивы симптомов недостаточной степенью сужения пищеводного отверстия диафрагмы, а некоторые, например F. Saeurbruch, вовсе попробовал расширять пищеводное отверстие диафрагмы для уменьшения предполагаемого сдавления желудка и натяжения тканей.
Вторая половина XX века ознаменовалась борьбой с гастроэзофагеальным рефлюксом и его осложнениями. Несмотря на большое число предложенных методов антирефлюксной коррекции (Nissen, Toupet, Dor, Hill, Belsey, Collis и др.) в литературе и сейчас можно найти не мало противоречивых результатов проведенного хирургического лечения. К тому же на сегодняшний день ни одно международное профессиональное хирургическое сообщество не может рекомендовать одну наиболее эффективную методику лечения ГПОД и гастроэзофагеального рефлюкса.
Получаемые неудовлетворительные результаты и осложнения после наиболее распространенных антирефлюксных методик побудили целый ряд хирургов вновь акцентировать свое внимание на коррекции ГПОД и крурорафии, используя для этого, в том числе с 1993 года синтетические эндопротезы по аналогии с лечением грыж передней брюшной стенки. Примерно с того же периода стали появляться работы, посвященные осложнениям пластики ПОД сетчатыми эндопротезами – дисфагии, миграции, пролежню, кровотечению и др. Сегодня необходимость использования синтетических материалов, выбор оптимальных видов, способов их фиксации, расположения по отношению к пищеводу остается предметом оживленных дискуссии и разногласий.
Показания к хирургическому лечению рефлюкс-эзофагита и грыжи пищеводного отверстия диафрагмы
Существующие схемы медикаментозного лечения в значительной мере снизили риск развития осложнений и позволили повысить качество жизни больных с рефлюкс-эзофагитом. Консервативное лечение наряду с бужированием или дилатацией у больных с пептической стриктурой позволяют в течение длительного времени сохранять проходимость пищевода, а в ряде случаев добиваться длительной ремиссии. В тоже время, несмотря на обилие существующих медикаментов, консервативное лечение оказывается малоэффективным у больных с явными анатомо-физиологическими изменениями (ГПОД, укорочение пищевода, дуоденогастроэзофагеальный рефлюкс) и имеет ряд осложнений при длительном приеме препаратов. Множество предложенных хирургических методов и все возрастающее количество антирефлюксных операций во всем мире свидетельствуют о том, что хирургическое лечение, по-прежнему остается методом выбора.
Хирургическое лечение в первую очередь показано больным с безуспешной консервативной терапией, тяжелым рефлюкс-эзофагитом, осложненным кровотечением, в том числе из слизистой оболочки грыжевой части желудка. Такое кровотечение, как правило, диагностируют у больных с кардиофундальной грыжей ПОД.
Неэффективность длительной и неоднократной консервативной терапии так же является одной из причин оперативного лечения больных с грыжей ПОД и, особенно с укорочением пищевода. Формирование пептических язв пищевода, пищевода Барретта, когда медикаментозное лечение безуспешно, приводит к необходимости оперативного вмешательства.
Сочетание рефлюкс-эзофагита, грыжи ПОД с другими заболеваниями органов брюшной полости (язвенной болезнью желудка и ДПК, хроническим калькулезным холециститом, дивертикулезом и дивертикулитом желудочно-кишечного тракта и др.) часто делает неэффективным и бесперспективным консервативное лечение рефлюкс-эзофагита. Известно, что рефлюкс-эзофагит в сочетании с язвенной болезнью ДПК гораздо труднее поддается медикаментозному лечению, нежели каждое из этих заболеваний по отдельности.
Больным с короткой пептической стриктурой пищевода (особенно после неоднократных курсов бужирования) показано плановое оперативное антирефлюксное вмешательство после курса бужирования или дилатации для предотвращения рестенозирования. Так же оперативное лечение показано в тех случаях, когда бужирование невозможно (невозможность проведения струны-проводника или бужа более 26 Fr). Отдельную группу больных представляют пациенты с протяженными (более 3 см) ожоговыми (вторичными) стриктурами пищевода – развитие укорочения пищевода и вторичного рефлюкс-эзофагита делает бужирование пищевода бесперспективным. Операцией выбора в подобных ситуациях может быть только экстирпация пищевода. Аналогичная тактика может быть избрана у пациентов со вторичным рефлюкс-эзофагитом после ранее неудачно выполненных операций по поводу ахалазии или кардиоспазма 3-4 стадии.
Безусловным показанием к оперативному лечению является обоснованное подозрение на рак в стриктуре, когда при тщательном обследовании невозможно полностью исключить этот диагноз.
Операция не показана в случае выраженного стойкого положительного эффекта консервативной терапии. От оперативного лечения следует отказаться при наличии общих противопоказаний к хирургическому вмешательству, когда риск операции больше риска самого заболевания. Большинство больных являются людьми пожилого и старческого возраста с сопутствующими заболеваниями сердечнососудистой и дыхательной систем. Это определенно является сдерживающим фактором в выборе метода хирургического лечения, тогда как, зачастую, только оперативное вмешательство является единственным радикальным методом лечения.
Важно так же учитывать психо-эмоциональный статус больного. До 30% больных с различными гастроэнтерологическими жалобами имеют скрытые ипохондрические или депрессивные состояния, требующие наблюдения и лечения у профильных специалистов до проведения операции. Эти жалобы нередко уходят на фоне специализированного лечения (антидепрессанты, анксиолитики, нейролептики и др.), что ставит под сомнение необходимость оперативного лечения ГПОД и рефлюкс-эзофагита.
Фундопликация по А.Ф. Черноусову
При выполнении фундопликации по А.Ф. Черноусову большую кривизну натягивают влево и вверх за желудочный зонд, введенный в желудок вдоль большой кривизны. Этот прием позволяет освободить для манипуляций малую кривизну желудка и малый сальник, улучшить обзор области кардии и пищеводно-желудочного перехода. Мобилизацию необходимо начинать на 4-5 см ниже кардиоэзофагеального перехода. Послойно, в «три слоя», пересекают листки малого сальника с идущими в их толще ветвями левой желудочной артерии и блуждающего нерва.
При мобилизации забрюшинной части кардии пересекают заднюю желудочную артерию (восходящую ветвь селезеночной артерии). Далее выделяют и мобилизуют 5- 7 см пищевода, в зависимости от степени укорочения. Дальнейшую мобилизацию дна желудка выполняют с обязательным лигированием двух коротких желудочных артерий с целью увеличения подвижности тканей дна желудка для последующего формирования фундопликационной манжетки без натяжения. Ключевым моментом является полная мобилизация дна желудка для последующего формирования манжетки без перекручивания и натяжения тканей.
Малую кривизну желудка последовательно перитонизируют отдельными узловыми швами. Перед формированием антирефлюксной манжетки анестезиологом должен быть введен в желудок зонд диаметром не менее 10 мм для профилактики послеоперационной дисфагии. В швы, формирующие манжетку, обязательно захватывают мышечный слой пищевода.
Постепенное погружение пищевода в складку между передней и задней стенками желудка обеспечивает формирование симметричной манжетки, не деформирующей область пищеводно-желудочного перехода и не создающей дивертикулоподобных карманов и каскадной деформации желудка. Фундопликационную манжетку всегда следует формировать нерассасывающимся атравматичным шовным материалом. Длина манжетки как правило 4-4,5 см, при этом верхушку следует фиксировать четырьмя швами к пищеводу по всей окружности для предупреждения ее соскальзывания: один шов на малой кривизне (последний в ряду шов манжетки); второй – по большой кривизне (восстановление острого угла Гисса), и еще два – на передней и задней стенке. Таким образом манжетка получается симметричной, а верхняя ее часть оказывается циркулярно фиксированной к пищеводу. Понятно, что такая манжетка «соскользнуть» не может в отличие от других методик (Nissen, Toupet и др.). Это особенно важно при коротком пищеводе, который после операции неизбежно вновь укоротится с формированием удавки (соскальзывание манжетки) при отсутствии надежной фиксации. Симметричная полная манжетка эффективно функционирует даже у больных со сниженной пропульсивной моторикой пищевода. У некоторых больных может развиваться временная послеоперационная дисфагия, которая либо проходит самостоятельно в течение нескольких недель или купируется после сеансов баллонной дилатации.
Фундопликация Nissen
Фундопликация по Ниссену (англ. Nissen fundoplication) — антирефлюксная операция, заключающаяся в том, что дно желудка обворачивают вокруг пищевода, создавая манжетку, препятствующая забросу желудочного содержимого в пищевод. Впервые антирефлюксная операция — фундопликация была проведена Рудольфом Ниссеном 1955 году, предложившим формировать муфту из верхней части дна желудка состоявшую в 360-градусной пликации 5-сантиметровой манжетки вокруг нижней части пищевода. При проведении фундопликации восстанавливается не только анатомическое строение, но и функциональное состояние нижнего пищеводного сфинктера: восстанавливается тонус, уменьшается количество преходящих расслаблений при растяжении желудка, улучшается его опорожнение.
Фундопликация по Ниссену — наиболее распространенная хирургическая операция для лечения ГЭРБ. Она может быть выполнена лапароскопически опытным хирургом. Целью операции является повышение давления в нижнем пищеводном сфинктере для предотвращения рефлюксов. При выполнении её опытным хирургом (сделавшим по крайней мере 30–50 лапароскопических операций) успешность её приближается к успешности хорошо спланированного и тщательно проведённого терапевтического лечения ингибиторами протонной помпы. Побочные эффекты или осложнения, связанные с операцией, происходят в 5-20% случаев. Наиболее распространенной является дисфагия или затруднение глотания. Она, как правило, временна и проходит через 3–6 месяцев. Другая проблема, которая возникает у некоторых пациентов, является их неспособность к отрыжке или рвоте. Это происходит потому, что в результате операции образуется физический барьер для любого типа обратного движения любого содержимого желудка. Следствием невозможности эффективной отрыжки является синдром «gas-bloat» — вздутие и дискомфорт в животе.
Фундопликация по Тупе
Фундопликация типа Toupet Andre Toupet, как и Nissen, предложил выделять пищевод, накладывать на ножки диафрагмы швы, но окутывать пищевод не полностью, а путем смещения дна желудка кзади с созданием фундопликационной манжетки на 1/2 окружности пищевода (180°), оставляя свободной передне-правую ее поверхность (локализация левого блуждающего нерва). Наиболее популярна фундопликация по Toupet, описанная P. Boutelier и G. Jansson. Позднее была представлена методика формирования длины складки по окружности до 270°. Преимущества парциальной фундопликации по сравнению с фундопликацией с формированием циркулярной манжеты (Nissen) в крайней редкости возникновения стойкой дисфагии после операции, отсутствие неприятных ощущений, связанных с избыточным скоплением газов в желудке и невозможностью нормальной отрыжки (gas-bloat syndrome).
Недостатки фундопликации Toupet: худшие антирефлюксные свойства по сравнению с циркулярной манжетой. Парциальную фундопликцию целесообразно выполнять больным с нейромышечными заболеваниями пищевода (ахалазия пищевода, склеродермия с поражением пищевода), у которых высок риск рецидива дисфагии ввиду отсутствия перистальтических сокращений в теле пищевода.
Фундопликая по Dor
При фундопликации по Dor переднюю стенку фундального отдела желудка укладывают впереди абдоминального отдела пищевода и фиксируют к его правой стенке, при этом в первый шов обязательно захватывается пищеводно-диафрагмальная связка. Такая фундопликационная манжета обладает наихудшими антирефлюксными свойствами и чаще всего применяется после серомиотомии при ахалазии кардии. В последние годы от такого способа антирефлюксной операции отказались.
Осложнения фундопликации Nissen
Миграция манжетки в средостение
Одним из самых частых осложнений (до 28%) после лапароскопической фундопликации Nissen является смещение сформированной манжетки в заднее средостение через диафрагму. Особенно грозным оно является, когда во время операции были ушиты ножки диафрагмы. Существует несколько причин возникновения подобного осложнения. Предрасполагающим фактором может быть сильное натуживание и напряжение мышц передней брюшной стенки в раннем послеоперационном периоде, когда больные часто жалуются на боль в груди сразу после смещения манжетки.
Соскальзывание фундопликационной манжетки Nissen (slipped Nissen).
Другим важным и довольно частым осложнением операции Nissen является феномен «телескопа» (slipped Nissen или «скользящий» Nissen) — соскальзывание манжетки с терминального отдела пищевода (до 17%). Как правило, причиной этому служит прорезывание швов между манжеткой и пищеводом (при условии их наложения). Соскальзывание фундопликационной манжетки приводит к формированию небольшого желудочного резервуара между соскользнувшей на желудок манжетки и нижним пищеводным сфинктером. В этом резервуаре задерживается пища, скапливается богатый кислотой рефлюктат, что сопровождается симптомами выраженного рефлюкс-эзофагита, регургитации и дисфагии.
Оторвавшаяся или перекрученная манжетка, двухкамерный желудок.
С внедрением лапароскопической методики в несколько раз увеличилось число таких присущих ей осложнений, как двухкамерный желудок и перекрученная манжетка. Как правило, это связано с изначально неправильно сформированной манжеткой, когда используют ткани дна, тела или даже антрального отдела желудка для проведения позади пищевода, что по данным литературы наблюдают у 22% повторно оперированных больных.
«Gas—bloat«-синдром, метеоризм, диарея, тошнота и боль.
В редких случаях больные могут жаловаться на скопление газа, которое характеризуется сильной болью в эпигастральной области примерно через 30 минут после приема пищи. У больного с неправильно сформированной манжеткой могут появиться проблемы с отрыжкой воздуха и при «удерживании» сглатываемого воздуха появляется боль в верхнем отделе живота. Это легко диагностируется при простой рентгенографии брюшной полости, при которой выявляется заполненный перераздутый газом желудок, а введение назогастрального зонда быстро устраняет боль. «Синдром скопления газа» (gas-bloat syndrome) необходимо дифференцировать от более частых симптомов, связанных с метеоризмом кишечника, которые со временем разрешаются самостоятельно, и во многом связаны с дисбактериозом после антибактериальной терапии.
Источник