- Лечение гангрены
- Причины развития гангрены
- Симптоматика гангрены
- Диагностика
- Лечение гангрены
- Материалы по теме:
- Диабетическая стопа — симптомы и лечение
- Определение болезни. Причины заболевания
- Основные «пусковые механизмы» развития язв при СДС:
- Симптомы диабетической стопы
- Патогенез диабетической стопы
- Классификация и стадии развития диабетической стопы
- Классификация I Международного симпозиума по диабетической стопе
- Классификация Вагнера
- Классификация Техасского университета
Лечение гангрены
Посинение или почернение гангренозных участков связано с активным синтезом сульфида железа, продуцируемого при деструкции гемоглобина. Гангрена затрагивает любые ткани и органы – кожный покров, подкожно-жировую клетчатку, мышечные структуры, гладкую мускулатуру внутренних органов.
Гангрена конечностей является необратимым процессом, распространение которого удается купировать только посредством хирургического вмешательства (шунтирования сосудов). Подобные манипуляции позволяют избежать полной ампутации конечности, ограничившись только удалением некротических (отмерших) тканей.
Причины развития гангрены
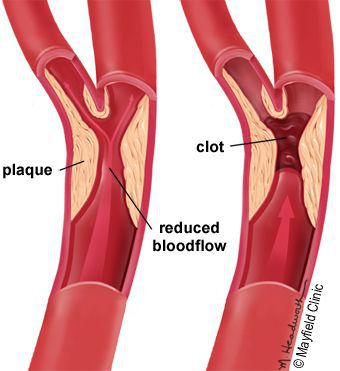
Гангрену классифицируют как сухую и влажную. Развивается патологическое состояние на фоне разнообразных факторов. Для конечностей наиболее характерны ишемические причины – острое и устойчивое нарушение кровоснабжения на фоне окклюзионных поражений сосудов. Поспособствовать развитию гангрены может инфекционный процесс, аллергическая реакция, воздействие токсинов. Среди внешних факторов первое по распространенности место занимают обморожения и ожоги.
Гангрена всегда обусловливается расстройством тканевого питания и разрушением клеточных структур. Она развивается преимущественно в удаленных от сердца областях тела, но иногда способна затронуть даже внутренние жизнеобеспечивающие органы (при ишемии кишечника или легких).
Влажная гангрена считается наиболее опасной для жизни, поскольку быстро прогрессирует и отличается тяжелым течением.
К причинам некротического поражения тканей относят:
- Физико-химические и температурные раздражения (травмы, обморожения, ожоги – тепловые или кислотные);
- Инфекционные процессы;
- Сахарный диабет (и сопутствующие нарушения, включая диабетическую микро- и макроангиопатию);
- Декомпенсацию сердца (тяжелые формы сердечной недостаточности);
- Прогрессирующий атеросклероз и другие окклюзионные поражения сосудов;
- Эмболии;
- Облитерирующий эндартериит;
- Механические сдавливания крупных кровеносных сосудов или их травмы (например, в ходе получения ранений холодным или огнестрельным оружием).
Наиболее распространенным катализатором для гангрены служат именно сердечнососудистые патологии, провоцирующие нарушения центрального и периферического кровообращения.
Процесс развития гангрены является необратимым, поэтому при наличии специфичных симптомов важно экстренно обратиться за профессиональной медицинской помощью.
Особенности развития и быстрота распространения гангрены зависят от таких факторов:
- Регион проживания (особенно наличие в нем эпидемий);
- Общее состояние организма (быстрее всего некроз прогрессирует у лиц с истощением, гиповитаминозом, интоксикациями, хроническими патологиями, анемией и болезнями, связанными с нарушениями метаболизма и гемостаза);
- Климатические условия (и чрезмерное охлаждение, и интенсивное нагревание катализируют стремительное распространение некроза);
- Анатомические нарушения строения тканей и органов;
- Привычки и образ жизни (курение и злоупотребление алкоголем при наличии сосудистых патологий в разы повышают риск развития заболевания).
- Терапия гангрены осуществляется только в условиях стационара, нередко – с экстренной госпитализацией больного.
Симптоматика гангрены
Симптомы гангрены крайне специфичны, и их нельзя спутать с проявлениями других заболеваний и нарушений.
Сухая гангрена, которая наиболее характерна для сосудистой этиологии, не представляет опасности для жизни. Пораженные ткани не распадаются, а мумифицируются – высыхают, теряя жидкость. Токсические вещества при этом выделяются в умеренном количестве, и организм успевает их инактивировать. Очаг некротического поражения четко органичен и различим. Влажная же гангрена отличается интенсивным и агрессивным охватом тканевых структур, очень быстрым прогрессированием, инфицированием системного кровотока выделяемыми при некрозе ядами. Такое состояние чаще становится следствием инфекционного процесса и несет прямую угрозу жизни больного.
Общие симптомы гангрены рук или ног:
- Резкий и сильный приступ боли в пораженной конечности;
- Побледнение покрова и его последующее окрашивание в мраморный оттенок;
- Уменьшение (при сухой форме) или увеличение (при влажной форме) конечности в размерах;
- Полная утрата чувствительности пораженными тканями;
- Окрашивание тканей в грязно-серый (при влажной форме) или сине-черный (при сухой форме) цвет;
- Появление стойкого гнилостного запаха (при влажной форме) / четкое ограничение отмершей ткани (при сухой форме).
Разница заключается и в общем самочувствии пациента. При влажной форме гангрены оно стремительно ухудшается – появляются симптомы обширной интоксикации, ослабевает пульс, наблюдается озноб. При сухой гангрене подобных симптомов не бывает. Пораженная конечность нередко отсоединяется самостоятельно.
Диагностика
Диагностика гангрены не представляет собой сложности и включает в себя:
- Осмотр пораженной области (визуальный);
- Артерио- или флебографию;
- Ультразвуковое допплеровское исследование сосудов;
- Реовазографию;
- КТ и МРТ;
- Дуплексное сканирование с контрастным веществом;
- Общий анализ крови;
- Биохимический анализ крови;
- Бактериологическое исследование биоматериала, взятого с пораженного участка.
Корректный диагноз удается поставить во всех случаях.
Лечение гангрены
Гангреной поражаются преимущественно удаленные от сердца участки тела. Самым распространенным явлением в клинической практике является поражение стоп и пальцев ног. Реже – некроз тканей голени или всей ноги до бедра.
Терапией патологии занимаются сосудистые хирурги. К сожалению, процесс необратим, и ампутации отмершего участка избежать невозможно. Однако есть шанс сохранить близлежащие ткани и остановить распространение патологического процесса. Эти цели разрешимы только путем проведения оперативного вмешательства – шунтирования, предполагающего замену больного сосуда.
Важно понимать, что ни консервативное лечение, ни физиопроцедуры, ни средства народной медицины не способны остановить некроз. Лекарственная терапия бывает при гангрене лишь вспомогательной или профилактической.
Комплексное лечение гангрены включает в себя следующие методы:
- Хирургические вмешательства (шунтирование, стентирование, ангиопластика);
- Ампутация (ампутируются только безнадежно пораженные ткани; в ряде случаев сосудистым хирургам удается добиться минимальных потерь либо сохранить конечность полностью, при условии раннего обнаружения гангрены);
- Применение медикаментозных препаратов (обезболивающие, антибиотики, тромболитики, венотоники, средства, оптимизирующие реологию крови и микроциркуляцию тканевых жидкостей);
- Гемотрансфузия (плазмы или крови).
При влажной форме гангрены производится неотложная некрэктомия в границах живых тканей. В случае поражения конечности, она ампутируется гильотинным методом.
Со стороны лечащего специалиста важно обеспечить должные благоприятные условия для регенерации и восстановления культи. Ампутация производится способами, позволяющими сохранить функциональность конечности в максимально доступном объеме. В процессе проведения обнаженный участок культи закрывается тканевым (кожно-мышечным) лоскутом.
Гангрена, вне зависимости от формы и течения, является потенциально опасным для жизни и здоровья состоянием, требующим срочного вмешательства специалистов.
Материалы по теме:
При современном темпе и образе жизни наша сосудистая система становится одним из самых уязвимых участков нашего организма. Нарушается кровообращение, появляются излишние нагрузки и разнообразные застойные явления в сосудах и тканях – список заболеваний сосудов нижних конечностей велик. Как правило, они имеют схожие симптомы и профилактику.
Кровь – это жидкая соединительная ткань, которая исполняет роль связующего элемента во всем нашем организме. Она обеспечивает здоровую жизнедеятельность каждого органа и каждой клетки.Благодаря кровеносной системе ко всем тканям и органам транспортируются питательные вещества, гормоны и кислород.
Источник
Диабетическая стопа — симптомы и лечение
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 36 лет.
Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [1]
Главная причина ДС — это Сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «Сахарный диабет» должен помнить о таком грозном возможном осложнении.
СДС развивается в разной степени и разных формах:
- через 5-7 лет у 60% пациентов с СД 1 типа (уровень глюкозы более 8 ммоль/л);
- через 15-20 лет у 10% пациентов с неинсулинозависимый СД 2 типа (уровень глюкозы 8-9 ммоль/л) — часто возникает при остеопатологии, травме и дерматите стопы различной этиологии.
- через 10-15 лет с у 90% пациентов с инсулинозависимым СД 2 типа.
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-«мозолью» в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.
Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);
- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;
- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;
- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;
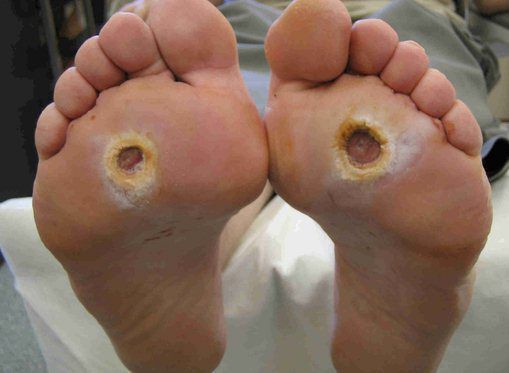
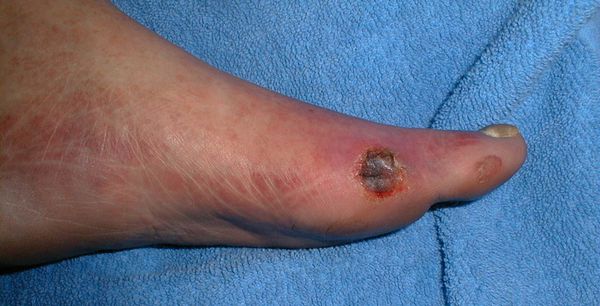
- трофические язвы, длительно не заживающие на стопах.
Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую патологическую последовательность:
- выработка гормона инсулина в недостаточном количестве;
- гипергликемия (увеличение глюкозы в крови);
- блокада микроциркуляции крови, кислорода и других микроэлементов через сосудистую стенку;
- разрушение нервных волокон и рецепторов;
- микро- и макроишемия тканей стопы;
- возникновение трофической язвы.
Таки образом, при СДС происходит повреждение всех тканей нижней конечности.
В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.
Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.
Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Источник