Университет
Фото носит иллюстративный характер. Из открытых источников
Татьяна Мохорт, заведующая кафедрой эндокринологии БГМУ, доктор мед. наук, профессор
Инсулиномы, являющиеся опухолями поджелудочной железы, — наиболее распространенная причина гипогликемических состояний, развивающихся вследствие эндогенного гиперинсулинизма. При наличии клинической симптоматики гипогликемии, лабораторным маркером инсулиномы традиционно являются уровни инсулина, значимо превышающие нормальные значения. В то же время нормальные уровни инсулина и C-пептида при подтвержденном гипогликемическом синдроме необязательно исключают диагноз.
Пациентка Д., 28 лет, переведена в отделение эндокринологии 1-й ГКБ Минска из инфекционного стационара, куда госпитализирована с нарушением сознания и подозрением на менингоэнцефалит. При обследовании выявлены уровень глюкозы крови 1,2 ммоль/л (ниже 2,5 ммоль/л — неоднократно), нарушение сознания, потливость, тремор, судороги, что позволило установить диагноз гипогликемической болезни. С учетом общепринятых причин заболевания (см. табл.) проведено обследование для уточнения причины состояния пациентки.
На этапе сбора анамнеза и клинического наблюдения за пациенткой исключены постпрандиальные гипогликемии, так как снижение уровня глюкозы крови отмечалось в ночное время и спустя 2–5-часового перерыва после приема пищи.
Гипогликемии повторялись и были зарегистрированы многократно при нормальном питании, поэтому проведение пробы с голоданием признано необоснованным. Исключены экзогенно-индуцированные причины, обусловленные приемом антигипергликемических препаратов. Неоднократно исследовались уровни инсулина и С-пептида, которые не выходили на пределы референсных значений натощак и после пищевой нагрузки. Уровни тиреотропного, соматотропного, кортикотропного, лютеотропного и фолликулостимулирующего гормонов, профиль кортизола в течение суток, инсулиновый фактор роста-1 также не выходили за пределы нормальных показателей.
Наиболее вероятными причинами развития гипогликемии при нормальном уровне инсулина являются внепанкреатические опухоли мезенхимального происхождения (мезотелиома, фибросаркома, рабдомиосаркома, лейомиосаркома, липосаркома и гемангиоперицитома), органоспецифические карциномы (печеночная, адренокортикальная, мочеполовой системы и молочной железы), феохромоцитомы, карционидные опухоли, злокачественные заболевания крови (лейкемия, лимфома и миелома).
Механизм развития таких гипогликемий во многих случаях объясняется нарушением питания, обусловленным опухолью и потерей веса вследствие жирового, мышечного и тканевого истощения, которое нарушает глюконеогенез в печени, повышением утилизации глюкозы опухолевыми тканями или секрецией аномальных гипогликемических факторов, отличных по своей природе от инсулина, но оказывающих инсулиноподобное действие. При обследовании проведен онкопоиск, опухолевой патологии не выявлено.
Повторяющиеся гипогликемии могут развиться у пациентов с системной карнитиновой недостаточностью, которая проявляется тошнотой, рвотой, гипераммониемией и печеночной энцефалопатией (одна из форм синдрома Рейе) или при недостаточности карнитин-пальмитоилтрансферазы, проявляющейся миопатией при физической нагрузке с миоглобинурией. Ферментопатии проявляются, как правило, в детском возрасте. Клинические признаки заболевания у наблюдаемой не соответствовали.
С учетом отсутствия набора массы тела высказано предположение о патологии желудочно-кишечного тракта или ферментопатии. После обследования у гастроэнтерологов и консультации генетиков, а также пробного лечения крахмалом для исключения ферментопатий проведена визуализация головного мозга, по результатам МРТ патологии не выявлено.
Длительное обследование только подтверждало наличие у пациентки гипогликемической болезни с нормальными уровнями инсулина.
Поскольку частые гипогликемические эпизоды приводили к повторяющимся нарушениям сознания, а причина патологии, способная определить этиопатогенетически обоснованное лечение, не была установлена, назначена терапия ex juvantibus диазоксидом (Diazoxide), который снижает инсулиновую секрецию и выраженность гипогликемий, в дозе 100 мг 4 раза в день. Состояние пациентки улучшилось, гипогликемические эпизоды не повторялись.
Через 3 месяца при осмотре отмечен выраженный гипертрихоз — избыточный рост волос на теле, который расценен как побочный эффект приема диазоксида, что привело к необходимости изменения терапии. В качестве препаратов выбора обсуждались глюкокортикостероиды, обладающие контринсулярным эффектом и способные снизить потенциальное антителообразование при аутоиммунном инсулиновом синдроме (синдром Хирата). Из анамнеза известно, что кратковременные потери сознания с подтвержденной однократно гипогликемией (во время отпуска за рубежом) у женщины регистрировались за 1–2 месяца до обращения к врачам, но после стрессовой ситуации их повторяемость уменьшилась и за 2 недели не было отмечено ни одного эпизода гипогликемии. В результате принято решение об инициации терапии глюкокортикостероидами (метилпреднизолон 12 мг со снижением до 8 мг в сутки) в дозе, которая обеспечивала бы предупреждение гипогликемических эпизодов.
За время наблюдения (в течение 2 лет) пациентке неоднократно проводились исследования уровней инсулина и С-пептида, проинсулина, подтверждающие нормоинсулинемию, визуализация поджелудочной железы с контрастированием (компьютерная томография) также не позволяла принять решение о хирургическом лечении. Прием метилпреднизолона привел к перераспределению жировой клетчатки, проявлению полос растяжения, уменьшению мышечной массы конечностей, нарушению менструального цикла, однако гипогликемические эпизоды стали редкими (менее 1 в месяц).
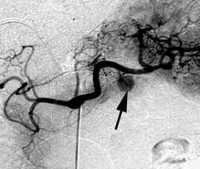
Через 2 года наблюдения контрольная компьютерная томография брюшной полости показала васкуляризированное узловое образование 1,1 см в диаметре на границе головки и тела поджелудочной железы, которое расценено как потенциальная нейроэндокринная опухоль (инсулинома), что позволило обосновать проведение хирургического лечения.
Выявленное образование удалено лапароскопически в Минском городском онкологическом диспансере. Резецирована головка поджелудочной железы с гомогенной опухолью 1,7х1,5 см и проведена одномоментная холецистэктомия.
Морфологические и иммуногистохимические исследования подтвердили нейроэндокринную природу опухоли c низким пролиферативным индексом (без некрозов и признаков инвазии с митотическим индексом до 1 митоза в 10 полях зрения СК(+), Syn(+++), ChrA(+++), Ki-67(3%)) и позволили подтвердить инсулиному как окончательный диагноз.
В послеоперационном периоде после отмены метилпреднизолона при контроле уровня гликемии гипогликемические эпизоды не зарегистрированы. Амбулаторный контроль не выявил нарушений уровня глюкозы. В настоящее время контроль гликемии пациентке не проводят в связи с отсутствием жалоб.
Классические инсулиномы клинически характеризуются триадой Уиппла: эпизодическими гипогликемиями с появлением гипогликемической симптоматики (нейрогликопенической и адренергической); снижением уровня глюкозы в крови (ниже 2,5 ммоль/л) и купированием приступа внутривенным введением глюкозы. У данной пациентки при наличии классической триады Уиппла не удавалось выявить причину гипогликемической болезни для выбора и проведения обоснованного лечения.
В течение 75 лет тест с 72-часовым голоданием рассматривался как «золотой стандарт» для верификации диагноза инсулиномы. Однако проведенные исследования подвергли сомнению необходимость соблюдать столь длительное голодание.
При наблюдении 170 пациентов, оперированных по поводу инсулиномы, 33% завершили голодание в связи с развитием гипогликемии в течение 12 ч, 65% через 24 ч, 84% спустя 36 ч, 93% — 48 ч. Аналогичные результаты получены Hirshberg с соавт., которые предложили использовать 48-часовое голодание. В данном клиническом случае у пациентки были проявления гипогликемии при голодании менее 12 часов. Низкие уровни инсулина у наблюдаемой могут быть, предположительно, следствием супрессии инсулиновой секреции повторяющимися гипогликемическими эпизодами, сопровождающимися нейроглюкопенической и адренергической симптоматикой.
Критерии диагноза инсулиномы (Endocrine Society Clinical Practice Guidelines (ESCPG)):
- уровень инсулина ≥ 18 пмоль/л
- уровень C-пептида ≥ 0,2 нмоль/л
- уровень проинсулина ≥ 5.0 пмоль/л
Пациентка не соответствовала указанным критериям, но у нее диагностирована инсулинома.
Медицинский вестник, 17 марта 2017
Источник
Инсулинома
Инсулинома – гормонально-активная опухоль β-клеток островков поджелудочной железы, в избыточном количестве секретирующая инсулин и приводящая к развитию гипогликемии. Гипогликемические приступы при инсулиноме сопровождаются дрожью, холодным потом, чувством голода и страха, тахикардией, парестезиями, речевыми, зрительными и поведенческими нарушениями; в тяжелых случаях – судорогами и комой. Диагностика инсулиномы проводится с помощью функциональных проб, определения уровня инсулина, С-пептида, проинсулина и глюкозы крови, УЗИ поджелудочной железы, селективной ангиографии. При инсулиноме показано хирургическое лечение – энуклеация опухоли, резекция поджелудочной железы, панкреатодуоденальная резекция или тотальная панкреатэктомия.
Общие сведения
Инсулинома – доброкачественная (в 85-90% случаев) или злокачественная (в 10-15% случаев) опухоль, исходящая из β-клеток островков Лангерганса, обладающая автономной гормональной активностью и приводящая к гиперинсулинизму. Неконтролируемая секреция инсулина сопровождается развитием гипогликемического синдрома – комплекса адренергических и нейрогликопенических проявлений.
Среди гормонально-активных опухолей поджелудочной железы инсулиномы составляют 70-75%; примерно в 10% наблюдений они являются компонентом множественного эндокринного аденоматоза I типа (наряду с гастриномой, опухолями гипофиза, аденомой паращитовидных желез и др.). Инсулиномы чаще выявляются у лиц в возрасте 40-60 лет, у детей встречаются редко. Инсулинома может располагаться в любой части поджелудочной железы (головке, теле, хвосте); в единичных случаях она локализуется экстрапанкреатически – в стенке желудка или двенадцатиперстной кишки, сальнике, воротах селезенки, печени и др. областях. Обычно размеры инсулиномы составляют 1,5 – 2 см.
Патогенез гипогликемии при инсулиноме
Развитие гипогликемии при инсулиноме обусловлено избыточной, неконтролируемой секрецией инсулина опухолевыми b-клетками. В норме при падении уровня глюкозы в крови происходит снижение продукции инсулина и его поступления в кровяное русло. В опухолевых клетках механизм регуляция выработки инсулина нарушается: при понижении уровня глюкозы его секреция не подавляется, что создает условия для развития гипогликемического синдрома.
Наиболее чувствительными к гипогликемии являются клетки головного мозга, для которых глюкоза служит основным энергетическим субстратом. В связи с этим при инсулиноме отмечаются явления нейрогликопении, а при длительной гипогликемии развиваются дистрофические изменения ЦНС. Гипогликемическое состояние стимулирует выброс в кровь контринсулярных гормонов (норадреналина, глюкагона, кортизола, соматотропина), которые обусловливают адренергическую симптоматику.
Симптомы инсулиномы
В течении инсулиномы выделяют фазы относительного благополучия, на смену которым периодически приходят клинически выраженные проявления гипогликемиии и реактивной гиперадреналинемии. В латентном периоде единственными проявлениями инсулиномы могут являться ожирение и повышенный аппетит.
Острый гипогликемический приступ является результатом срыва адаптационных механизмов ЦНС и контринсулярных факторов. Приступ развивается натощак, после продолжительного перерыва в приеме пищи, чаще в утренние часы. Во время приступа происходит падение содержания глюкозы в крови ниже 2,5 ммоль/л.
Нейрогликопенические симптомы инсулиномы могут напоминать различные неврологические и психиатрические нарушения. У больных может возникать головная боль, мышечная слабость, атаксия, спутанность сознания. В некоторых случаях гипогликемический приступ у больных с инсулиномой сопровождается состоянием психомоторного возбуждения: галлюцинациями, бессвязными выкриками, двигательным беспокойством, немотивированной агрессией, эйфорией.
Реакцией симпатико-адреналовой системы на резкую гипогликемию служит появление тремора, холодного пота, тахикардии, страха, парестезий. При прогрессировании приступа могут развиться эпилептический припадок, потеря сознания и кома. Обычно приступ купируется внутривенным вливанием глюкозы; однако, придя в себя, больные о случившемся не помнят. Во время гипогликемического приступа возможно развитие инфаркта миокарда вследствие острого нарушения питания сердечной мышцы, признаки локального поражения нервной системы (гемиплегия, афазия), которые могут быть ошибочно приняты за ОНМК.
При хронической гипогликемии у пациентов с инсулиномой нарушается функционирование центральной и периферической нервной системы, что отражается на течении фазы относительного благополучия. В межприступном периоде имеет место преходящая неврологическая симптоматика, нарушения зрения, миалгия, снижение памяти и умственных способностей, апатия. Даже после удаления инсулиномы снижение интеллекта и энцефалопатия обычно сохраняются, что приводит к утрате профессиональных навыков и прежнего социального статуса. У мужчин при часто повторяющихся приступах гипогликемии может развиваться импотенция.
При неврологическом обследовании у пациентов с инсулиномой выявляется асимметрия периостальных и сухожильных рефлексов, неравномерность или снижение брюшных рефлексов, патологические рефлексы Россолимо, Бабинского, Маринеску-Радовича, нистагм, парез взора вверх и др. Ввиду полиморфности и неспецифичности клинических проявлений, больным с инсулиномой могут ставиться ошибочные диагнозы эпилепсии, опухоли головного мозга, вегетососудистой дистонии, инсульта, диэнцефального синдрома, острого психоза, неврастении, остаточных явлений нейроинфекции и пр.
Диагностика инсулиномы
Установить причины гипогликемии и дифференцировать инсулиному от других клинических синдромов позволяет комплекс лабораторных тестов, функциональных проб, визуализирующих инструментальных исследований. Проба с голоданием направлена на провокацию гипогликемии и вызывает патогномоничную для инсулиномы триаду Уиппла: снижение глюкозы крови до 2,78 ммоль/л или ниже, развитие нервно-психических проявлений на фоне голодания, возможность купирования приступа пероральным приемом или внутривенным вливанием глюкозы.
С целью индуцирования гипогликемического состояния может использоваться инсулиносупрессивный тест с введением экзогенного инсулина. При этом отмечаются неадекватно высокие концентрации C-пептида в крови на фоне крайне низких показателей глюкозы. Проведение инсулинпровокационного теста (внутривенного введения глюкозы или глюкагона) способствует высвобождению эндогенного инсулина, уровень которого у больных с инсулиномой становится существенно выше, чем у здоровых лиц; при этом соотношение инсулина и глюкозы превышает 0,4 (в норме менее 0,4).
При положительных результатах провокационных проб проводится топическая диагностика инсулиномы: УЗИ поджелудочной железы и брюшной полости, сцинтиграфия, МРТ поджелудочной железы, селективная ангиография с забором крови из портальных вен, диагностическая лапароскопия, интраоперационная ультрасонография поджелудочной железы. Инсулиному приходится дифференцировать от лекарственной и алкогольной гипогликемии, гипофизарной и надпочечниковой недостаточности, рака надпочечников, демпинг-синдрома, галактоземии и др. состояний.
Лечение инсулиномы
В эндокринологии в отношении инсулиномы предпочтение отдается хирургической тактике. Объем операции определяется локализацией и размерами образования. При инсулиноме может выполняться как энуклеация опухоли (инсулиномэктомия), так и различные виды резекций поджелудочной железы (дистальная, резекция головки, панкреатодуоденальная резекция, тотальная панкреатэктомия). Эффективность вмешательства оценивается с помощью динамического определения уровня глюкозы крови в процессе операции. В числе послеоперационных осложнений могут развиваться панкреатит, панкреонекроз, свищи поджелудочной железы, абсцесс брюшной полости или перитонит.
При неоперабельных инсулиномах проводят консервативную терапию, направленную на купирование и профилактику гипогликемии, с помощью гипергликемизирующих средств (адреналина, норадреналина, глюкагона, глюкокортикоидов и др.). При злокачественных инсулиномах проводится химиотерапия (стрептозотоцин, 5-фторурацил, доксорубицин и др.).
Прогноз при инсулиноме
У 65-80% больных после хирургического удаления инсулиномы наступает клиническое выздоровление. Ранняя диагностика и своевременное хирургическое лечение инсулиномы приводят к регрессу изменений со стороны ЦНС по данным ЭЭГ.
Послеоперационная летальность составляет 5-10 %. Рецидив инсулиномы развивается в 3% случаев. Прогноз при злокачественных инсулиномах неблагоприятен — выживаемость в течение 2-х лет не превышает 60%. Пациенты с инсулиномой в анамнезе находятся на диспансерном учете у эндокринолога и невролога.
Источник