- Лонгидаза при пневмофиброзе легких
- Пневмофиброз — это
- Предотвратить развитие пневмофиброза можно с помощью препарата Лонгидаза ®
- Актуализация, статистика
- Виды пневмофиброза
- Причины заболевания
- Последствия и опасность пневмофиброза
- Симптомы
- Исследования
- Применение препарата Лонгидаза ®
- Пневмония — симптомы и лечение
- Определение болезни. Причины заболевания
- Факторы риска
- Заразна ли пневмония
- Как передаётся пневмония
- Симптомы пневмонии
- Признаки пневмонии у ребёнка
- Патогенез пневмонии
- Классификация и стадии развития пневмонии
- Осложнения пневмонии
- Диагностика пневмонии
- Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
- Лечение пневмонии
- Какой врач лечит заболевание
- Когда обратиться к врачу
- Показания при заболевании
- Антимикробные препараты
- Респираторная поддержка
- Неантибактериальная терапия
- Противопоказания при заболевании
- Прогноз. Профилактика
- Как предотвратить пневмонию
Лонгидаза при пневмофиброзе легких
«Изменения легочной ткани, которые мы наблюдаем при COVID-19, — это не пневмонии, а пневмониты с диффузным поражением альвеол и выпадением большого количества фибринов. Действительно, в этих случаях часто развиваются фиброзы легочной ткани, которые могут определяться рентгенологически и через месяц, и через три после начала заболевания».
Президент Российского респираторного общества, создатель отечественной пульмонологической школы, академик РАН А.Г. Чучалин. Официальный сайт «Медицинское информационное агентство», 05.06.2020 г.
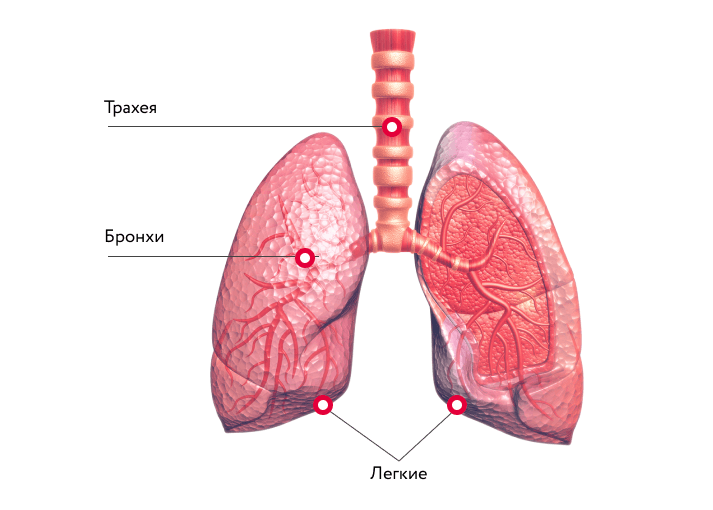
Пневмофиброз — это
Пневмофиброз — заболевание, при котором ткань легких заменяется соединительной под воздействием воспалительных, деструктивных, дистрофических процессов.
Основу легких составляет соединительная ткань, окружающая бронхи, артерии, межальвеолярные перегородки. Она состоит из переплетенных волокон коллагена и эластина, которые дают легким возможность расширяться при вдохе и возвращаться в начальное положение при выдохе. Благодаря коллагеновым волокнам каркасу легочной ткани обеспечена прочность.
Также в соединительной ткани продуцируются ферменты протеиназы, которые разрушают белковые элементы и ингибиторы протеиназ, тормозящие процессы разрушения. Процесс работы такой системы сбалансирован, но при развитии воспаления он нарушается, что вызывает дефицит фермента α1-антитрипсин (A1AT). Недостаточность этого фермента приводит к разрушению эластина и коллагена. На месте поврежденных альвеол образуются пустоты, иммунные реакции провоцируют активность фибробластов (клеток соединительной ткани организма, синтезирующих внеклеточный матрикс) и чрезмерную выработку эластазы и коллагена 1-го типа.
При таком состоянии происходит следующее:
- Сокращается объем легких
- Снижается эластичность и растяжимость легочной ткани
- Сужаются просветы воздухоносных путей
- Начинается дыхательная недостаточность
- Нарушается газообмен
В результате этих процессов у больных появляется одышка во время физических нагрузок. По мере развития заболевания отмечается нарастание одышки, вплоть до полной инвалидизации больного:
- из-за одышки больной не способен произнести и закончить фразу;
- не может ходить;
- не может обслуживать себя.
Предотвратить развитие пневмофиброза можно с помощью препарата Лонгидаза ®
Его применяют для лечения и профилактики. Чем раньше начинается применение препарата, тем лучше может быть прогноз при данном заболевании.
Актуализация, статистика
По данным Всемирной организации здравоохранения, у людей, страдающих от развития заболеваний, приведших к пневмофиброзу, наблюдались последствия:
- около 40% пациентов с идиопатическим легочным фиброзом в конечном итоге умирают от дыхательной недостаточности;
- 5-летняя выживаемость низкая — 20%;
- пневмофиброз позволяет прожить пациенту не более трех-пяти лет.
Заболевание чаще всего встречается у пациентов старше 50 лет. Заболеваемость увеличивается с возрастом, особенно после 60–70 лет. Отмечается преобладание заболевания у мужчин, соотношение полов составляет примерно 1,7: 1 в пользу мужчин. Более частое возникновение пневмофиброза у мужчин, возможно, связано с пристрастием сильной половины человечества к курению. Но пневмофиброз может поражать органы дыхания и у более молодых людей. При хронических инфекциях, не вовремя вылеченных воспалениях легких и бронхов и вследствие других причин соединительная ткань легочной системы замещается фиброзной.
С началом пандемии COVID-19 ситуация усугубилась. Несмотря на то, что основу группы риска составили люди преклонного возраста, согласно данным ВОЗ, вирус наносит удар и по молодым.
Во временных методических рекомендациях от 26 октября 2020 года «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)» указано: «После перенесенного COVID-19 у многих пациентов в легких формируются выраженные остаточные изменения в виде фиброза».
На данный момент один из наиболее актуальных вопросов — способна ли легочная ткань восстановиться полностью после перенесенного заболевания.
Пневмофиброз был серьезной проблемой и в доковидные времена, так как любая пневмония — это риск развития пневмофиброза. При вторжении в нашу жизнь вируса COVID-19 значительно возрос процент пневмоний, осложняющихся выраженным пневмофиброзом. Однако при должном и своевременном лечении функциональность органов дыхания может восстановиться.
Важное место в терапии пневмофиброзов занимает Лонгидаза ® , которая способствует ускоренной реабилитации. Даже при тяжелом течении болезни осложнений в виде фиброзных изменений в легочной ткани можно избежать. Отмечались случаи, когда после применения препарата Лонгидаза ® восстановление легочных тканей у пациентов проходило успешно.
По мнению специалистов, делать окончательные выводы о пневмофиброзе после ковидной пневмонии еще рано, так как пандемия продолжается. COVID-19 не похож на обычную внебольничную пневмонию, патология отличается по клиническим показателям, лечится по другой терапевтической схеме.
Большинство пациентов с COVID-19 страдают нарушениями дыхательной функции различной степени выраженности, связанными с пневмофиброзом. Кроме того, возможен рост интерстициальных легочных поражений. Отказ от лечения и реабилитации этих больных может грозить ростом количества пациентов с развившейся стойкой утратой трудоспособности (с присвоением группы инвалидности), снижением качества и продолжительности жизни.
Но уже сейчас можно говорить о том, что пневмофиброз поддается комплексному лечению, в том числе с применением препарата Лонгидаза ® , при этом прогноз выздоровления благоприятный.
Виды пневмофиброза
Пневмофиброз бывает односторонним и двухсторонним, то есть может поразить одно или оба легких. Также заболевание классифицируется по двум основным типам:
Диффузный (смешанный, расплывчатый)
Легкие плотные, их структура нарушена, объем уменьшен. Вентиляция существенно снижена, поражение тканей множественное.
Поражение отдельных участков легочной ткани. Уплотнение на некоторых сегментах легких. Процесс не распространяется, несет меньшую опасность для здоровья, чем диффузный тип.
Независимо от разновидности пневмофиброза комплексное лечение с применением препарата Лонгидаза ® облегчает течение заболевания и улучшает прогноз.
Причины заболевания
Пневмофиброз развивается на фоне заболеваний легких:
- Пневмонии (особенно вирусные, затяжного течения), при этом поражение легких с замещением соединительной тканью может наблюдаться у 10–20% пациентов.
- ХОБЛ (хроническая обструктивная болезнь легких) — заболевание, вызванное аномальной воспалительной реакцией легочных тканей в ответ на раздражители: курение, химические частицы в воздухе, плохую экологию, дефицит витамина С и так далее. К ХОБЛ может привести тяжелое течение бронхиальной астмы.
- Муковисцидоз — наследственное заболевание, при котором поражаются преимущественно железы внешней секреции с образованием вязкого секрета, вызывающего обструкцию выводных протоков и полиорганную патологию. Характеризуется множественными функциональными расстройствами дыхательной и пищеварительной системы. Воспалительный процесс в бронхах вызывает перибронхиальный фиброз.
- Профессиональные заболевания, например, у шахтеров или людей, вдыхающих воздух с частицами высокофиброгенной пыли.
- Экзогенный аллергический альвеолит — заболевание легких, обусловленное реакцией иммунной системы на аллергены. Это могут быть химикаты, красители, грибки. В группу риска попадают люди, проживающие в помещениях с высоким уровнем распространения плесени.
- Саркоидоз — формирование гранулем в легочной ткани.
- Туберкулез. При длительном течении также может приводить к развитию пневмофиброза.
- Механические повреждения легочной ткани — попадание инородных предметов в органы дыхания, ранения.
Также высок риск развития пневмофиброза после хирургических операций на органах системы дыхания. Кроме того, существуют косвенные причины развития патологии:
- вирусные инфекции (гепатит С, цитомегаловирус и другие);
- проживание в неблагоприятном экологическом районе;
- заболевания эндокринной системы (например, сахарный диабет I и II типа);
- лучевая терапия или другие факторы воздействия радиации;
- табакокурение;
- длительный прием некоторых лекарственных средств (химиотерапевтические средства, антиаритмики, амиодарон, цитостатики и другие);
- гастроэзофагеальный рефлюкс;
- аутоиммунные патологии.
Последствия и опасность пневмофиброза
Осложнениями заболевания являются следующие патологии и состояния:
- хроническая дыхательная недостаточность;
- кистозные образования с риском развития пневмоторакса (попадание воздуха в плевральную область, последующее сдавливание сердца и сосудов);
- патологии, связанные с сердечной деятельностью — аритмия, тахикардия, утолщение миокарда (хроническое легочное сердце с риском развития инфаркта миокарда);
- истончение стенок сосудов, ведущее к кровотечениям;
- смещение близлежащих органов в сторону пораженного очага;
- эмфизема легких;
- вторичная легочная гипертония;
- формирование хронического бронхита;
- атрофические изменения грудной клетки и межреберных мышц.
Частота развитий осложнений зависит от ряда факторов: общего состояния организма, наличия других хронических заболеваний, возраста, генетической предрасположенности, работы иммунной системы. Немаловажную роль играет время обращения за врачебной помощью.
Комплексное лечение с применением препарата Лонгидаза ® позволяет снизить риск развития осложнений.
Лучший способ избежать осложнений — своевременная диагностика и лечение. При наличии характерных признаков заболевания нужно как можно раньше обратиться к врачу. Самолечение при патологиях, связанных с пневмофиброзом, недопустимо.
Симптомы
Основной признак пневмофиброза — это одышка. На первых этапах развития заболевания она может появляться только после физической нагрузки. При длительном течении болезни одышка возникает даже в состоянии покоя. К симптомам пневмофиброза также относятся:
- повышенная утомляемость и синдром хронической усталости;
- сухой кашель (около 75%), иногда — продуктивный (до 20-30%), а также продукция гнойной мокроты, особенно у больных с тяжелыми формами пневмофиброза;
- уменьшение массы тела;
- синюшность кожных покровов;
- болезненность в грудной клетке при кашле;
- набухание шейных вен при кашле;
- слышимость хрипов и свиста при дыхании;
- отечность;
- учащенное сердцебиение.
У болезни есть и другие характерные признаки. Например, фаланги пальцев рук приобретают вид «барабанных палочек».
Лихорадка и кровохарканье не характерны для пневмофиброза.
Исследования
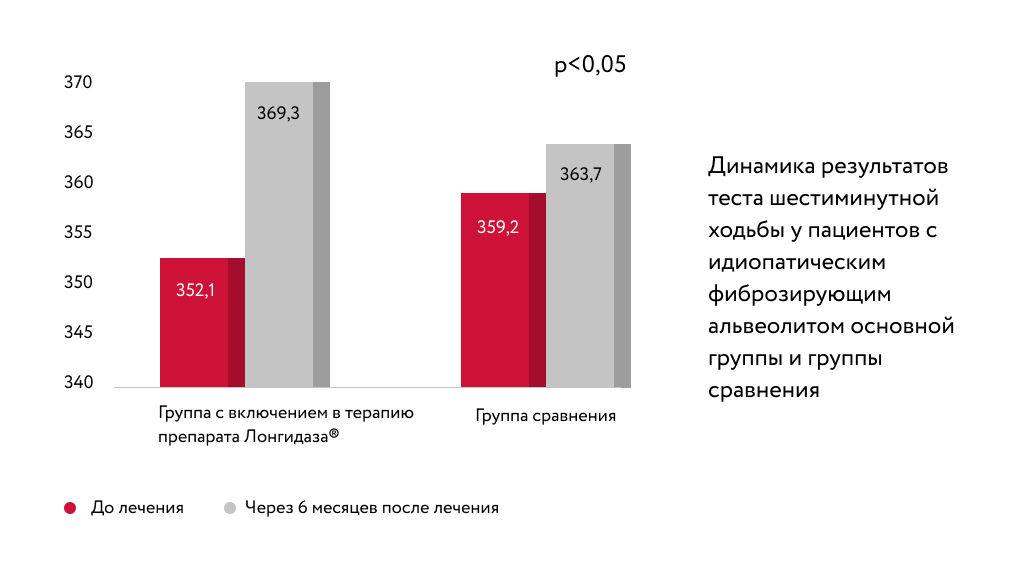
В статье автора более 40 научных работ Л. Н. Новиковой подчеркивается целесообразность включения препарата Лонгидаза ® в комплексное лечение пневмофиброза у больных с идиопатическим фиброзирующим альвеолитом. При использовании препарата Лонгидаза ® отмечалась положительная клиническая динамика: уменьшились кашель и слабость, повысилась толерантность к физической нагрузке.
У исследуемых групп применялся легкий и удобный способ определения степени толерантности к физической нагрузке — тест шестиминутной ходьбы. Оценивали расстояние, которое пациент проходил в течение 6 минут в удобном для него темпе. При включении в терапию Лонгидаза ® пройденное расстояние увеличивалось быстрее, чем в группе сравнения.
Положительная динамика, по данным компьютерной томографии, у пациентов, получавших препарат Лонгидаза ® , определялась с большей частотой (23%), чем в группе сравнения (13%).
Положительным моментом также являлось снижение восприимчивости организма к вирусным и бактериальным агентам, что было отмечено практически всеми пациентами, получавшими препарат Лонгидаза ® .
По данным исследования И. И. Ануфриева и Н. В. Козыревой, при применении Лонгидаза ® наблюдается положительная рентгенологическая динамика у 93% пациентов, а также уменьшение зоны пневмосклероза, что позволяет сделать вывод о повышении эффективности лечения внебольничной пневмонии и обострений хронической обструктивной болезни легких при включении Лонгидаза ® в состав комплексной терапии.
Применение препарата
Лонгидаза ®
Препарат содержит активное вещество бовгиалуронидаза азоксимер, которое способно тормозить процесс разрастания соединительной ткани.
Лонгидаза ® обладает многокомпонентным действием:
Источник
Пневмония — симптомы и лечение
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макарова Е. А., пульмонолога со стажем в 12 лет.
Определение болезни. Причины заболевания
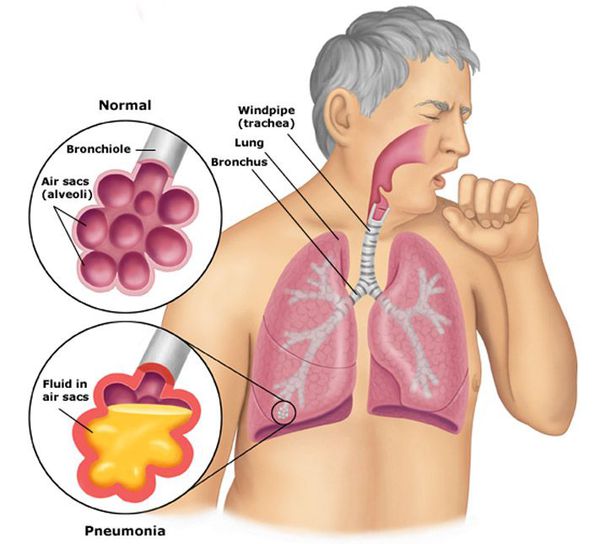
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
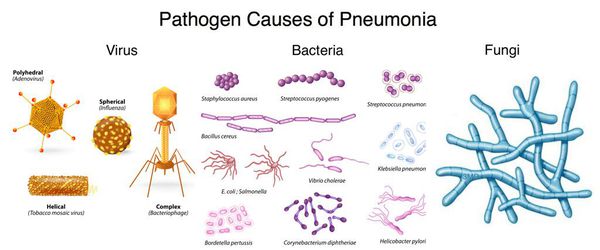
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae);
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
- дети до двух лет;
- люди старше 65 лет.
К другим факторам риска относятся:
- лечение в больнице;
- хронические заболевания — астма, хроническая обструктивная болезнь легких (ХОБЛ) или болезни сердца;
- ослабленная иммунная система — высокому риску подвержены пациенты с ВИЧ, а также люди, перенёсшие трансплантацию органов, получающие химиотерапию или длительно принимающие стероиды;
- курение [12] .
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания [3] .
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
Симптомы пневмонии
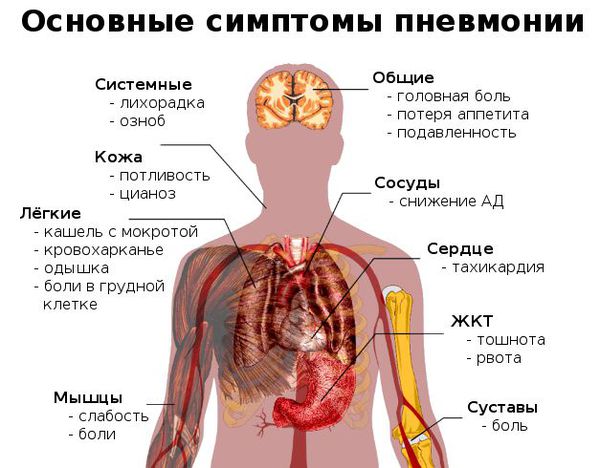
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
- неожиданный и очень быстрый подъём температуры тела до фебрильных цифр (свыше 38 °C);
- неспецифические проявления системной интоксикации организма (подавленность, вялость, утомляемость, мышечная слабость, сонливость, головная боль);
- через 3-4 дня возникает сухой кашель, который спустя ещё несколько дней становится влажным — начинает откашливаться слизь (мокрота), часто она имеет ржавый или бурый цвет;
- может появиться боль в грудной клетке на стороне пораженного лёгкого (или же с обеих сторон, если воспаление двустороннее), которая усиливается при кашле и дыхании;
- при дыхании могут выслушиваться хрипы в грудной клетке (слышны не у всех больных);
- одышка (частое дыхание) — является результатом массивного поражения лёгкого и проявлением дыхательной недостаточности;
- одна из сторон грудной клетки (поражённая) может отставать при дыхании. [4]
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
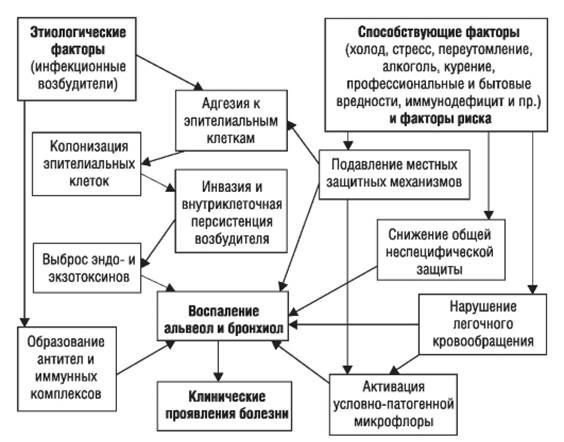
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку. [3]
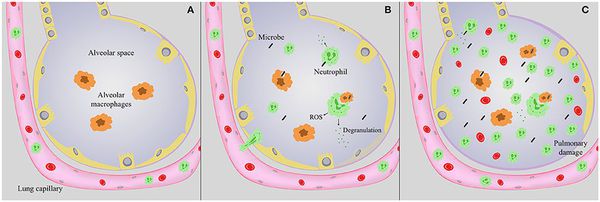
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
- затекание желудочного содержимого в дыхательные пути при реанимации, шоке, нарушениях сознания (в том числе при алкогольной и героиновой интоксикации);
- нарушение глотания при различных неврологических нарушениях и заболеваний пищевода.
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
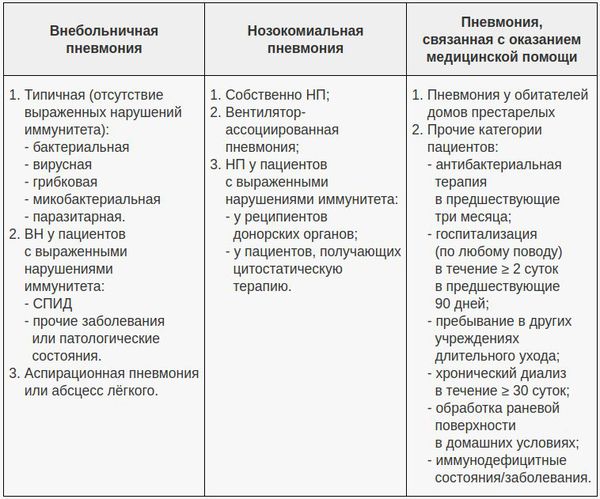
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность;
- менингит;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
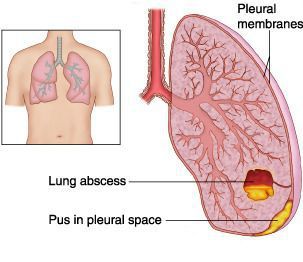
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
- подробный сбор анамнеза;
- анализ жалоб пациента;
- физикальное обследование;
- лабораторные и инструментальные исследования, объём которых может быть определен в индивидуальном порядке и обусловлен тяжестью течения ВП, появлением и характером осложнений, сопутствующими болезнями пациента.
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
- остро возникшая лихорадка вначале заболевания (температура тела > 38,0 °С);
- кашель с мокротой;
- физические признаки, выявленные в ходе полного физикального обследования (местная крепитация или мелкопузырчатые хрипы, бронхиальное дыхание, притупление звука при перкуссии);
- увеличение общего количества лейкоцитов (> 10·109/л) и/или палочкоядерный сдвиг (> 10%).
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
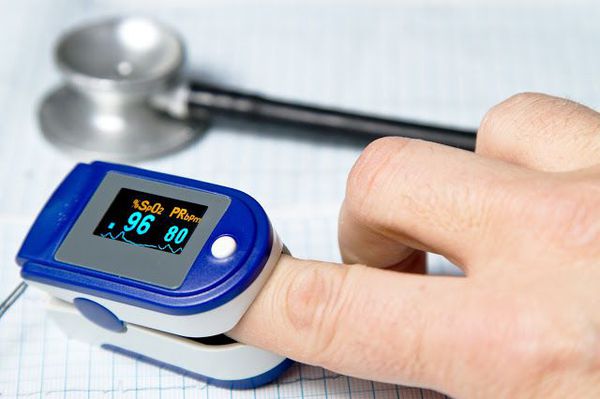
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
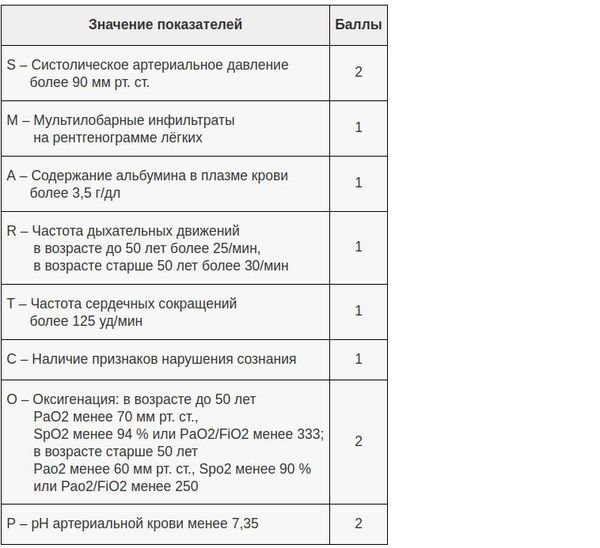
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
- PSI – индекс тяжести пневмонии;
- Шкала CURB-65;
- Шкала SMART-COP.
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
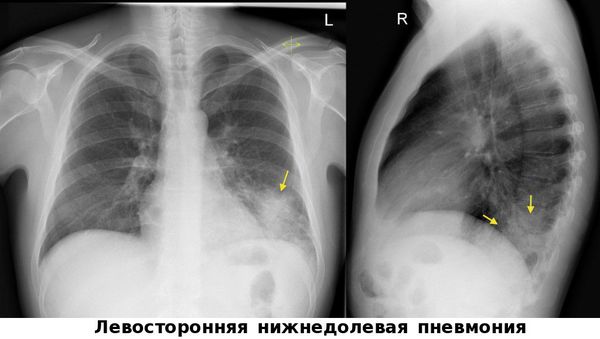
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела [3]
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 [4]
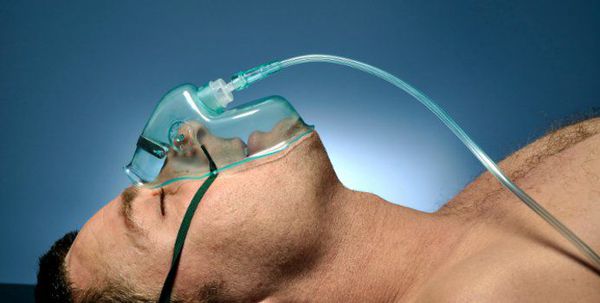
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
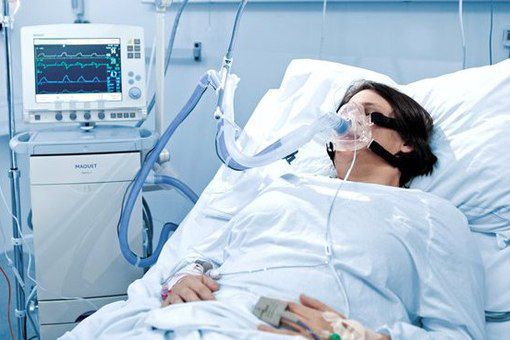
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист 35/мин РаО2/FiО2 20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
- возраст пациента;
- тяжесть течения;
- наличие/отсутствие сопутствующих заболеваний.
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
- возраст > 70 лет;
- проведение ИВЛ;
- двусторонняя локализация пневмонии;
- сепсис и инфицирование сине-гнойной палочкой.
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
- 23-валентная неконъюгированная вакцина (содержит очищенные капсулярные полисахаридные антигены 23 серотипов S.pneumoniae);
- 13-валентная пневмококковая конъюгированная вакцина.
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]
Источник