- Что такое клиренс лекарственных средств
- Клиренс как главный параметр фармакокинетики для управления режимом дозирования. Его сущность, размерность и связь с другими фармакокинетическими показателями.
- Клиренс лекарственных средств
- Клиренс лекарственных средств [ править | править код ]
- Печеночный клиренс [ править | править код ]
- Почечный клиренс [ править | править код ]
Что такое клиренс лекарственных средств
Болюсное внутривенное (в/в) введение препаратов приводит к максимальной их концентрации в конце введения; затем с течением времени концентрация препарата в плазме снижается. Наиболее простой пример этого действия — моноэкспоненциальное снижение во времени. Важным параметром для описания такого снижения является период полу-выведения (Т1/2) — время, за которое выводится 50% препарата. После двух периодов полувыведения элиминируется 75% препарата, после трех периодов — 87,5% и т.д.
В некоторых случаях снижение концентрации препарата после его болюсного в/в введения является мультиэкспоненциальным. Общепринятое объяснение этому — лекарственный препарат не только элиминируется, но также подвергается более быстрому распределению в периферических тканях. Элиминация препарата характеризуется периодом полувыведения, а период полураспределения может быть получен из кривых.
Измерение концентрации лекарства в плазме сразу после болюсного в/в введения можно использовать для определения объема распределения препарата. Когда снижение концентрации в плазме является мультиэкспоненциальным, возможно наличие сложных объемов распределения. Эти объемы распределения полезны для корректировки дозы препарата в случае болезни, однако редко абсолютно соотносятся с каким-либо физическим объемом, таким как плазма или общий водный обьем. На самом деле у препаратов, которые сильно связаны с тканями (например, некоторые антидепрессанты), обьем распределения может превосходить общий обьем тела на порядок.
Препараты могут поступать в организм и другим путем, например per OS, сублингвально, чрескожно или внутримышечно (в/м). При таких способах введения существуют два отличия от в/в пути введения. Во-первых, концентрация в плазме четко указывает на фазу нарастания, в то время как препарат медленно поступает в плазму. Во-вторых, общее количество препарата, поступающего в системный кровоток, может быть меньше, чем при в/в введении. Относительное количество препарата, поступающее при любом пути введения, сравнимое с такой же дозой препарата, введенной в/в, называют биодоступностыо. Биодоступность может быть снижена, если препарат метаболизируется до поступления в кровоток или из-за того, что препарат не всасывается из места введения.
Клиренс — это наиболее распространенный показатель измерения элиминации препарата. Клиренс можно рассматривать как объем, очищенный от препарата за определенный период времени.
Клиренс может быть органоспецифичным (например, почечный, печеночный) или всего организма (клиренс — показатель скорости очищения плазмы крови, других сред или тканей организма, т.е. объем плазмы, полностью очищающийся от данного вещества за единицу времени).
При неоднократном введении уровень препарата достигает равновесия — состояния, при котором уровень введения соответствует уровню элиминации в любой период времени. Периодом полувыведения определяют не только время «исчезновения» препарата, но и время, за которое достигается равновесное состояние. Важно разделять равновесные концентрации в плазме, которые достигаются за 4 или 5 периодов полувыведения, и состоявшийся лекарственный эффект, который может занять более продолжительное время. У некоторых препаратов клинические эффекты проявляется сразу после взаимодействия с мишенью-молекулой, например у нитратов при стенокардии, у нитропруссида при снижении артериального давления, у симпатомиметиков при лечении шока.
В других случаях действие лекарственных препаратов соответствует определенной их концентрации в плазме, но с задержкой, чему есть несколько возможных объяснений. Во-первых, для достижения лекарственного эффекта требуется образование активных метаболитов. Во-вторых, необходимо время для преобразования эффекта на молекулярном уровне в конечную физиологическую точку, например, ингибирование синтеза витамин К-зависимых свертывающих факторов варфарином в результате приводит к повышению MHO, но развитие этого действия происходит при падении уровней факторов свертывания. В-третьих, для развития лекарственного эффекта иногда требуется проникновение препарата внутрь клетки или в другие участки тканей.
Одним из барьеров для такого проникновения является изменчивость в специфическом усвоении препарата и утечка транспортных белков, которые контролируют концентрацию препарата в клетке. Различия в проникновении в ткани также часто вызывает отсрочка во времени от момента введения амиодарона до развития его эффектов, тем не менее точные механизмы этого феномена остаются неясными, и транспорт препарата может быть с этим не связан.
Источник
Клиренс как главный параметр фармакокинетики для управления режимом дозирования. Его сущность, размерность и связь с другими фармакокинетическими показателями.
Клиренс (Cl, мл/мин) — объем крови, который очищается от ЛС за единицу времени.
Т.к. плазма (кровь) — «видимая» часть объема распределения, то клиренс – фракция объема распределения, из которой лекарство выделяется в единицу времени. Если обозначить общее количество лекарства в организме через Аобщ, а количество, которое выделилось через Авыд, то :


Таким образом, клиренс – отношение скорости выведения лекарственного средства к его концентрации в плазме крови.
В таком виде формулу клиренса используют для расчета поддерживающей дозы лекарства (Dп), т.е той дозы лекарственного средства, которая должна скомпенсировать потерю лекарства и поддержать его уровень на постоянном уровне:
Скорость введения = скорость выведения = Cl´Cтер (доза/мин)
Dп = скорость введения´t (t — интервал, между приемом лекарства)
Клиренс аддитивен, т.е. элиминация вещества из организма может происходить с участием процессов, идущих в почках, легких, печени и других органах: Clсистемный = Clпочечн. + Clпечени + Clдр.
Клиренс связан с периодом полуэлиминации ЛС и объемом распределения: t1/2=0,7*Vd/Cl.
15. Доза. Виды доз. Единицы дозирования лекарственных средств. Цели дозирования лекарств, способы и варианты введения, интервал введения.
Действие ЛС на организм в большей степени определяется их дозой.
Доза — количество вещества, введенное в организм за один прием; выражается в весовых, объемных или условных (биологических) единицах.
а) разовая доза – количество вещества на один прием
б) суточная доза — количество препарата, назначаемое на сутки в один или несколько приемов
в) курсовая доза — общее количество препарата на курс лечения
г) терапевтические дозы — дозы, в которых препарат используют с лечебными или профилактическими целями (пороговые, или минимальные действующие, средние терапевтические и высшие терапевтические дозы).
д) токсические и смертельные дозы – дозы ЛВ, при которых они начинают оказывать выраженные токсические эффекты или вызывать смерть организма.
е) загрузочная (вводная) доза – кол-во вводимого ЛС, которое заполняет весь объем распределения организма в действующей (терапевтической) концентрации: ВД = (Css * Vd)/F
ж) поддерживающая доза – систематически вводимое количество ЛС, которое компенсирует потери ЛС с клиренсом: ПД = (Css * Cl * DT)/F
Единицы дозирования ЛС:
1) в граммах или долях грамма ЛС
2) количество ЛС в расчете на 1 кг массы тела (например, 1 мг/кг) или на единицу поверхности тела (например, 1 мг/м 2 )
Цели дозирования ЛС:
1) определить количество ЛС, необходимое для того, чтобы вызвать нужный терапевтический эффект с определенной длительностью
2) избежать явлений интоксикации и побочных эффектов при введении ЛС
Способы введения ЛС: 1) энтерально 2) парентерально (см. в. 5)
Варианты введения ЛС:
а) непрерывный (путем длительных внутрисосудистых инфузий ЛС капельно или через автоматические дозаторы). При непрерывном введении ЛС его концентрация в организме изменяется плавно и не подвергается значительным колебаниям
б) прерывистое введение (инъекционным или неинъекционным способами) — введение лекарства через определенные промежутки времени (интервалы дозирования). При прерывистом введении ЛС его концентрация в организме непрерывно колеблется. После приема определенной дозы она вначале повышается, а затем постепенно снижается, достигая минимальных значений перед очередным введением лекарства. Колебания концентрации тем значительнее, чем больше вводимая доза лекарства и интервал между введениями.
Интервал введения – интервал между вводимыми дозами, обеспечивающий поддержание терапевтической концентрации вещества в крови.
16. Введение лекарств с постоянной скоростью. Кинетика концентрации препарата в крови. Стационарная концентрация препарата в крови (Css), время ее достижения, расчет и управление ею.

1) время достижения стационарной концентрации лекарства составляет 4-5t½ и не зависит от скорости инфузии (величины вводимой дозы)
2) при увеличении скорости инфузии (вводимой дозы) величина СSS также увеличивается в пропорциональное число раз
3) элиминация лекарства из организма после прекращения инфузии занимает 4-5t½.
Сss – равновесная стационарная концентрация – концентрация ЛС, достигаемая при скорости введения равной скорости выведения, поэтому:
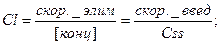
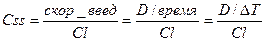
За каждый последующий период полувыведения концентрация ЛС прирастает на половину от оставшейся концентрации. Все ЛС, подчиняющиеся закону элиминации первого порядка, будут достигать Css через 4-5 периодов полувыведения.
Подходы к управлению уровнем Сss: изменить вводимую дозу ЛС или интервал введения
17. Прерывистое введение лекарств. Кинетика концентрации препарата в крови, терапевтический и токсический диапазон концентраций. Расчет стационарной концентрации (C ss), границ ее колебаний и управление ею. Адекватный интервал введения дискретных доз.

Прерывистое введение ЛС – введение определенного количества ЛС через некоторые промежутки времени.
Равновесная стационарная концентрация достигается через 4-5 периодов полуэлиминации, время ее достижения не зависит от дозы (в начале, когда уровень концентрации ЛС невысок, скорость его элиминации также невысока; по мере увеличения количества вещества в организме нарастает и скорость его элиминации, поэтому рано или поздно наступит такой момент, когда возросшая скорость элиминации уравновесит вводимую дозу ЛС и дальнейший рост концентрации прекратиться)

Границы колебаний Css: 

Терапевтический диапазон (коридор безопасности, терапевтическое окно) – это интервал концентраций от минимальной терапевтической до вызывающей появление первых признаков побочных действий.
Токсический диапазон – интервал концентрации от высшей терапевтической до смертельной.
Адекватный режим введения дискретных доз: такой режим введения, при котором флюктуация концентрации препарата в крови укладывается в терапевтический диапазон. Для определения адекватного режима введения ЛС необходимо рассчитать. Разница между Css max и Css min при этом не должна превысить 2Css.
Управление колебаниями Css:
Размах колебаний Css прямо пропорционален дозе ЛС и обратно пропорционален интервалу его введения.
1. Изменить дозу ЛС: при увеличении дозы ЛС диапазон колебаний его Css пропорционально увеличивается
2. Изменить интервал введения ЛС: при увеличении интервала введения ЛС диапазон колебаний его Css пропорционально уменьшается
3. Одновременно изменить дозу и интервал введения
Источник
Клиренс лекарственных средств
Клиренс лекарственных средств [ править | править код ]
Клиренс — важнейший фармакокинетический параметр, позволяющий подобрать длительное лечение. Чтобы обеспечить нужный терапевтический эффект и свести к минимуму риск побочного действия, средняя сывороточная концентрация препарата в стационарном состоянии должна находиться в пределах терапевтического диапазона. Если биодоступность равна 100%, в стационарном состоянии скорость элиминации препарата равна скорости его поступления.
Скорость поступления = С1 х Ссредн, (1.1)
где скорость поступления — количество введенного препарата в единицу времени, С1 — суммарный клиренс, а Ссредн — средняя сывороточная концентрация препарата в стационарном состоянии. Если известна требуемая средняя сывороточная концентрация, скорость поступления можно рассчитать по клиренсу.
Важнейшая с клинической точки зрения особенность клиренса — он, как правило, не зависит от концентрации препарата. Дело в том, что системы, отвечающие за элиминацию большинства лекарственных средств (ферментные, транспортные), обычно не насыщаются, и абсолютная скорость элиминации линейно зависит от сывороточной концентрации препарата. Иными словами, элиминация подчиняется кинетике первого порядка — доля препарата, удаляемая за единицу времени, постоянна. Если же системы элиминации насыщаются, постоянна не доля, а количество препарата, удаляемое за единицу времени. При этом элиминация подчиняется кинетике нулевого порядка, а клиренс зависит от сывороточной концентрации препарата:
где Кm — концентрация препарата, при которой скорость элиминации составляет половину от максимальной, а Vm — максимальная скорость элиминации.
Это уравнение аналогично уравнению Михаэлиса— Ментен, выражающему соотношение между скоростью ферментативной реакции и концентрацией субстрата. Подобрать схему лечения препаратами, элиминация которых не подчиняется кинетике первого порядка (то есть клиренс зависит от сывороточной концентрации), гораздо труднее (см. ниже).
Понятие клиренса лекарственного средства аналогично понятию клиренса в физиологии почек. Так, клиренс креатинина равен отношению скорости экскреции креатинина с мочой к концентрации креатинина в плазме. В общем случае клиренс лекарственного средства равен отношению скорости элиминации вещества всеми органами к концентрации препарата в биологической жидкости.
Cl=Скорость элиминации/ С (1.3)
Если клиренс постоянен, скорость элиминации прямо пропорциональна концентрации лекарственного средства. Важно отметить, что клиренс отражает не количество элиминировавшегося препарата, а объем биологической жидкости (плазма или цельная кровь), полностью очищающийся отданного вещества за единицу времени. Можно рассчитать клиренс для плазмы или цельной крови, а также клиренс свободного препарата.
Элиминация лекарственных средств осуществляется почками, печенью и другими органами. Рассчитав клиренс для каждого органа как отношение скорости элиминации данным органом к концентрации препарата (например, в плазме) и просуммировав клиренсы для всех органов, получим суммарный клиренс.
Clпоч + Сlпеч + Сlпр = Сl(1.4)
где Сlпоч — почечный клиренс, Сlпеч — печеночный клиренс, Сlпр — клиренс для прочих органов (лекарственные средства могут метаболизироваться в других органах, выводиться с калом, потом, слюной).
В стационарном состоянии суммарный клиренс можно определить с помощью уравнения 1.1. При однократном введении препарата, биодоступность которого равна 100%, а элиминация подчиняется кинетике первого порядка, суммарный клиренс можно рассчитать на основании закона сохранения массы и интегрирования уравнения 1.3 по времени.
где ПФК — площадь под фармакокинетической кривой, описывающей зависимость сывороточной концентрации препарата от времени.
Примеры. Клиренс цефалексина (для плазмы) составляет 4,3 мл/мин/кг (Приложение II). У больного весом 70 кг клиренс цефалексина составит 300 мл/мин. Поскольку 90% препарата выводится с мочой в неизмененном виде, можно сказать, что за 1 мин почки очищают от цефалексина 270 мл крови. Если функция почек не меняется, клиренс постоянен, а скорость элиминации цефалексина зависит от сывороточной концентрации препарата (уравнение 1.3). Клиренс пропранолола (для цельной крови) составляет 16 мл/мин/кг (1120 мл/мин при весе 70 кг). Препарат элиминируется преимущественно печенью, то есть за 1 мин печень очищает от пропранолола 1120 мл крови. Клиренс не всегда соответствует плазмотоку (или кровотоку) через орган, отвечающий за элиминацию. Если препарат связывается с эритроцитами, скорость его доставки в этот орган существенно выше, чем можно предположить исходя из концентрации препарата в плазме. В стационарном состоянии соотношение клиренса для плазмы и цельной крови выглядит следующим образом:
Сlп/Clк= Ск/Сп=1+Ht х (Сэ/Сп — 1)
где Сlп — клиренс для плазмы, Сlк — клиренс для цельной крови, Сп — концентрация препарата в плазме, Ск — концентрация препарата в цельной крови, Сэ — концентрация препарата в эритроцитах, Ht — гематокрит.
Таким образом, клиренс для цельной крови равен частному от деления клиренса для плазмы на отношение концентраций препарата в цельной крови и плазме. Это соотношение, в свою очередь, можно рассчитать, зная гематокрит (в норме около 0,45) и соотношение концентраций препарата в эритроцитах и плазме. В большинстве случаев клиренс для цельной крови меньше печеночного кровотока (если препарат элиминируется печенью) или суммы печеночного и почечного кровотока (если препарат элиминируется печенью и почками). Клиренс такролимуса, который метаболизируется преимущественно в печени, для плазмы составляет 2 л/мин; иными словами, он более чем вдвое превышает печеночный плазмоток и даже превосходит печеночный кровоток (1,5 л/мин). Однако поскольку такролимус в значительной степени связывается с эритроцитами, его клиренс для цельной крови равен всего 63 мл/мин. Следовательно, на самом деле такролимус удаляется из крови гораздо медленнее. Иногда рассчитанный для цельной крови клиренс препаратов, которые элиминируются путем метаболизма, превышает печеночный кровоток. Это означает, что препарат метаболизируется и вне печени. Так, клиренс эсмолола для цельной крови (11,9 л/мин) превышает сердечный выброс, поскольку препарат интенсивно метаболизируется эритроцитарными эстеразами.
Понятие клиренса очень важно и для оценки влияния различных физиологических и патологических состояний на элиминацию лекарственных средств отдельными органами. Скорость доставки препарата в орган равна произведению кровотока через этот орган (Q) на концентрацию препарата в артериальной крови (Са), а скорость удаления из органа — произведению кровотока через этот орган на концентрацию препарата в венозной крови (Q,). Разница между этими скоростями в стационарном состоянии и есть скорость элиминации данным органом:
Скорость элиминации = QxCa — QxCv = = Q х (Са — Cv). (1.7)
Разделив обе части этого уравнения на Са, получим клиренс препарата для данного органа (Сlорг).
Clopr = Q X ((Са-Cv)/Ca) = Q x E
Выражение (Сa — Cv) / Са представляет собой коэффициент экстракции препарата, (Сa — Cv) / Са = Е.
Печеночный клиренс [ править | править код ]
Уравнение 1.8 существенно, в частности, для понимания элиминации лекарственных средств, которые интенсивно удаляются печенью (путем метаболизма и экскреции с желчью). Концентрация этих препаратов в крови, оттекающей от печени, низкая, коэффициент экстракции близок к единице, а клиренс для цельной крови зависит только от печеночного кровотока. Скорость элиминации лекарственных средств с высоким коэффициентом экстракции печенью (дилтиазем, имипрамин, лидокаин, морфин, пропранолол) зависит не от способности печени элиминировать эти вещества, а от скорости их доставки с кровью в печень. Суммарный клиренс таких препаратов выше 6 мл/мин/кг (Приложение II).
В действительности ситуация может оказаться сложнее. Уравнение 1.8 не учитывает ни связывание лекарственных средств с компонентами крови и тканей, ни способность печени элиминировать лекарственные средства (вне зависимости от печеночного кровотока) — так называемый внутренний печеночный клиренс. Для лекарственных средств, элиминация которых подчиняется кинетике первого порядка, внутренний клиренс характеризует отношение констант, входящих в уравнение 1.2, Vm / Кm. В нескольких моделях, описывающих печеночную элиминацию, уравнение 1.8 было расширено с учетом связывания лекарственного средства с белками плазмы и внутреннего печеночного клиренса (Morgan and Smallwood, 1990). Согласно этим моделям, если способность печени метаболизировать препарат велика по сравнению со скоростью его доставки с кровью, клиренс примерно равен печеночному кровотоку. В противном случае клиренс зависит от концентрации свободного препарата в крови и внутреннего печеночного клиренса. С помощью таких моделей можно объяснить некоторые противоречивые результаты экспериментальных исследований на животных. Так, индукция микросомальных ферментов или заболевания печени могут приводить к изменению скорости метаболизма некоторых лекарственных средств in vitro, но суммарный клиренс in vivo при этом может не меняться. Это объясняется тем, что индукция микросомальных ферментов и заболевания печени приводят к изменению внутреннего печеночного клиренса, а клиренс препаратов с высоким коэффициентом экстракции ограничен только печеночным кровотоком и практически не зависит от внутреннего клиренса. Кроме того, при высоком коэффициенте экстракции на клиренс не влияет и связывание препарата с белками плазмы, которое может меняться, например, при различных патологических состояниях или конкуренции за участки связывания. Клиренс лекарственных средств с низким коэффициентом экстракции, напротив, чувствителен к изменению внутреннего печеночного клиренса и связывания с белками плазмы, но почти не зависит от печеночного кровотока (Wilkinson and Shand, 1975).
Почечный клиренс [ править | править код ]
Этот показатель отражает экскрецию лекарственного средства с мочой и позволяет оценить изменение фармакокинетики препарата при заболеваниях почек. Лекарственные средства выводятся почками путем клубочковой фильтрации, канальцевой секреции и канальцевой реабсорбции. Скорость фильтрации препарата зависит от СКФ и концентрации свободного препарата в плазме (препарат, связанный с белками плазмы, не проходит через клубочковый фильтр). Скорость канальцевой секреции определяется способностью транспортных систем канальцев секретировать препарат. Эта способность, в свою очередь, зависит от связывания препарата с белками плазмы, степени насыщения транспортных систем и скорости доставки препарата к канальцам. И наконец, лекарственное средство может реабсорбироваться из канальцев обратно в кровь. На почечный клиренс влияют те же факторы, что и на печеночный клиренс — связывание препарата с белками плазмы, почечный кровоток и внутренний почечный клиренс (последний, в свою очередь, зависит от числа функционирующих нефронов).
Источник



