- Защемило нерв в пояснице — что делать
- Из-за чего страдает поясница
- Виды и симптомы заболевания
- Принципы лечения
- Восстановление после защемления в поясничном отделе
- Профилактика как главное средство борьбы за здоровье позвоночника
- Защемление нерва в пояснице — что делать и как лечить?
- Защемление нервов – с чем мы имеем дело?
- Причины
- Виды
- Симптомы
- Диагностика
- Лечение
- Прогноз
Защемило нерв в пояснице — что делать

Защемление нерва , при котором возникают боли в спине , провоцирует резкий мышечный спазм либо зажим нервного корешка между поясничными позвонками. В зависимости от причин, которые будут рассмотрены ниже, назначается специфическое лечение, направленное на купирование приступа. В дальнейшем комплексные меры позволяют восстановить нормальную подвижность, улучшить качество жизни и избегать рецидивов.
Откладывать обращение к врачу нельзя. Нервные корешки, которые выходят из позвоночника, обеспечивают связь головного мозга с телом, всеми его органами и системами. Недостаток кровоснабжения при сжатии нерва приводит к его деградации, нарушению питания и отмиранию нервной ткани. Это приводит к резкому ухудшению самочувствия, ранней инвалидности, другим тяжёлым проблемам.
Из-за чего страдает поясница
Чаще всего защемление поясницы застаёт врасплох: становится больно шевелиться, и человек панически старается понять, что ему делать. Этого состояния можно избежать, заранее зная, какие причины приводят к неприятному финалу. Приведём ряд самых распространённых факторов:
- Неадекватные физические нагрузки. Например, поднятие больших тяжестей, особенно у людей малотренированных.
- Смещение поясничных позвонков, вывих, другие опасные травмы спины.
- Переохлаждение, длительное пребывание в пониженной температуре (например, в воде).
- Новообразования различного характера.
- Остеохондроз. Обызвествление костной ткани, истончение хрящей межпозвонковых дисков приводят к сокращению расстояния между телами позвонков. Из-за этого зажимаются нервные корешки, выходящие из спинного мозга.
- Выпячивание межпозвонкового диска внутрь позвоночного канала (протрузия) либо наружу, при грыже межпозвонковых дисков. Даже при сохранении целостности хрящевого кольца сильно страдает подвижность.
- Излишний вес. Дополнительные килограммы увеличивают нагрузку на позвоночный столб. Похожим образом развивается процесс при вынашивании ребёнка, когда дополнительные килограммы, смещение веса вперёд, на живот, может привести к сдавливанию нервов.
- Недостаток витаминов, минералов. Возникает из-за неправильного питания, приводит к дегенеративным изменениям в костях, вплоть до развития остеопороза.
- Неправильная осанка, сколиоз, сутулость.
- Сидячая работа, недостаточная подвижность. Неудобное спальное место, приводящее к неестественной позе, при которой позвоночник не может полностью выпрямиться.
Признаки защемления нерва в пояснице возникают при патологических изменениях позвоночника, межпозвонковых дисков. Провоцировать состояние могут инфекционные заболевания, дегенеративные изменения костной, хрящевой ткани. Терпеть ощущения, понадеявшись, что само пройдёт, или заниматься самолечением опасно. Необходимо выяснить, почему возникла болезнь. Поэтому нужно обратиться к врачам, которые специализируются на лечении позвоночника и суставов. Они вовремя распознают проблему, найдут способ сохранить пациенту здоровье.
Виды и симптомы заболевания
Кроме интенсивных болей, которые могут отдаваться в ноги или руки, существует много косвенных признаков заболевания поясничного отдела. Определяя защемление нерва в пояснице, ориентироваться следует как на интенсивность болевого синдрома, так и на другие признаки, возникшие в отдалённых от эпицентра областях туловища:
- поясницу тянет и жжет;
- нога (или обе ноги) онемела, и ощущение не проходит несколько дней;
- определённая группа мышц плохо двигается;
- походка стала неуверенной, скованной, шаткой;
- состояние общей слабости, быстрое утомление;
- боль усиливается не только при движении, но и при кашле, чихании, даже смехе;
- если зажало нервную ветку, которая идёт к внутренним органам, болеть могут сердце, кишечник, желудок.
Боль присутствует всегда. Интенсивность зависит от того, насколько задействованы нервы, отвечающие за болевую чувствительность. Обычно давлению подвергается целый пучок нервов, вызывая сразу несколько симптомов.
Принципы лечения
Поясничный отдел состоит из пяти позвонков. В зависимости от места возникновения проблемы, различаются виды заболевания и способы лечения последствий защемления позвоночного нерва. Врачи разделяют ишиалгию, люмбаго, люмбоишиалгию. При ишиалгии характерны боли в областях крестца, ягодичных мышц. Ноги обычно простреливает в задней проекции. Ощущения интенсивные, в перерывах между приступами пациент испытывает страх перед новым приступом, что приводит к постоянному стрессу и хронической усталости.
Люмбаго определяется по пульсирующей боли в самой пояснице. Зачастую возникает она при резком повороте или наклоне. При люмбоишиалгии болит с различной интенсивностью, передаётся в ногу и заднюю поверхность бедра, движения становятся скованными. Ишиас или воспаление седалищного нерва возникает на фоне грыжи, инфекционных болезней, сахарного диабета.
Решая, что делать, если защемило нерв в спине, нужно помнить: обращение к врачу обязательно. Зажатые нервные клетки не получают питания, они могут начать отмирать, что приведёт к тяжёлым последствиям вплоть до паралича.
Решая вопрос, как избавить пациента от последствий защемления нерва в пояснице, врачи рекомендуют комплексное лечение, которое состоит из оказания грамотной доврачебной помощи, специфических исследований, медикаментозной и немедикаментозной терапии и обязательной реабилитации:
- Для облегчения состояния, до прихода врача необходимо снять все нагрузки, оградить больного от сквозняков и холода, уложить на ровный матрас, перевязать спину шарфом или платком, при необходимости дать анальгетик.
- По выбору врача проводится ряд исследований: сбор анамнеза, рентген, КТ, МРТ, другие аппаратные методы. Это необходимо для постановки точного диагноза.
- Врач назначает специфические лекарства, диету. Первое время соблюдается постельный режим.
Если консервативные методы не помогают, назначается операция. Иногда хирургическое вмешательство становится необходимым, чтобы облегчить последствия грыжи или повреждения нервных окончаний. После того как проходит острая фаза болезни, приступают к вспомогательным мерам и восстановительным процедурам.
Восстановление после защемления в поясничном отделе
Чтобы освободить защемленный нерв в пояснице, недостаточно медикаментов и диеты. Необходим комплекс дополнительных занятий. Физиотерапевтические процедуры могут сочетаться с массажем, специально разработанным для восстановления при защемлении нерва в пояснице. Используются также грязелечение, лечебная гимнастика. Все меры направлены на восстановление подвижности, укрепление мышц, улучшение кровоснабжения.
Специальные упражнения на разработку поясницы при защемлении нерва состоят из лёгких каждодневных занятий, плавания (обязательно в условиях комфортной температуры воды). Категорически нельзя перегружать спину. Пациент должен получать удовольствие от выполнения приёмов, тогда он привыкнет вести подвижный образ жизни и получит от него пользу.
Помимо занятий ЛФК с тренером, полезно выполнять некоторые движения дома, в качестве зарядки. Самые простые из них:
- наклоны вперёд, в стороны (амплитуда небольшая);
- ходьба с подтягиванием коленей вверх;
- махи ногами (выполняется лёжа, стоя);
- сгибание и подтягивание к груди коленных суставов (выполняется лёжа);
- обхватив колени руками, прокатывание на спине вперёд-назад;
- скручивание туловища вправо, влево (лёжа на коврике).
Каждый сеанс длится не менее десяти минут. При этом улучшается приток крови, отток лимфы, расслабляются мышцы, усиливается снабжение тканей кислородом.
Гимнастика принесёт пользу любому человеку, который жалуется, что у него заклинило спину в пояснице и он не знает, что делать в таких случаях. Если нет серьёзных патологий, регулярные занятия послужат хорошей профилактикой.
Массаж и мануальная терапия при защемлении нерва спины должны проводиться специалистом с медицинским образованием. Обращаться нужно только к профессионалам, чтобы не сделать хуже.
Профилактика как главное средство борьбы за здоровье позвоночника
В интернете часто звучит вопрос: Что делать, если замкнуло спину? Большинство опоминаются лишь тогда, когда беда уже случилась. Но человеческое тело обладает огромным запасом прочности и способности к самоисцелению. Поэтому профилактические меры помогут не допустить спазмов мышц, истончения хрящевых прослоек, возникновения грыжи, сохранят здоровую координацию движений.
Никогда не поздно начать. Восстановительная гимнастика при защемлении нерва в пояснице поможет регулировать нагрузки, научит мышцы держаться в тонусе. Мышечная ткань, как главный защитник суставов, должна оставаться активной в любом возрасте. Особенно важно сохранять активность после менопаузы, когда изменяется гормональный фон, появляется предрасположенность к плохому усвоению кальция.
Регулярные тренировки с опытным наставником научат правильно обращаться со своим позвоночником, предупредят возникновение повторных приступов, вернут радость жизни, здоровье и бодрость.
Источник
Защемление нерва в пояснице — что делать и как лечить?
Защемление нервов – с чем мы имеем дело?
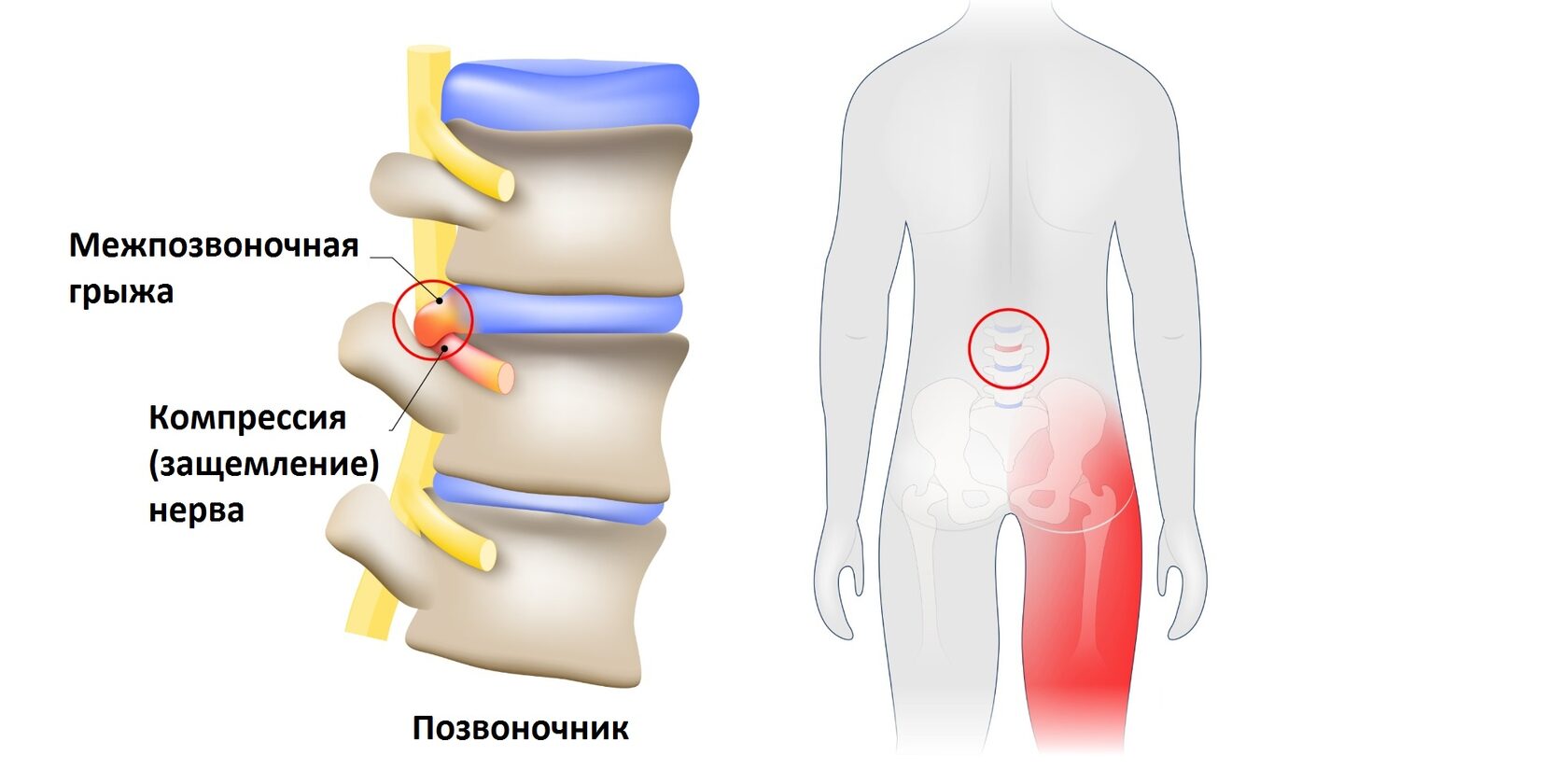
Вертеброгенная пояснично-крестцовая радикулопатия, дорсопатия, радикулит, ишиас или люмбаго – все это медицинские названия защемления нерва в пояснице, симптомы которого включают боль из-за сдавления и/или раздражения корешка спинномозгового нерва. Для этого состояния характерен особенно сильный и стойкий болевой синдром, обычно со значительным нарушением подвижности.
По статистике в течение календарного года вертеброгенный болевой синдром беспокоит до 10 % населения. Распространенность, заболеваемость защемлением в пояснице, симптомы у женщин и у мужчин примерно одинаковы, но среди представителей мужского пола пик приходится на возраст 40- 50, а женского – от 50 до 60 лет.
Рис. 1 Защемленный нерв
Причины
Факторы риска ущемления нервных корешков включают:
- систематические тяжелые физические нагрузки
- профессия, связанная с воздействием вибрации
- долгие периоды нахождения в вертикальном положении или с наклоном вперед
- избыточная масса тела
- травмы
- гиподинамия
- курение
- психоэмоциональные нарушения, такие как депрессия и повышенная тревожность
- случаи корешковых болей у близких родственников
- предшествующие жалобы на боль в спине
Основные причины сдавления нервных корешков, это:
1. Дегенеративно-дистрофические изменения позвоночника – грыжи, изнашивание суставов и связок позвоночника, сужение спинномозгового канала.
Грыжа межпозвоночного диска – самая частая причина всех радикулопатий. У людей молодого возраста из-за более высокого давления внутри межпозвоночного диска более мягкое его ядро легче продавливается между поврежденными волокнами наружной части – так называемого фиброзного кольца, что способствует частому развитию дискогенной дорсопатии в этой возрастной группе.
2. Изменения костей и суставов позвоночника, вызванные различными хроническими заболеваниями – ревматоидным, ревматическим, подагрическим артритом или остеоартритом, анкилозирующим спондилитом и другой патологией.
3. Возрастные изменения костного и мышечно-связочного аппарата. В пожилом возрасте радикулопатия чаще вызвана остеофитами, гипертрофированными суставными фасетками и связками, которые могут защемлять нервный корешок.
4. Инфекционные заболевания: остеомиелит, костная форма туберкулеза, эпидуральный абсцесс, опоясывающий герпес, клещевой боррелиоз и ВИЧ.
5. Заболевания, протекающие с нарушением обмена веществ, например, сахарный диабет.
6. Опухоли, такие как невринома спинномозговых корешков или метастазы.
В общей сложности на инфекции, новообразования и дисметаболические нарушения приходится не более 1% случаев дорсопатий.
Пусковым механизмом болевого синдрома служит механическое сдавление нерва, а вот поддержание стойкой сильной боли может быть связано с другими процессами:
- местным выделением токсинов при повреждении структур нервного корешка и позвоночника;
- нарушения иммунного ответа в месте воспаления;
- расстройство обмена веществ на уровне тканей позвонка и спинномозговых нервов.
Виды
В медицинской практике пояснично-крестцовую радикулопатию по времени возникновения и сохранения симптомов принято делить на:
- Острую – боль в пояснице беспокоит до 1 месяца.
- Подострую – симптомы сохраняются в период после 1 и до 3 месяцев.
- Хроническую – когда болевой синдром не проходит через 3 месяца.
Из дорсопатий на фоне грыжи межпозвоночного диска чаще всего встречается поражение 5 поясничного и 1 крестцового спинномозгового нерва, реже — 4 поясничного, и крайне редко – верхних поясничных нервных корешков.
Симптомы
Защемление нерва в пояснично-крестцовой области проявляется следующими симптомами:
- острая или поэтапно нарастающая боль в виде прострелов и пронизывающих спазмов или
- постоянный болевой синдром высокой интенсивности
- эпизоды распространения боли в специальные кожные зоны, из которых все чувствительные нервы идут в один и тот же нервный корешок
- боль в пояснице часто сопутствует боли в ноге
- болевой приступ может быть спонтанным, например, после резкого движения, подъема тяжелого груза или падения.
Болевой синдром, который возник из-за ущемления корешка на фоне межпозвоночной грыжи имеет свои особенности:
- Боль усиливается во время двигательной активности, при натуживании или кашле, долгом нахождении в одной и той же позе, например, сидя в глубоком кресле.
- Интенсивность боли уменьшается в покое, в положении лежа на здоровом боку, с ногой, согнутой в 2 суставах – коленном и тазобедренном.
Если нервный корешок сдавливается в специальном анатомическом канале, в котором он проходит, боль нарастает более медленно, и постепенно начинает характерно распространяться по оси ягодичная мышца – бедро – голень – стопа.
Нередко состояние покоя не приносит облегчения, а боль усиливаться при ходьбе и в вертикальном положении, но, как правило, уменьшается в положении сидя.
Иногда при дорсопатиях встречается и слабость мышц, но в основном легкой степени. При резком усилении боли может появляться значительный парез стопы — это так называемый парализующий ишиас, который в большинстве случаев проходит за несколько недель.
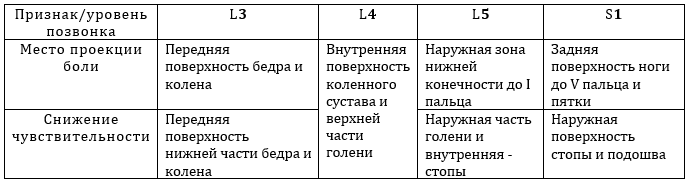
Таблица 1. Признаки сдавления нервных корешков в пояснице и крестце
Нейрогенная хромота — один из вариантов болевого синдрома в пояснично-крестцовом отделе позвоночника, который возникает в 1 или 2 ногах при ходьбе, выше или ниже коленного сустава, иногда захватывает всю ногу. В покое боль менее выражена.
На фоне сдавления нервных корешков может возникать так называемый миофасциальный синдром — локальный мышечный спазм в ответ на боль, проявляющийся болезненными уплотнениями мышц, триггерными точками, зонами отраженных болей.
Диагностика
Обычно обследование включает:
1. Оценку жалоб и анамнеза.
2. Осмотр в статическом положении.
3. Оценка активных и пассивных движений, пальпация (ощупывание) кожи в зоне сдавления корешка, мышц и костных образований.
4. Неврологический осмотр.
Для уточнения диагноза при боли в спине могут использоваться дополнительные методы исследований, такие как:
- Рентгенография пояснично-крестцового отдела позвоночника в прямой и боковой проекциях.
- Компьютерная (КТ) и магнитно-резонансная томография (МРТ) и их модификации.
- Миелография – при подозрении на сдавление спинного мозга
- Электронейромиография важна для дифференциальной диагностики между радикулитом и повреждением периферического нерва или сплетения.
Лечение
Консервативные методы
1) Немедикаментозная терапия
В остром периоде болезни обычно показан постельный режим, однако его нужно минимизировать, как только появится такая возможность.
При улучшении состояния присоединяют дополнительные методы лечения, которые способствуют двигательной активности и расслаблению мышц, и таким образом, улучшению подвижности позвоночного столба:
- лечебную гимнастику
- методы физио- и мануальной терапии
- рефлексотерапию, включая фармакопунктуру и мезотерапию
- использование ортопедических устройств – например, ношение бандажей и корсетов
- различные виды психотерапии и аутотренинга
Тракцию позвоночника применяют с большой осторожностью, так как в ряде случаев она может вызвать ухудшение состояния.
Физическая нагрузка должна включать специальные упражнения для укрепления мышц пояснично-крестцового отдела позвоночника.
Лечебная физкультура при дискогенных включает:
- аэробные занятия
- упражнения на статическое и динамическое укрепление скелетных мышц
- техники мобилизации позвоночника
- общеукрепляющие упражнения
Правильно подобранная гимнастика имеет положительный эффект в отношении общего состояния организма, профилактирует повторные приступы боли, и не имеет значимых побочных эффектов, если выполняется под контролем грамотного специалиста.
Физиотерапевтические методы восстановительной медицины включают:
- Обезболивающие техники — диадинамотерапия, низкочастотная резонансная и ультразвуковая терапия, электрофорез и другие.
- Противовоспалительные методы – воздействие УВЧ, инфракрасная лазеротерапия, низкочастотная магнитотерапия.
Перспективным методом реабилитации является так называемая гравитационная терапия, основанная на применении искусственной силы тяжести посредством специализированного медицинского оборудования.
2) Медикаментозное лечение
- Нестероидные противовоспалительные препараты (НПВП) — основа консервативного лечения корешковых болей. НПВП назначаются с первых часов ущемления нервных корешков, желательно начать лечение с внутримышечного введения, а затем перейти на пероральный прием.
- Миорелаксанты – препараты, расслабляющие скелетные мышцы. Миореклаксанты снимают мышечные спазмы, уменьшают контрактуры и рефлекторную активность. Они являются обязательным компонентом лечения. Обычно применяются коротким курсом в 7-14 дней, а иногда даже комбинируются между собой.
- Глюкокортикостероидные гормоны (ГКС) — наиболее действенное средство борьбы с воспалением нервных корешков, при этом лучше вводить их непосредсвенно в позвоночный канал, что создает более высокую концентрацию вещества в месте повреждения. ГКС значительно уменьшают боль, но эффективность ГКС намного выше в острой и подострой фазе болезни и при длительности обострения до 3 месяцев. При хронизации радикулита эффекта эти препараты практически не имеют.
В большинстве случаев при вертеброгенном болевом синдроме удается достичь значительного ослабления и регресса симптомов с помощью консервативных вмешательств, однако в некоторых случаях защемление нервных корешков в пояснице, лечение которых консервативными методами оказалось неэффективным, подлежит хирургической коррекции.
Оперативное лечение
Показания к устранению сдавления корешков хирургическим путем являются:
- парезы стопы
- отсутствие чувствительности в зоне органов мочеполовой системы и промежности
- расстройства функционирования органов таза
- нарастание неврологических расстройств, например, мышечной слабости
В остальных случаях наличие показаний к операции, ее методика и оптимальное время выполнения решаются индивидуально.
Прогноз
В большей части случаев с течением времени симптомы сдавления нервного корешка спонтанно уменьшаются независимо от методики лечения и возраста человека.
По статистике от 60 до 80 % людей выздоравливают в течение 1,5–3 месяцев. Нередко жалобы перестают беспокоить после консервативного лечения, несмотря на сохранение межпозвоночной грыжи. Однако у части людей восстановление занимает больше времени — до 3–6 месяцев.
Если проявления люмбаго не проходят более полугода, что в среднем встречается в 20% случаев, можно прогнозировать сохранение симптомов как минимум в течение ближайших 2 лет.
Источник