- Упражнения от косточки на большом пальце ноги
- Эффективность физических упражнений при профилактике Hallus Valgus/Халлюс Вальгус.
- Правила и принципы выполнения упражнений при вальгусной деформации
- Эффективная гимнастика при вальгусной деформации
- Помощь специалистов Гарант Клиник
- Бурсит: когда движение дается с трудом
- Причины бурсита
- Классификация болезни бурсит
- Симптомы бурсита
- Диагностика бурсита
- Лечение бурсита
- Хирургическое лечение бурсита
- Физиотерапия в лечении бурсита
- ЛФК в лечении бурсита
- Медикаментозное лечение бурсита
- Противовоспалительные средства
- Противомикробные средства и антибиотики
- Хондропротекторы
- Охлаждающие и противовоспалительные мази
- Профилактика и диета при бурсите
Упражнения от косточки на большом пальце ноги
Оглавление:
Вальгусная деформация стопы – это образование и разрастание утолщения в области локализации большого пальца стопы. Статистика свидетельствует, что в большинстве (95%) случаев шишка на большом пальце образуется у женщин, и лишь 5% страдающих этой патологией – мужчины.
Причины развития ортопедической патологии могут быть самыми разными: наследственный фактор, неудобная обувь, заболевания суставов и костей, травмы, остеопороз, лишний вес и т.д.
Если на начальном этапе шишка на большом пальце ноги причиняет лишь эстетические неудобства, то с развитием деформации стопы появляются болевые ощущения, становится все труднее приобрести удобную обувь, ходьба причиняет дискомфорт, в редких случаях появляются даже кровотечения и другие сопутствующие патологии.
Эффективность физических упражнений при профилактике Hallus Valgus/Халлюс Вальгус.
Чтобы предотвратить развитие вальгусной деформации ортопеды рекомендуют ряд физических упражнений, как эффективный метод предупреждения болезни и избавления от патологии на ранних стадиях развития. Гимнастика для профилактики и лечения вальгусной деформации стопы на ранних стадиях направлена на достижение таких результатов:
- повышение тонуса мышц и укрепление связок;
- увеличение подвижности суставов;
- снижение болевых ощущений во время движения;
- возвращение искривленного сустава в естественное положение.
Правила и принципы выполнения упражнений при вальгусной деформации
Гимнастические упражнения от шишки на большом пальце ноги очень эффективный способ борьбы с вальгусной деформацией на первой стадии развития патологии в послеоперационный, восстановительный период.
Чтобы повысить эффективность лечебной гимнастики, следует соблюдать все рекомендации врача относительно частоты, техники, времени выполнения упражнений. Однако, существуют принципы и правила выполнения лечебной гимнастики, которые применимы к любой индивидуальной программе упражнений:
- Систематичность и регулярность – упражнения следует выполнять каждый день. При этом большинство специалистов считают, что гимнастикой нужно заниматься два раза в день для достижения максимального лечебного эффекта;
- Четкое соблюдение количества подходов, рекомендованных ортопедом;
- Выполняйте упражнения в удобное для вас время – не стоит заниматься, когда вы куда-то спешите, сконцентрированы на другом деле и т.д.;
- Увеличить эффективность упражнений поможет легкий массаж стопы перед началом выполнения гимнастики;
- Контролируйте степень нагрузки – если упражнения даются совсем легко, то увеличьте количество подходов или посоветуйтесь с врачом о способах усложнения гимнастики.
Правильное и регулярное выполнение лечебного комплекса упражнений позволит уже через неделю заметить положительный результат: уменьшение косточки, сокращение болевых ощущений, укрепление мышц и связок.
Эффективная гимнастика при вальгусной деформации
Перед началом лечебной гимнастики специалисты рекомендуют провести общую разминку в течение 10-15 минут. Далее переходим непосредственно к разработанному врачом комплексу гимнастических упражнений от косточки на ноге.
План упражнений разрабатывается индивидуально, а мы предлагаем ознакомиться с наиболее популярными во врачебной практике, легкими и эффективными упражнениями от вальгусной деформации:
- Комок – небольшой и легкий предмет (скомканный лист бумаги, спичечный коробок, зажигалка и т.п.) следует взять пальцами ног и положить в руку, на стул или любой другой предмет подобной высоты. Это упражнение направлено на повышение подвижности суставов;
- Алфавит – для начала следует удобно лечь на полу или твердом диване. Далее поднимаем ногу и начинаем вырисовывать буквы кончиками пальцев. Вначале количество букв может быть небольшим (5-6), дальше нужно добавлять хотя бы по одной букве в день, чтобы вы легко могли выписывать весь алфавит за один подход. Это упражнение укрепляет связки и снимает гипертонус в мышцах;
- Бутылка – перекатываем полную бутылку при помощи стопы и пальцев в течение 2-3 минут. Также вместо бутылки можно использовать любой другой предмет подобной формы, например, скалку. Это упражнение развивает моторику пальцев и гибкость суставов;
- Хождение – ходить следует поочередно сначала на пятках, потом на носочках. Также можно выполнять это упражнение при помощи внутренней и внешней поверхности стопы. Подобное упражнение очень просто в выполнение, однако эффективно нормализует тонус мышц;
- Гусеница – это упражнение выполняется сидя со сведенными вместе коленями. Приняв исходное положение, начинайте передвигать стопы только при помощи пальцев ног. Для движения вперед вытягивайте пальцы, как бы хватаясь за неровности пола. Для обратного движения следует плотно прижимать пальцы к стопе и отталкиваться ими от пола. Упражнение «гусеница» помогает разрабатывать суставы и укреплять связки;
- Кулак – исходное положение: ступни и колени вместе, при этом упражнение можно выполнять и стоя, и сидя. Сгибаем пальцы ног как бы в кулак до возникновения напряжения в стопах, удерживаем достигнутый эффект 3-5 секунд, расслабляемся. Аналогичные действия пальцами можно выполнять и в другую сторону, то есть против движения суставов. Возникает напряжение, но уже в совершенно иных группах мышц. Такое упражнение и его вариации позволяет улучшить мышечный тонус и повысить подвижность суставов;
- Велосипед – выполняется по стандартной технике (положение лежа, ноги приподняты над полом на 45 градусов, выполняем круговые движения), а особое внимание уделяем ступням. Так, при движении «от себя» носок максимально вытягиваем вперед. Двигаясь «на себя», носочек стараемся направить в противоположную сторону. Это упражнение эффективно для укрепления связок и мышц, разработки суставов;
- Пишем ногой – выполняется стоя поочередно для каждой ноги. Стоя на одной ноге, пальцами другой стопы вы удерживаете карандаш, ручку или маркер, и на листе бумаги пишите цифры, обычно от 1 до 10, ставя после каждого числа точку. Такое упражнение позволяет разминать суставы, укрепляет мышцы стопы и ноги, улучшает координацию;
- Гладим ткань – потребуется тканевый отрез или кухонное полотенце. Стелем ткань перед собой и при помощи пальцев ступни создаем на нем как можно больше складочек, а затем пытаемся их разгладить. Также можно ухватить ткань и поднять ее, а затем опустить (аналог упражнения «комок»). Это занятие тренирует мышцы и суставы.
- Щипок – по примеру упражнения «комок» небольшие предметы пытаемся быстро ухватить пальцами ног и быстро положить их на исходное место. Упражнения «щипок» и «комок» можно выполнять поочередно, что позволит не только разработать суставы пальцев, но и улучшить координацию в целом.
Также эффективным методом профилактики и лечения косточек на ногах считается ходьба босиком. Осуществлять босые прогулки следует по неровной поверхности, идеально для этой цели подходит морское или речное побережье, где много песка, ракушек и мелких камешков.
Подготовить подобную поверхность можно и в условиях собственной дачи – на земле сформируйте небольшую дорожку из песка или крупы и прогуливайтесь мелкими шагами. Такое упражнение не только уменьшит интенсивность симптомов вальгусной деформации, но и снимет ощущение усталости в ногах за счет массажа ступней.
Наиболее простыми, но не менее эффективными, упражнениями при образовании вальгусной деформации считаются сгибание и разгибание пальцев, вытягивание их вверх поочередно, ходьба на носочках, перекаты с носка на пятку, прыжки с отталкиванием, разведение пальцев и т.п.
Простые физические упражнения быстро осваиваются человеком, поэтому периодически следует усложнять себе задачу и добавлять к комплексу гимнастики более сложные упражнения, о которых расскажет ваш доктор во время очередной консультации.
Такая нехитрая гимнастика в течение 10-15 минут ежедневно поможет быстро избавиться от вальгусной деформации стопы за короткий срок без болезненных последствий и хирургических вмешательств. При этом лечебная гимнастика не только позволяет избавиться от шишек на пальцах, но и эффективно снимает усталость, помогает исправить небольшие недостатки строения стопы, полезна для профилактики других ортопедических патологий.
Помощь специалистов Гарант Клиник
Лечебная гимнастика достаточно эффективный способ борьбы с шишкой на пальце ноги на первых этапах образования патологии, однако на второй и третьей стадии болезни физические упражнения не помогут. В такой ситуации необходимо оперативное вмешательство.
Современный медицинский центр «ГарантКлиник» проводит операции по удалению вальгусной деформации при помощи лазерных технологий. Квалифицированные специалисты быстро, аккуратно и безболезненно избавят вас от косточек на ногах пальцев, используя современное медицинское оборудование. Управляет современными аппаратами для лазерной хирургии только специалисты высочайшей категории, а сама процедура абсолютно безболезненна и не требует специфической подготовки.
Удаление косточек на ногах – инновационная технология, обладающая массой преимуществ: отсутствие необходимости общего наркоза, минимальные надрезы и потеря крови, великолепный результат с эстетической точки зрения. Еще одним плюсом метода становится короткий реабилитационный период, во время которого наши специалисты также будут наблюдать и поддерживать пациента.
Источник
Бурсит: когда движение дается с трудом
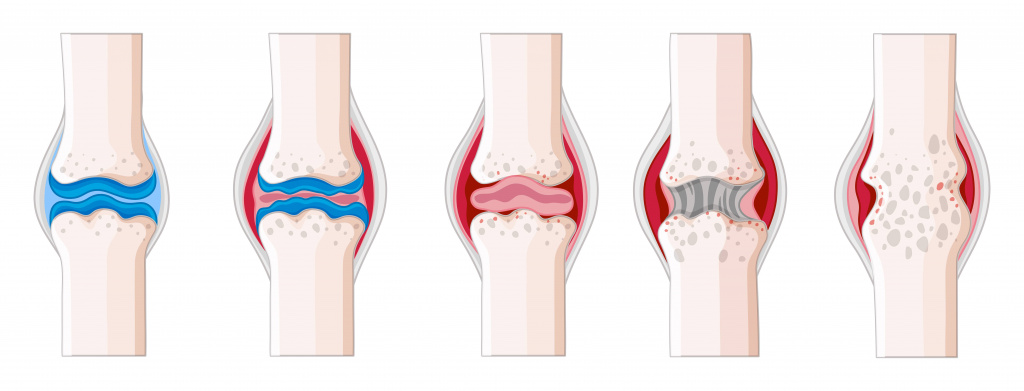
Бурсит — это воспалительная болезнь, которая возникает в синовиальной сумке сустава и сопряжена с накоплением в жидкости в суставной полости. Бурсит может возникнуть во всех 180 суставах человеческого организма, от самых маленьких до самых крупных, частично или полностью ограничивая движение в них.
Это заболевание — всего лишь защитная реакция организма, который пытается уберечь травмированную выстилку суставной сумки от дальнейшего разрушения. Действительно, покой необходим для излечения от бурсита, ведь иногда (например, при травме), он дает суставу время зажить и восстановиться, а с ним уходит и воспаление. Но острый бурсит способен нанести невосполнимый ущерб суставу и привести к образованию спаек на синовиальном хряще. А при отсутствии лечения — может вызвать гнойный артрит сустава, остеомиелит, распространение инфекции по всему организму или стойкое ограничение подвижности сустава.
Как и большинство болезней, бурсит прекрасно поддается полному излечению на ранних стадиях. Но как вовремя распознать его? Как лечить бурсит? Мы расскажем, кто находится в группе риска, как предотвратить болезнь и как избежать осложнений.
Бурсит – заболевание, при котором воспаляются суставы
Причины бурсита
К числу ведущих триггеров (спусковых факторов) бурсита относится травма или перегрузка, попадание инфекции в суставную сумку или образование в ней метаболических кристаллов при некоторых хронических заболеваниях.
Спровоцировать воспаление может, в том числе:
- даже незначительное повреждение мягких тканей в околосуставной области (порез, ушиб, ссадина, растяжение мышц, связок или сухожилий), в особенности, если оно сопровождается кровоизлиянием в суставную сумку;
- воспалительный процесс рядом с суставом — например, в подкожной клетчатке (флегмона), эпидермисе (карбункул, фурункул), костномозговом канале (остеомиелит);
- генерализованная или очаговая хроническая инфекция (например, тонзиллит, кариес, назофарингит, мочеполовые, кишечные, респираторные инфекции, гноеродные процессы, протекающие в любом органе;
- отложение кристаллов в суставной сумке (например, мочевой кислоты — при подагре);
- монотонные статические и динамические физические нагрузки любой интенсивности (от переноски грузов до работы с виброинструментом, изнурительной работы по дому или продолжительного стояния);
- физические перегрузки и несоблюдение техники безопасности при выполнении спортивных упражнений;
- неблагоприятные условия труда (например, необходимость подолгу держать руки над головой ставит маляров в группу риска по бурситу плечевого сустава);
- избыточный вес;
- хронические заболевания, связанные с нарушением метаболизма (сахарный диабет, хронический алкоголизм, подагра, ожирение, адренолейкодистрофия, СПИД, болезни печени и почек);
- аутоиммунные болезни (ревматоидный артрит, системная красная волчанка, склеродермия);
- прием некоторых гормональных препаратов и возрастные изменения гормонального фона;
- острая интоксикация;
- повышенная аллергическая чувствительность;
- воздействие температурных факторов (например, перегрев или переохлаждение);
- неправильная осанка;
- бурситы, а также другие заболевания опорно-двигательной системы в анамнезе.
В группе риска по болезни бурсит находятся:
- спортсмены (велосипедисты, паркурщики, гольфисты, гимнасты) и лица, занимающиеся тяжелым физическим трудом;
- лица, зараженные стафилококками, стрептококками, гонококками, пневмококками, больные туберкулезом или бруцеллезом, а также другими инфекциями, имеющими хроническое течение;
- аллергики;
- пациенты, перенесшие инфекционные болезни или имеющие ослабленный иммунитет по другим причинам;
- лица преклонного возраста.
Классификация болезни бурсит
Как болезнь бурсит принято подразделять по:
- специфике течения (острое, подострое, хроническое или рецидивирующее);
- возбудителю (специфические или неспецифические инфекции, воспаление без инфекционного возбудителя), а также происхождению (первичные или вторичные бурситы);
- типу экссудата (серозный, гнойный, геморрагический)
- локализации.
Бурситы с внезапным дебютом и острым течением при раннем начале терапии поддаются полному излечению. Если визит к врачу постоянно откладывался или его рекомендации не соблюдались, наиболее вероятен переход в хроническую форму — при этом болезнь длится несколько месяцев, а впоследствии рецидивирует, появляются неустранимые последствия.
Как первичная болезнь бурсит возникает при прямом повреждении суставной сумки или локальном занесении инфекции. Вторичный — как следствие другого хронического заболевания. Тип экссудата можно определить только после взятия пробы — на ее основании и будет подбираться лечение.
Симптомы бурсита
Острый бурсит обычно начинается внезапно и сопровождается:
- резкой болью, которая усиливается при движениях, а также колючие или стреляющие ночные боли;
- болезненность и гиперчувствительность кожи над суставом;
- ограничение подвижности в сочленении;
- гиперемией и отечностью кожных покровов над суставом;
- локальным или общим повышением температуры;
- ослабление мышц;
- при пальпации сустава можно обнаружить нежесткое уплотнение, наполненное жидкостью, которое напоминает на ощупь воздушный шарик, налитый водой;
Чаще всего симптомы бурсита появляются в плечевых, коленных, локтевых и бедренных суставах, а также сочленениях в области пяточного сухожилия. Симптомы и лечение бурсита зависят от интенсивности воспаления. Если его не лечить, повышение температуры тела может достичь отметки 40°С вследствие гнойного процесса. На этом этапе высока вероятность осложнений — например, рожи, загноения подкожно-жировой клетчатки.
Симптомами бурсита в хроническом течении является то, что:
- боль становится умеренной, терпимой или отсутствует вовсе;
- налитое уплотнение под кожей сохраняется в течение длительного времени;
- движения менее скованны или ограничение их амплитуды отсутствует вовсе.
Для рецидивирующего процесса характерна комбинация всех симптомов бурсита: хроническое течение периодически перемежается обострениями симптоматики. Если это состояние не лечить, впоследствии над суставом начинают образовываться свищи, которые создают риск гнойного артрита.
Накопление жидкости в суставной полости – распространённый симптом Бурсита
Диагностика бурсита
Некоторые специалисты диагностируют бурсит только на основании опроса и физического осмотра пациента. Во время устного сбора данных врач уточняет наличие травм, заболеваний, недавно перенесенных инфекций, перегрузок, а также конкретные симптомы бурсита и перечень принимаемых лекарств (некоторые средства для разжижения крови могут вызывать кровоизлияние в сустав).
Однако для уверенной дифференциации болезни бурсит от синовита и других схожих патологий врач может назначить стандартные процедуры: рентгенологическое исследование или УЗИ пораженного сустава. Если клиническая картина смазана (например, хроническим течением болезни, приемом противовоспалительных препаратов и анальгетиков, сопутствующими заболеваниями), могут понадобиться дополнительные исследования. Реже назначают компьютерную или магнитно-резонансную томографию больного сочленения.
Чтобы установить причины развития бурсита, может потребоваться:
- биохимическое исследование крови и мочи;
- серологические анализы на наличие антител к инфекциям;
- исследование биоматериала методом ПЦР для определения возбудителя;
- пункция (забор жидкости) суставной сумки для уточнения микроорганизмов, задействованных в воспалительном процессе, а также их чувствительности к антибактериальным средствам.
Комбинация различных методов исследования позволяет исключить неточную постановку диагноза и помогает врачу достоверно определить как лечить бурсит.
Лечение бурсита
В большинстве случаев бурсит требует консервативного лечения в течение 2-5 недель; хирургическое вмешательство показано только в особо запущенных случаях или при развитии гнойного бурсита.
Помимо приема медикаментов в соответствии с рекомендациями врача, больному рекомендованы физиотерапевтические процедуры для купирования воспаления, а также полный покой. Чтобы разгрузить сустав можно использовать гипсовые лонгеты или вспомогательные приспособления для ходьбы.
При несильном воспалительном процессе лечение бурсита проводится на дому и включает соблюдение покоя с ношением эластичной повязки, накладывание компрессов с противоотечными и противовоспалительными составами.
До посещения ортопеда или ревматолога можно использовать ледяной компресс для снятия отека и болезненности или охлаждающие мази — как временную меру для облегчения симптомов бурсита. С этой целью лед прикладывают к больному суставу на 5-15 минут каждые 4-6 часов.
Хирургическое лечение бурсита
В случаях, когда уплотнение над суставом слишком велико и процесс его рассасывания займет слишком много времени, врач можно принять решение о проведении малоинвазивной операции — пункции или дренирования для оттока лишней жидкости. Пункция может сочетаться с артроскопическим лаважем — процедурой, при которой в суставную сумку вводят дезинфицирующие растворы, а затем выводят их обратно и совершают внутрисуставную инъекцию стероидного противовоспалительного препарата.
Также хирургическое лечение бурсита показано при нагноениях в полости суставной сумки, образовании суставных спаек, которые мешают нормальной подвижности в сочленении. При тяжелом гнойном воспалении и оседании больного количества кристаллов на выстилке суставной сумки может понадобиться артротомия (вскрытие суставной полости). Она проводится через небольшой разрез (до 1 см) с удалением отмерших тканей, метаболитов, отложений кальция на сухожилиях и других чужеродных объектов, что позволяет быстро и надежно облегчить состояние пациента даже при тяжелых острых и хронических бурситах.
При флегмоне, свищах, а также когда консервативное лечение бурсита оказалось неэффективно, проводится иссечение тканей — бурсэктомия или другие виды эктомии.
Как правило, болевые ощущения проходят сразу после операции, подвижность в суставе восстанавливается через несколько дней, а снятие швов проводится через 10 дней после проведения вмешательства.
Физиотерапия в лечении бурсита
Физиотерапия при лечении бурсита показана в тех случаях, когда лекарств оказывается недостаточно для быстрого и полноценного купирования воспалительного ответа. Физиотерапевтические методики для лечения бурсита суставов позволяют нормализовать процесс обмена веществ в затронутых тканях, снимают отек и болевой синдром, воздействуют на воспаленный участок на клеточном уровне. Они усиливают действие лекарств и помогают добиться безмедикаментозной ремиссии при хроническом течении бурсита. Наиболее эффективны следующие процедуры:
- магнитотерапия;
- ударно-волновая терапия;
- бальнеотерапия;
- криотерапия;
- лекарственный электрофорез (обычно — с новокаином);
- УФ-облучение;
- парафиновые аппликации, озокерит;
- кинезиотерапия (только в ремиссии);
- массаж (только в ремиссии).
Они позволяют восстановить подвижность в суставе и предупредить рецидивы и осложнения.
ЛФК в лечении бурсита
Лечебная гимнастика при бурсите показана сугубо как средство реабилитации и предотвращения рецидивов. Строго воспрещается выполнять какие-либо упражнения во время обострения болезни. Наличие или отсутствие воспаления должен устанавливать врач — травматолог, ортопед.
Выбор упражнений для лечения бурсита обусловлен в первую очередь локализацией заболевания в конкретном суставе, наличием осложнений и целью выполнения гимнастики. Как правило, применяются стандартные комплексы упражнений для восстановления подвижности в суставе. Условно упражнения в них можно сгруппировать таким образом:
- мягкое растягивание мышц и разгибание сустава вручную;
- сгибание-разгибание сочленения;
- вращение в суставе;
- общее укрепление мышц конечности (например, подъемы);
- преодоление дополнительного сопротивления при сгибании-разгибании.
Нагрузку при выполнении упражнений нужно наращивать постепенно. При появлении малейших болевых ощущений в суставе выполнение зарядки необходимо немедленно прекратить!
Лечебная гимнастика-средство реабилитации после болезни
Медикаментозное лечение бурсита
Выбор лекарств от бурсита зависит от результатов анализа синовиальной жидкости. Если ее состав нормальный, не содержит погибшие лейкоциты и инфекционные возбудители, проводится противовоспалительная терапия с нестероидными и стероидными препаратами. Если анализ выявляет инфекционные агенты, на основание антибиотикограммы составляется индивидуальная программа противомикробного лечения.
Противовоспалительные средства
В качестве основных лекарств от бурсита применяются нестероидные противовоспалительные препараты. При слабом течении воспалительного процесса НПВП назначают местно, в остальных случаях — системно (в виде таблеток или инъекций) или в комбинации друг с другом.
Тяжелый воспалительный процесс, который сопровождается сильной болью и не поддается купированию нестероидными лекарствами от бурсита, требует применения гормональных средств — глюкокортикоидов (ГК). Их, как правило, вводят непосредственно в суставную сумку после ее промывания; реже — используют для внутримышечного или внутривенного введения.
Если воспалительный процесс отступает перед лекарствами от бурсита, врачи прогнозируют успешное излечение от болезни без ограничения подвижности в дальнейшем.
Как НПВП, так и ГК имеют побочные эффекты, поэтому перед их использованием необходимо обратиться к врачу за индивидуальным назначением. Не используйте НПВП при эрозивных и воспалительных поражениях слизистых желудка и кишечника.
Помимо противовоспалительных средств уже после посещения врача можно применять обычные анальгетики.
При бурсите применяются следующие НПВС: Напроксен, Мелоксикам, Нимесил,
А также ГК: Дипроспан, Глюкокортизон, Преднизолон, Метилпреднизолон, Дексаметазон, Триамцинолон.
Противомикробные средства и антибиотики
До проведения серологического исследования или ПЦР врач может назначит антибиотики широкого спектра. Если больной страдает от последствий специфической инфекции, врач выбирает лекарство от бурсита, наиболее эффективное против данного возбудителя.
Антибиотики широкого спектра: Доксициклин, Тетрациклин, Рондомицин, Цефтриаксон, Блицеф, Офлоксацин, Ципрофлоксацин, Флоксал и другие.
Хондропротекторы
В качестве профилактического средства, а также при повреждениях синовиальной сумки рекомендуется прием хондропротективных средств — препаратов глюкозамин и хондроитин сульфата. Они помогают восстановить поврежденную хрящевую ткань, укрепляют связки и сухожилия, делают бурсу более устойчивой к нагрузкам. Это единственная группа препаратов, которая улучшает архитектуру суставов, способствует заживлению эрозивных очагов без образования спаек, которые ухудшают подвижность в пораженном бурситом сочленении.
Особенно важно принимать хондропротекторы при хроническом или рецидивирующем течении бурсита, а также при тяжелом течении с гнойными осложнениями.
Длительный прием хондропротекторов улучшает качество синовиальной жидкости, которая является источником питательных веществ для всего сустава, помогает достичь ремиссии без применения НПВС и ГК и без побочных эффектов.
Хондропротекторы выпускают в форме капсул, таблеток, инъекцией и мазей. Особым удобством в применении отличается препарат Артракам в саше, обладающий приятным сладковато-лимонным вкусом — его можно развести в воде, при этом биодоступность глюкозамина достигает 90-95%. Пакетик с суточной дозой удобно брать с собой на работу.
Другие хондропротекторы: Артра, Дона, Алфлутоп, Хондроитин Комплекс, Мовекс Актив, Структум.
Существует несколько видов медикаментозного лечения бурсита
Охлаждающие и противовоспалительные мази
При легком течении болезни наружных средств — гелей, кремов, мазей, бальзамов и компрессов — порой бывает достаточно для излечения. В остальных случаях они являются вспомогательной мерой, которая облегчает дискомфорт в суставе для пациента, уменьшает болевой синдром и отек. В большинстве случаев препараты для внешнего применения обеспечивают лишь симптоматический эффект и не решают проблему.
Мази при бурсите: Индометациновая, Диклофенак, мазь Вишневского, Наятокс, Апизартрон, Ибупрофен, Вольтарен, Ортофен, Финалгель, Ихтиоловая, Долобене, Капсикам, Унгапивен.
В качестве наружного противоотечного средства также рекомендованы компрессы с Димексидом. При наличии кровоизлияний и гематом в компрессы стоит добавить Гепарин.
Профилактика и диета при бурсите
К числу основных превентивных мер для профилактики бурсита относится:
- Регулярные и умеренные физические нагрузки. Они помогают укрепить мышцы, связки и сухожилия. Тем самым разгружая суставы и защищая их при случайных травмах.
- Ношение бандажей и других стабилизирующих ортезов, которые предупреждают травматизацию суставов во время профессиональной деятельность или работы по дому.
- Своевременное лечение метаболических и инфекционных заболеваний под наблюдением лечащего врача. Очень важно, чтобы антибиотики были подобраны корректно, а курс длился достаточно — в противном случае воспалительный процесс может перейти в хроническую форму, а у возбудителей заболевания сформируется устойчивость к лекарствам. Вовремя лечите кариес, ангину и другие болезни.
- Исправление осанки или посильное укрепление мышечного корсета. Это позволяет перераспределить нагрузку с суставов нижних конечностей.
- Правильная организация рабочего места, ношение удобной одежды и обуви по погоде (избегайте переохлаждения!).
- Прием хондропротекторов (например, препарата Артракам) — ежегодно, курсом от 3 до 6 месяцев.
- Снижение массы тела и правильное питание.
Для устранения симптомов и лечения бурсита соблюдайте высокобелковую диету (при подагре — сократите количество мясных продуктов), богатую витаминами и минералами. Особенно важно употреблять пищу, богатую витаминами А, В, С, D и Е, а также серой, цинком и магнием, поскольку эти вещества снимают воспаление, обладают антиоксидантным эффектом, нормализуют клеточный метаболизм. Для этого ешьте как можно больше овощей, фруктов, яиц, нежирного мяса, орехов и семечек, цельнозерновых каш и молочных продуктов.
Напротив, исключить из рациона стоит:
- сладкие и газированные напитки;
- жирное мясо и транс-жиры;
- полуфабрикаты и фастфуд;
- кондитерские изделия и сдобу;
- слишком соленую, копченую, острую пищу.
Не забывайте выпивать не менее 2 л чистой воды в сутки — это поможет избежать отложения солей и застоя жидкости, которая только усугубляет отек сустава.
Источник