Клиническая фармакология антиаритмических лекарственных средств
Антиаритмические препараты (ААП) применяются для лечения острых аритмий и профилактики нарушений ритма. Эффективная терапия этих состояний возможно только при правильном выборе препарата. Правильный выбор основан на понимании механизма развития аритмий, знаний электрофизиологических особенностей и сердечной клетки, а также клинической фармакологии антиаритмических ЛС. В связи этим и на основании самостоятельной подготовки студенты вместе с преподавателем коротко повторяют механизм развития аритмий, их клиническую и электрокардиографическую характеристику. Для понимания особенностей действия различных ААП разбирают основные электрофизиологические механизмы сердечной клетки.
По влиянию на электрофизиологические свойства сердечной клетки и согласно общепринятой классификации, предложенный E.Vaughan-Williams, выделяют следующие классы антиаритмических препаратов:
- I класс — ЛС, действующие преимущественно на натриевые каналы (мембраностабилизирующие препараты).
IА – препараты, замедляющие скорость деполяризации (фаза 0) и удлиняющие реполяризацию (хинидин, прокаинамид, дизопирамид).
IВ – препараты, практически не влияющие на скорость деполяризации и укорачивающие реполяризацию (лидокаин, мексилитин, токаинид).
IС – ЛС, замедляющие скорость деполяризации и практически не изменяющие реполяризацию (пропафенон, флекаинид, энкаинид, морацизин, этацизин).
- II класс – бета-адреноблокаторы (пропранолол, атенолол, метапролол, надолол, ацебутолол, карведилол).
- III класс – препараты, преимущественно действующие на калиевые каналы и удлиняющие реполяризацию (амиодарон, соталол, бретилия тозилат и бутилид).
- IV класс – блокаторы медленных кальциевых каналов (верапамил, дилтиазем).
КЛАСС I – МЕМБРАНОСТАБИЛИЗИРУЮЩИЕ ПРЕПАРАТЫ
Общие свойства – способность блокировать натриевые каналы, что приводит к снижению скорости деполяризации. При этом препараты IА класса обладают способностью к умеренной блокаде калиевых каналов, что сопровождается удлинением реполяризации.
При приеме внутрь всасывается на 80-90%, пища замедляет скорость всасывания. Пик концентрации препарата в плазме крови обнаруживается через 2ч, концентрация в тканях сердца превышает таковую в крови в 4-10 раз. Связь с белками плазмы более 90%. До 70% хинидина метаболизируется в печени, период полувыведения 5-8ч. Проникает через плацентарный барьер, секретируется с молоком.
На ЭКГ признаками токсическогог действия хинидина являются расширение комплекса QRS, удлинение интервала Q-T, депрессия сегмента ST, и инверсия зубца T, блокада ножек пучка Гиса.
Для восстановления синусового ритма при пароксизме мерцания предсердий в первые 1-3 дня его назначают по 0,2г каждые 2ч, отменяя на ночь (суточная доза 1-2г). После восстановления синусового ритма проводят поддерживающую терапию по 0,2-0,3г 3-4 раза в сутки.
Препарат обладает умеренно выраженной ганглиоблокирующей активностью, что может приводить к развитию артериальной гипотонии. Назначают внутрь, в/в, в/м. При приеме внутрь хорошо всасывается. Незначительно (менее 40%) метаболизируется в печени с образованием активного метаболита N-ацетилпрокаинамида со свойствами антиаритмического действия третьего класса. Неметаболизированная часть препарата (60%), а также метаболиты выводятся почками. Связь с белками плазмы практически незначимая. Период полувыведения 3-5ч.
При в/в введении прокаинамид начинает действовать немедленно и потому используется для купирования острых нарушений ритма (желудочковые аритмии, пароксизмы предсердий).
Дизопирамид (ритмодан, норпейс)
Обладает как и хинидин холинолитическими свойствами, но менее выраженными чем у первого. Тем не менее при его назначении возможно учащение синусового ритма и улучшение АВ-проводимости.
При приеме внутрь всасывается на 80-90%, максимальная концентрация в крови отмечается через 2-3ч. Большая часть препарата (около 60%), выводится почками в неизмененном виде, остальная часть метаболизируется в печени.
Препараты класса IВ
Препараты этой группы блокируют быстрые натриевые каналы. Из-за особенности кинетики связывание препарата с ионными каналами они не вызывают замедление деполяризации в нормальной ткани и при нормальной частоте ритма.
При приеме внутрь хорошо всасывается, но при первом прохождении через печень полностью разрушается, имеет очень низкую биодоступность. В качестве антиаритмического действия препарат назначается только парентерально – в/в или в/м. При в/в введении выявляется двухфазность изменения его концентрации в крови. Первая – быстрая фаза связана с распределением в крови, тканях и в меньшей мере с его метаболизмом. Режим дозирования.
Лидокаин применяют в/в и в/м. В/В вводят болюс (80-120мг), а затем осуществляют поддерживающую инфузию еще 40-80 мг и более капельно с примерной скоростью 17капель в мин. При таком режиме дозирования удается поддержать терапевтическую концентрацию препарата в крови. В/м лидокаин вводят по 400-600мг каждые 3ч. Прибегают их комбинированному введению препарата: сначала в/в вводят 80мг лидокаина и в/м 400мг, а затем каждые 3ч в/м по 400мг.
Препараты IС класса
- В нашей республике в основном используется пропафенон – высоко эффективное антиаритмическое средство с местно анестезирующим и мембраностабилизирующим действием. Препарат частично блокирует бета-адренэргические рецепторы и кальциевые каналы, в результате чего способен прирост ЧСС при нагрузке.
Доза препарата подбирается индивидуально под наблюдением кардиолога, частым контролем ЭКГ и АД, особенно при в/в введении. В/в вводят в дозе 0,5-10мг/кг медленно в течении 3-6мин. При необходимости дозу можно повторить через 90-120мин, общая суточная доза 560мг.
КЛАСС II – БЕТА-АДРЕНОБЛОКАТОРЫ
Препараты этой группы уменьшают автоматизм предсердий и желудочков, снижают наклон кривой в фазе 0 трансмембранного потенциала, замедляют предсердно-желудочковую проводимость, снижают сократимость миокарда, а следовательно и АД и потребность миокарда в кислороде. Устраняют и предотвращают ишемию (важный фактор индукции аритмии). В отличие от «классических ААП» БАБЛ не индуцируют развитие проаритмий. Фармакокинетические особенности отдельных групп БАБЛ подробно разбираются при прохождении темы «ЛС понижающие сосудистый тонус».
Показания к назначению БАБЛ в качестве антиаритмических средств:
- синусовая тахикардия, особенно на фоне психоэмоционального стресса
- наджелудочковая пароксизмальная тахикардия
- аритмии при тиреотоксикозе
- желудочковая тахикардия, особенно у больных перенесших инфаркт миокарда или страдающих дилатационной кардиосмипатией
- наджелудочковая и желудочковая экстрасистолия
- контрольЧСС при постоянной форме мерцательной аритмии
- профилактика фибрилляции желудочков у больных перенесших инфаркт миокарда
- врожденное удлинение интервала QT.
Препараты III класса – ингибиторы реполяризации
Эти препараты являются активными блокаторами калиевых каналов. Помимо этого в той или иной степени блокируют натриевые каналы, медленные кальциевые каналы, умеренно затормаживают функционирование бета- и альфа-адренорецепторов.
Фармакокинетика представлена двумя фазами: 1) фаза распределения и выведения препарата из сосудистого русла и 2) фаза распределения и выведения из жировой ткани, в которой препарат может накапливаться в виду высокой липофильности. В первой фазе отмечают довольно быстрое накопление препарата (за 3-10сут) и сравнительно быстрое его выведение. Максимально выраженное антиаритмическое действие регистрируют через 2-3недели после назначения, даже если использовали высокие нагрузочные дозы. Связывается с белками крови более чем на 95%, метаболизируются в печени и выводятся в основном с желчью. Период полувыведения 30-110суток (в среднем 50суток).
Амиодарон применяют при пароксизмальных аритмиях. Его вводят в вену медленно по 0,3-0,45г, а затем капельно в течение 2ч вводят еще 0,3г. Повторно в/в капельно препарат вводят через 24ч в дозе 0,45-1,2г в 5% растворе глюкозы.
Внутрь назначают по 0,4-0,6г/сутки в течение 1-2 недель, а затем в поддерживающей дозе (0,2г/сутки) с перерывом 2 дня в неделю.
КЛАСС IV – БЛОКАТОРЫ МЕДЛЕННЫХ КАЛЬЦИЕВЫХ КАНАЛОВ
Среди препаратов этой группы при аритмиях обычно применяют верапамил, реже дилтиазем, в виду их кардиоселективности.
Применяют в/в и внутрь. В/в вводят болюс из расчета 0,15мг/кг (в среднем 5мг) в течении 1мин. Поддерживающую инфузию проводят со скоростью 0,005мг/кг/мин.
Внутрь назначают по 80-120мг 3 раза в сутки.
Источник
Антиаритмические препараты
Антиаритмические препараты – это лекарственные средства, которые нормализуют нарушенный ритм сокращений сердца. Их активные компоненты могут принадлежать к различным типам химических соединений, а также относиться к разным классам фармакологических препаратов.
Классификация препаратов
Существует несколько классификаций антиаритмических препаратов. Наиболее известной является классификация Vaughan-Williams (1971), согласно которой выделяют 4 класса антиаритмиков.
I класс. Вещества, блокирующие быстрые натриевые каналы. Препараты этой группы способствуют снижению скорости деполяризации и замедляют проводимость по волокнам Пуркинье и пучку Гиса. Среди множества современных антиаритмических препаратов этой группы особого внимания заслуживает пропафенон. Пропафенон вызывает дозозависимое снижение скорости деполяризации, угнетает фазу 0 потенциала действия и его амплитуду в волокнах Пуркинье, что приводит к удлинению эффективного рефрактерного периода в предсердиях, атриовентрикулярном узле, дополнительных пучках, и, в меньшей степени, в желудочках
II класс. Бета-адреноблокаторы — снижают воздействие на сердечную мышцу симпатических (адренергических) импульсов, которые могут играть определенную роль в развитии аритмии. Большая часть средств этой группы способствует урежению частоты сердечных сокращений, снижению синоатриальной и атриовентрикулярной проводимости.
III класс. Препараты, которые замедляют реполяризацию. К ним относятся соталол и амиодарон. Антиаритмики этой группы способствует увеличению длительности потенциала действия (ПД) кардиомиоцитов, замедлению проведения импульса по всем областям проводящей системы сердца.
IV класс. К IV группе относятся антагонисты ионов кальция, которые блокируют «медленные» кальциевые каналы. Способствуют ингибированию медленного тока ионов кальция в клетки миокарда, что снижает автоматизм эктопических очагов возбуждения в сердце.
Механизм действия
До сих пор не выяснены механизмы действия антиаритмических средств. Тем не менее, многие препараты обладают схожим эффектом. Антиаритмические препараты изменяют поток ионов натрия, калия и кальция через мембрану кардиомиоцитов, в результате чего происходит изменение ее электрического потенциала. Основной электрофизиологический эффект – изменение скорости и продолжительности фаз ПД, скорости проведения электрического импульса, рефрактерности и автоматизма сердечной мышцы.
Основные антиаритмические препараты
Пропафенон (Пропанорм) — один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма (экстрасистолии). Помимо свойств препаратов I класса по классификации Vaughan-Williams пропафенон сочетает в себе еще и свойства антиаритмических средств II, III, IV классов. Основным электрофизиологическим эффектом препарата является блокада трансмембранных натриевых каналов. Пропафенон вызывает дозозависимое снижение скорости деполяризации, угнетает фазу 0 потенциала действия и его амплитуду в волокнах Пуркинье, что приводит к удлинению эффективного рефрактерного периода в предсердиях, атриовентрикулярном узле и, в меньшей степени, в желудочках. Структурная организация молекулы пропафенона схожа с антагонистами β-адренорецепторов, в связи с чем он обладает легким β-блокирующим эффектом (соответствует примерно 1/40 части активности пропранолола). Кроме того, основные метаболиты пропафенона оказывают умеренно блокирующее действие на кальциевые каналы.
Аллапинин. Антиаритмический препарат I класса, основным механизмом действия которого является блокада быстрых натриевых каналов мембран кардиомиоцитов. Замедляет AV- и внутрижелудочковую проводимость, уменьшает эффективный рефрактерный период кардиомиоцитов предсердий, AV-узла, пучка Гиса и волокон Пуркинье. Аллапинин не рекомендуется применять у пациентов с явлениями сердечной недостаточности, так как он может ухудшить сократительную функцию миокарда. При приеме нагрузочной дозы препарата возможно увеличение продолжительность интервала QT.
Новокаинамид. Относится к I классу антиаритмических препаратов, блокирует быстрые натриевые каналы, что приводит к снижению скорости деполяризации и замедлению реполяризации, увеличивает длительность рефрактерного эффективного периода кардиомиоцитов. При внутривенном введении новокаинамида возможно угнетение проводимости, резкое снижение АД, возникновение тяжелых побочных эффектов.
Амиодарон (Кордарон). – относится к антиаритмическим препаратом III класса, вместе с тем обладая небольшим альфа- и бета-адреноблокирующим эффектом. Оказывает антиангинальный, коронародилатирующий эффект, обладает незначительным гипотензивным эффектом. Препарат применяется для лечения самых разнообразных нарушений сердечного ритма, в том числе у больных с синдромом WPW. При длительном приеме амиодарона возможно возникновение внесердечных побочных эффектов из-за накопления в тканях молекулы йода, входящей в состав препарата.
Соталол. обладает основными свойствами препаратов III класса и незначительным бета-блокирующим эффектом. Вызывает равномерное удлинение фаз реполяризации и потенциал действия, может назначаться больным ИБС.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Антиаритмические лекарственные средства фармакология
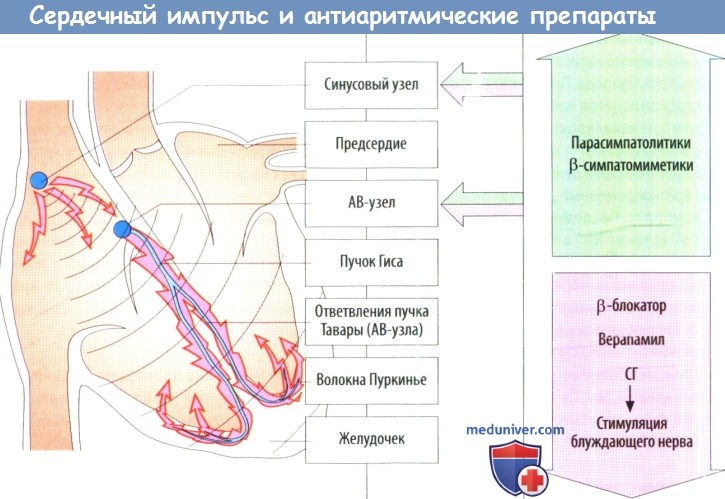
Электрический импульс, запускающий механизм сокращения, берет свое начало в пейсмекерных клетках СА-узла и через предсердия, АВ-узел и прилегающую часть системы волокон Гиса—Пуркинье распространяется на желудочки. Неправильный сердечный ритм может вызывать опасные нарушения насосной функции сердца.
а) Антиаритмические лекарства, селективно влияющие на синоатриальный (СА)- и атриовентрикулярный (АВ)-узлы. При некоторых формах аритмии используют препараты, которые способны селективно стимулировать или подавлять (соответственно зеленая и красная стрелки) функцию клеток СА- либо АВ-узла.
Синусовая брадикардия. Повысить патологически низкую частоту синоатриальных импульсов ( 100/мин). β-блокаторы устраняют возбуждающее действие симпатической системы и понижают ЧСС. Пейсмекерные клетки имеют особые Ма+/К*-каналы (HCN-каналы), которые можно селективно блокировать ива-брадином.Этот препарат показан при стенокардии с чрезмерно высокой ЧСС, когда pi-блокаторы противопоказаны.
Трепетание и фибрилляция предсердий. Чрезмерную частоту сокращений желудочков можно уменьшить с помощью верапамила и сердечных гликозидов. Эти препараты подавляют распространение импульсов через АВ-узел, так что до желудочков доходит меньшее их количество. Независимоот исходной причины фибрилляции предсердий тромб может образоваться в предсердиях, т. к. там застаивается кровь.
Оторвавшийся тромб, попав в систему мозгового кровообращения, может вызвать эмболию и привести к инсульту. Поэтому при фибрилляции предсердий обязательно проводят антикоагулянтную терапию. Сразу же назначают препараты гепарина, позже возможен переход на антагонисты витамина К, такие как фенпрокумон. Антикоагулянтную терапию продолжают до тех пор, пока не прекратятся эпизоды фибрилляции предсердий.
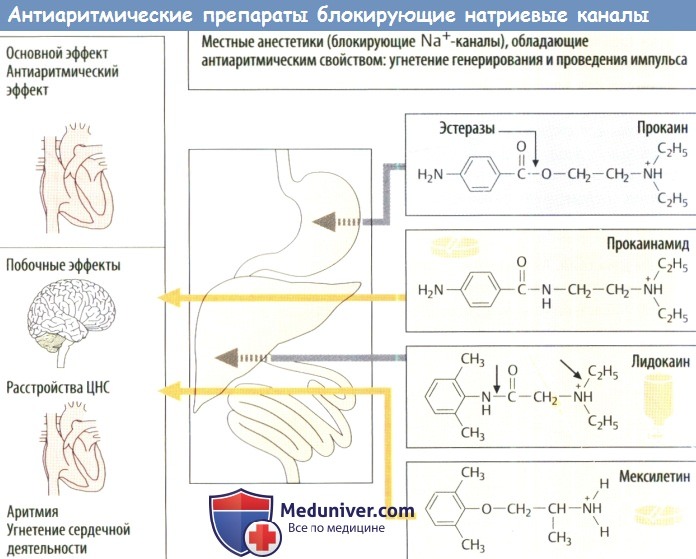
б) Неспецифические препараты, влияющие на образование и распространение импульса. При некоторых нарушениях ритма как для профилактики, так и для лечения используют местные анестетики, блокирующие Na + -каналы, ответственные за быструю деполяризацию нервной и мышечной тканей. Таким образом, ослабляется ПД и замедляется проведение импульса. При некоторых формах аритмии этот эффект может оказывать благоприятное влияние, однако сам по себе он может иметь аритмогенное действие. К сожалению, местные анестетики с антиаритмическим действием, блокирующие Na + -каналы, не обладают специфичностью в двух отношениях:
1) блокируются и другие ионные каналы кардис миоцитов, такие как К + — и Са 2+ -каналы (удлинение QT)
2) их действие не ограничивается мышечной тканью, они также воздействуют на нервную ткань и клетки головного мозга. К побочным эффектам со стороны сердца относятся появление аритмии и уменьшение ЧСС, замедление АВ-проведения и снижение систолической силы. Побочные эффекты со стороны ЦНС проявляются головокружением, дезориентацией, спутанностью сознания, двигательными нарушениями и т. д.
Некоторые препараты, попав в организм, быстро расщепляются; они не годятся для перорального применения, поэтому их следует вводить в/в (лидокаин).
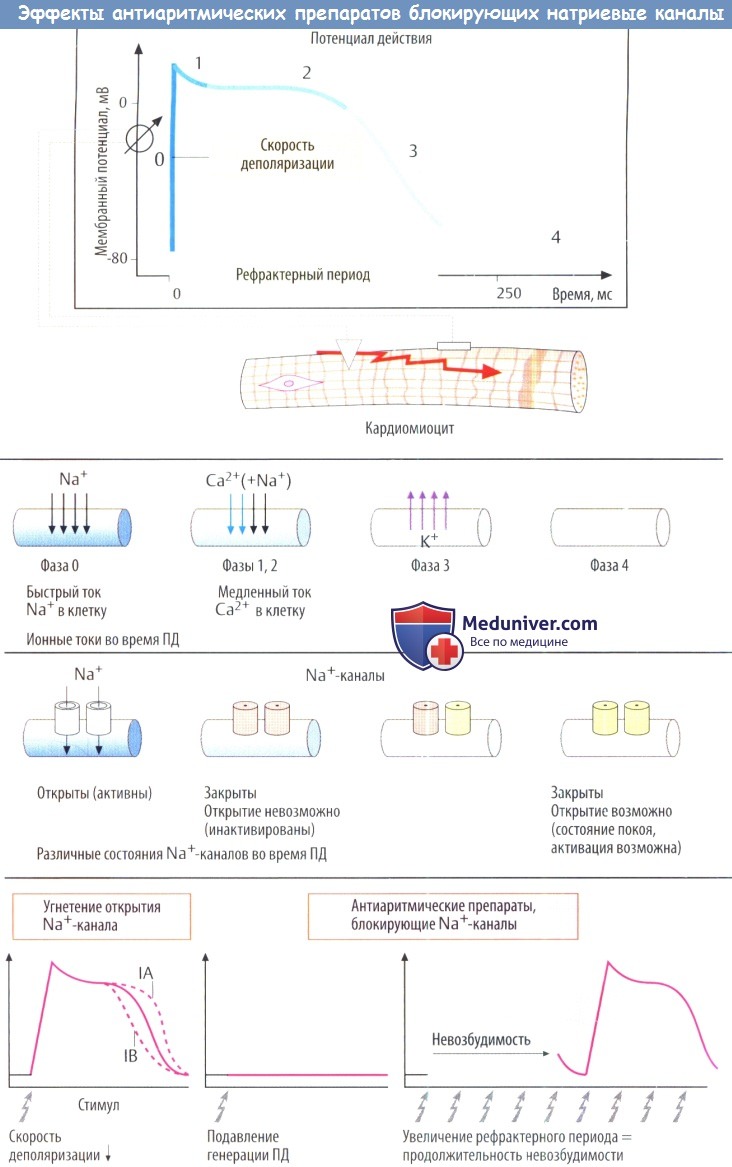
в) Электрофизиологические механизмы действия антиаритмических препаратов, блокирующих Na + -каналы. ПД и ионныетоки. Электрический потенциал кардиомиоцитов можно записать с помощью внутриклеточного микроэлектрода. При электрическом возбуждении кардиомиоцитов наблюдаются характерные изменения потенциала покоя, т. е. ПД. Основная причинаего возникновения — кратковременные ионные токи. Во время быстрой деполяризации (фаза 0) происходит кратковременный вход Na + в кардиомиоцит через мембрану. Последующий кратковременный приток Са 2+ (а также Na + ) в клетку поддерживает деполяризацию (фаза 2, плато ПД).
Задержка обратного тока К + возвращает мембранный потенциал (фаза 3, реполяризация) в исходное состояние покоя (фаза 4). Скорость деполяризации определяет скорость распространения ПД через синцитий миокарда.
Эти трансмембранные ионные токи задействуют ионные каналы: Na + , Са 2+ и К + . На рисунке показано изменение функционального состояния Na + -канала в разные фазы ПД.
Антиаритмические препараты, блокирующие Na + -каналы, понижают способность этих каналов открываться при деполяризации мембраны (стабилизация мембраны). Возможные последствия:
1) снижение скорости деполяризации и уменьшение скорости распространения импульса;затрудняется аберрантное проведение импульса;
2) полное отсутствие деполяризации; подавляется патологическая генерация импульсов, например, в пограничной зоне инфаркта;
3) увеличивается время до появления новой волны деполяризации, т. е. увеличивается рефрактерный период; продление ПД способствует увеличению рефрактерного периода. Следовательно, предотвращается преждевременное возбуждение, несущее риск фибрилляции.
Механизм действия. Антиаритмические препараты, блокирующие Na + -каналы, сходны с местными анестетиками, представляющими собой амфифильные катионные молекулы (исключение: фенитоин). Возможные молекулярные механизмы их ингибирующего действия более подробно изложены на странице ниже. У них нет ярко выраженных структурных особенностей, что обусловливает низкую селективность по отношению к разным катионным каналам.
Помимо Na + -каналов эти средства, возможно, способны блокировать Са 2+ — и K + -каналы. Соответственно, катионные амфифильные антиаритмические средства влияют как на деполяризацию, так и на реполяризацию. В зависимости от конкретного препарата ПД может увеличиваться (класс IA), уменьшаться (класс IB) или не изменяться (класс IC). Наиболее известные антиаритмические препараты, относящиеся к этим категориям:класс IA — хинидин,аймалин,дизопирамид; IB — лидокаин, мексилетин.токаинид; IC — флекаинид, пропафенон.
г) Антиаритмические препараты, блокирующие К + -каналы. Амиодарон и β-блокатор соталол относятся к классу III, куда входят средства, которые значительно удлиняют ПД и оказывают менее выраженное действие на скорость деполяризации. Обратите внимание, что класс II представлен β-блокаторами, а класс IV — блокаторами Са 2+ -каналов верапамилом и дилтиаземом.
Терапевтическое использование. Из-за узкого терапевтического диапазона антиаритмические средства используют только при нарушениях ритма такой степени тяжести, когда ослабляется насосная функция сердца или есть риск возникновения других осложнений. Потенциально все антиаритмические средства могут послужить аритмогенным фактором. Некоторые препараты, такие как амиодарон, используют в особых случаях.
Это йодсодержащее вещество обладает необычными свойствами: его период полувыведения составляет 50-70 дней; в зависимости от своего электрического заряда оно связывается с неполярными и полярными липидами тканей (помутнение роговицы, фиброз легких); также оно нарушает функцию щитовидной железы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник