- Лечение акне у подростков
- Содержание статьи
- Причины акне у подростков
- Как лечение подросткового акне зависит от степени тяжести заболевания?
- Лечение акне у подростков с помощью лекарственных препаратов
- Как лечить акне у подростков при помощи специальных процедур?
- Лечение акне у подростков в домашних условиях народными средствами: польза или вред?
- Профилактика акне у подростков с использованием средств «СТОП-АКНЕ»
- Клинические исследования
- АКНЕ У ПОДРОСТКОВ
Лечение акне у подростков
Последнее обновление: 21.02.2021
Содержание статьи
С появлением в подростковом возрасте угрей и прыщей сталкивается около 80% юношей и девушек. При нормальном течении пубертата кожные проблемы, не осложненном серьезными нарушениями гормонального фона и эндокринными заболеваниями, обычно проходят самостоятельно. Однако в некоторых случаях может потребоваться назначение соответствующей терапии. Ниже будут рассмотрены особенности лечения акне у подростков, варианты устранения пост-акне, а также профилактика данного заболевания. Также в статье вы найдете фото акне в подростковом возрасте.
Причины акне у подростков
Главная предпосылка к появлению комедонов и прыщей у подростков – это изменения гормонального фона, которые приходятся на пубертатный период. В это время наблюдается резкий скачок уровня мужских гормонов – андрогенов, отвечающих за выработку кожного сала. Причем увеличение содержания в крови андрогенов происходит не только у мальчиков, но и у девочек.
Увеличение андрогенов (в частности – тестостерона) приводит к повышенной активности сальных желез и их гиперкератозу. При этом увеличивается не только количество кожного сала, но и его качество: сало становится более плотным и вязким. Из-за повышенной плотности жира и недостаточного отшелушивания ороговевших частичек кожи в полости волосяного фолликула происходит скопление кожного сала. Далее возможны два варианта развития событий:
- Если к данному процессу не присоединяется воспаление, образуется так называемый комедон открытого типа, представленный черной точкой. Если же скопление жира происходит под эпидермисом, речь идет о закрытом комедоне. Он представляет собой небольшой безболезненный бугорок, заполненный жиром.
- Если же в полости фолликула происходит активизация болезнетворных микроорганизмов, их размножение и выработка продуктов жизнедеятельности, к комедону присоединяется воспалительный элемент. В зависимости от интенсивности воспаления на месте комедона образуются папулы, папулезно-узловатые или кистозно-узловатые акне.
Взрослое акне, в отличие от подросткового, характеризуется более тяжелой формой протекания.
Как лечение подросткового акне зависит от степени тяжести заболевания?
В зависимости от количества и характера сыпи выделяют 4 формы угревой болезни у подростков. Каждая из них имеет свое особенности лечения:
- I степень считается наиболее легкой. Она представлена небольшим количеством невоспалительных и воспалительных элементов. Лечение сводится к применению тоников и лосьонов, направленных на уменьшение жирности кожи.
- II степень – средняя по тяжести. Количество воспалительных элементов при ней варьируется от 10 до 25 штук. Для лечения в подростковом возрасте акне такого типа используются топические препараты – кремы, гели и мази.
- III степень называется тяжелой. При ней на коже наблюдается от 25 до 50 комедонов, пустул и папул. Также имеют место узлы – крупные воспалительные элементы, диаметр которых составляет 5 мм и более. Терапия заболевания, проявляющегося в данной форме, подразумевает использование антибактериальных препаратов и топических ретиноидов.
- IV степень акне считается самой сложной и тяжелой. Характеризуется появлением 50 и более воспалительных и невоспалительных элементов, узлы могут переходить в более сложные образования – кисты и свищи. Как лечить подростковое акне, принявшее такую форму, должен решать врач. Обычно в качестве оптимального варианта выступает системная терапия, включающая прием внутрь гормональных препаратов и антибиотиков, а также использование местных средств.
Лечение акне у подростков с помощью лекарственных препаратов
При назначении оптимальной терапии врач оценивает характер высыпаний (преобладание воспалительных или невоспалительных элементов), их локализацию и количество, возраст юноши или девушки, пол пациента, наличие или отсутствие эндокринных нарушений.
Первостепенными задачами при лечении акне у подростков (мальчиков и девочек) выступает следующее:
- нормализация выработки кожного сала;
- снижение уровня плотности и вязкости жира;
- уменьшение кератинизации сальных протоков;
- размягчение комедонов и удаление их содержимого;
- борьба с патогенными микроорганизмами и уменьшение воспаления;
- действия, нацеленные на устранение рубцов и пост-акне.
Для размягчения комедоновых пробок используются топические ретиноиды – препараты, имеющие в основе витамин А, его производные и синтетические аналоги.
Для нормализации количества жирных кислот на поверхности кожи назначают препараты на основе пероксида бензоила.
Для дезинфекции, подсушивания, отшелушивания и оказания антисептического эффекта врач может посоветовать применение средств на основе азелаиновой и салициловой кислот.
Чтобы уменьшить воспалительный процесс в устье фолликула может потребоваться использование местных средств на основе окиси цинка и серы.
Чтобы справиться с патогенной микрофлорой и остановить воспалительный процесс, используются антибиотики. При акне у подростка на лице, спине и груди врач может посоветовать применение средств на основе эритромицина и пр.
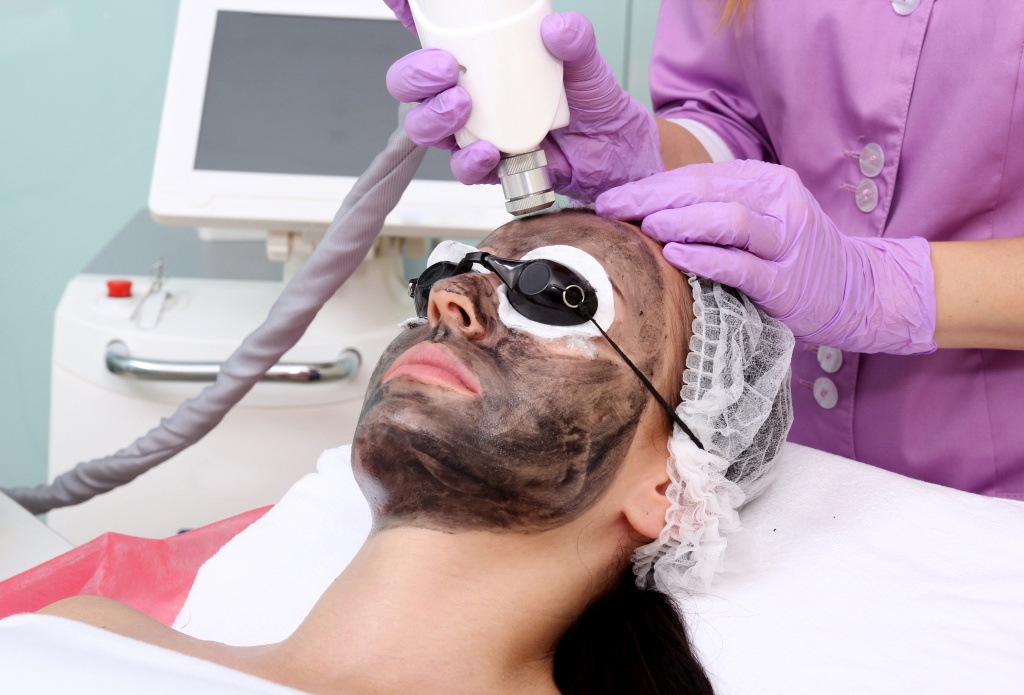
Как лечить акне у подростков при помощи специальных процедур?
- Светолечение и лазерная терапия. Многие подростки отмечают ремиссии акне во время летних каникул, проведенных на море. Это объясняется воздействием солнечного света на кожные высыпаний. На этом принципе основаны такие методы лечения акне в подростковом возрасте, как фототерапия (светолечение) и лазерная терапия. Оба метода основаны на воздействии на кожу синего света или инфракрасного излучения, направленного на места высыпаний
- Массаж по Жаке. В основе метода лежит нормализация работы сальных желез, уменьшение гиперкератоза, улучшение микроциркуляции крови, устранение застойных явлений и отечности.
Лечение акне у подростков в домашних условиях народными средствами: польза или вред?
Использование рецептов народной медицины оправдано только в том случае, если болезнь еще не перешла в запущенную сложную форму. Если же речь идет о лечении акне у подростков 3 и 4 степени, терапия должна проходить исключительно под контролем врача.
Для уменьшения сальности кожи и борьбы с небольшими воспалительными элементами можно использовать отвары растений – ромашки, череды, мяты, шалфея, клевера и пр. Они подходят для умывания, протирания кожи и примочек.
Также для лечения акне у подростков в домашних условиях можно использовать настой календулы,
зверобоя, березовых почек.
Хорошо зарекомендовал себя сок домашнего алоэ: он подходит для уменьшения воспалительных процессов при наличии воспаленных комедонов и прыщей.
Для уменьшения жирности кожи у подростков подходят также маски из черной, голубой, зеленой или белой глины.
Профилактика акне у подростков с использованием средств «СТОП-АКНЕ»
Чтобы не допустить образования акне, подросткам можно порекомендовать использование уходовых средств «Ла-Кри» из серии «СТОП-АКНЕ». Они нормализуют выработку кожного сала, бережно удаляют слой ороговевших частичек кожи, тонизируют и улучшают ее внешний вид. В составе средств нет отдушек и парабенов, за счет чего поры не забиваются комедогенными веществами.
Клинические исследования
Средства «Ла Кри» СТОП АКНЕ были разработаны совместно с профессором Заславским Денисом Владимировичем. Косметика отличается доказанной клинически эффективностью.
Проведенные клинические исследования доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных.
- Шнайдерман Пол, Гроссман Марк, Дифференциальная диагностика в дерматологии. Атлас, Бином, 2017.
- Э.Г. Санакаева, С.А. Масюкова, И.В. Ильина, Э.В. Введенская и другие, Современная терапия акне и акнеформных дерматозов, Российский журнал кожных и венерических болезней, 2013.
- Хэбиф Томас П., Клиническая дерматология. Акнеподобные и папулосквамозные дерматозы, МЕДпресс-информ, 2014.
- Кильдиярова Рита Рафгатовна, Педиатру на каждый день. Руководство для врачей, ГЭОТАР-Медиа, 2019.
Источник
АКНЕ У ПОДРОСТКОВ
Юношеские акне (угри) — самое распространенное заболевание кожи у детей и подростков. Дебют заболевания обычно проявляется у девочек в возрасте от 12—14 лет, у мальчиков в 14-15 лет — по причине позднего полового созревания.
Юношеские акне (угри) — самое распространенное заболевание кожи у детей и подростков. Дебют заболевания обычно проявляется у девочек в возрасте от 12—14 лет, у мальчиков в 14-15 лет — по причине позднего полового созревания. В настоящее время миф о том, что развитие акне зависит от характера питания, гигиены возраста, сексуальной жизни, развенчан. Акне — это заболевание сальных желез и волосяных фолликулов, функционирование которых связано с обменом половых гормонов. Общепризнано, что кожа представляет собой главное звено метаболизма половых стероидных гормонов, а основными «мишенями» для них являются эпидермис, волосяные фолликулы и сальные железы. Изменения функциональной активности эндокринной системы у подростков в разные периоды пубертата имеют свои особенности. На каждом этапе развития происходят последовательное включение и функционирование желез внутренней секреции, гормонов и биологически активных веществ. Они находятся в тесном взаимодействии с синтезом тестостерона (Те) и половыми стероидами, связывающими глобулин (ПССГ), секретируемый гепатоцитами. Кроме того, меняются механизмы центральной регуляции гипоталамо-гипофизарной системы, что отражается на секреции половых стероидных гормонов. В период полового созревания при акне нарушается соотношение между андрогенами и эстрогенами, и андрогенов оказывается в два раза больше, чем у здоровых лиц. Так, в развитии акне ведущая роль отводится Те и его метаболиту — дигидротестостерону (ДТТ), биосинтез которого в 20—30 раз выше, по сравнению со здоровыми людьми, причем у юношей этот процесс протекает более интенсивно, чем у девочек. Одновременно повышается и биосинтез некоторых ферментов кожи: активность 3-гидроксидегидрогеназы и 5-редуктазы также значительно повышена по сравнению с нормой. Последняя переводит свободный Те в ДГТ, который является основным гормоном, принимающим участие в гиперсекреции сальной железы.
Гиперсекреция кожного сала является следствием высокого уровня андрогенов и повышенной чувствительности к ним сальных желез.
Решающее значение при этом имеют: непосредственное влияние увеличенного содержания андрогенов в крови на волосяные фолликулы и сальные железы; повышение чувствительности клеток-«мишеней», рецепторов половых стероидов к циркулирующим андрогенам; комбинация этих двух факторов.
Секреция кожного сала и величина сальных желез стимулируются свободным тестостероном тестикулярного или овариального происхождения, дегидроэпиандростероном и андростендионом надпочечникового происхождения. Таким же эффектом обладает прогестерон — предшественник тестостерона, эстрогенов и адренокортикостероидов. Прогестерон усиливает секрецию сальных желез за счет андрогенной и антиэстрогенной активности. Этим фактом объясняется повышение салоотделения и появление акне-элементов перед менструацией у женщин.
Повышение уровня андрогенов в крови может носить временный физиологический характер, например в предменструальный период у женщин.
Иногда высокий уровень свободного тестостерона обусловлен снижением уровня глобулина, связывающего половые гормоны (ПССГ). Этот белок, с которым связывается 65% циркулирующего в крови Те, синтезируется в печени. Другая его часть соединяется с альбуминами, и только 2% циркулирующего общего тестостерона остается в активной несвязанной форме. Поэтому маркерами скрытой гиперандрогении у лиц мужского пола являются повышение свободной фракции Те, а не общего тестостерона и снижение ПССГ (Н. Е. Кушлинский, В. А. Самсонов, С. А. Масюкова, И. В. Саламова, 1996).
У женщин важным патогенетическим звеном при гиперандрогении является нарушение связывания андрогенов специфическим секс-cтероид-связывающим глобулином (ССГ), и концентрация его в два раза выше, чем у мужчин. Это половое различие объясняется тем, что эстрогены стимулируют, а андрогены тормозят продукцию ССГ.
Генетические факторы являются пусковым моментом в развитии акне, и, по данным К. Н. Суворовой (2000), разная экспрессивность и аллельные вариации генов, детерминирующих развитие сальных желез и их функциональную способность, и уровень ферментов и гормонов в немалой степени определяют тяжесть клинических проявлений. Кроме этого, имеется сообщение о наличии ядерного R-фактора, определяющего генетическую предрасположенность. Этими фактами, вероятно, можно объяснить тот факт, что у одних пациентов развиваются быстро проходящие физиологические акне, а у других — более тяжелые формы. По данным многочисленных исследований, вероятность развития акне у подростков, при наличии заболевания в семье или у родственников, составляет от 50—70%.
Кроме андрогенной стимуляции, гиперсекреции кожного сала сальными железами, у большинства пациентов дебют акне сопровождается гиперкератинизацией основания фолликула, что приводит к закупорке роговыми чешуйками фолликулярного протока и образованию микрокомедона либо клинически видимого — закрытого (белая головка); либо открытого (черная головка). В дальнейшем происходят повреждение и разрыв протока, с последующим развитием перифокального воспаления. Ретенционный гиперкератоз акроворонки фолликула и гиперплазия фолликулярного эпителия являются определяющими в развитии заболевания.
Закупорка протока сальной железы влечет за собой прекращение доступа воздуха, а создавшиеся бескислородные условия оптимальны для размножения P. аcnes, поэтому закрытые комедоны называют «бомбой с часовым механизмом». P. аcnes в норме обнаруживаются в сальных железах и фолликулах. На коже имеются также стафилококки (эпидермальный и золотистый), микрококки, грибы рода Candida и Pytirosporum ovale. При этом число колоний микроорганизмов пропорционально выраженности акне-элементов: комедонов — открытых и закрытых, папул, пустул. Исход воспаления, равно как и преобладание одного из патогенетических факторов, во многом определяют разнообразие клинических форм заболевания.
Важным аспектом является участие P. acnes в развитии воспаления: они синтезируют различные хемоаттрактанты, притягивающие лейкоциты в очаг воспаления, липазы и целый ряд ферментов, которые приводят к повреждению стенки фолликула. Они способны индуцировать выработку мононуклеарами противовоспалительных цитокинов: ИЛ-8, ИЛ -1, ФНО и др., синтезируют антигены, стимулирующие выработку антител, количество которых увеличено у больных акне по сравнению со здоровыми людьми. P. acnes продуцируют вазоактивные амины, подобные гистамину, которые усиливают воспаление. Если для комедонов и папулезно-пустулезных высыпаний характерна высокая обсемененность P. acnes, то при узловато-кистозных высыпаниях количество P. acnes минимально. Образование конглобатных угрей, вероятно, связано не столько с количеством микроорганизмов, сколько с гиперреакцией замедленного типа (ГЗТ) в дерме, именно этим можно объяснить высокий терапевтический эффект изотретиноина.
Своеобразие пропионов во многом определяет особенности разрешения воспалительных акне-элементов. В отличие от большинства стрепто- и стафилодермий, воспалительные акне-элементы разрешаются медленнее, несмотря на интенсивное лечение. Торпидность к терапии обусловлена резистентностью P. acnes к разрушению нейтрофилами и моноцитами, персистенцией в фагоцитирующих клетках, где микроорганизмы длительное время остаются жизнеспособными, несмотря на антибиотиотерапию. Кроме этого, гиперпродукция сала не дает возможность создать необходимую концентрацию антибиотика в протоках сальной железы. Этим можно объяснить назначение длительных курсов антибиотиков при лечении акне.
Таким образом, генетическая предрасположенность, андрогенная стимуляция, повышенное салоотделение и фолликулярный гиперкератоз приводят к закупорке протока сальной железы комедонами. В результате размножения P. acnes и формирования воспаления вокруг фолликула и сальной железы образуются невоспалительные и воспалительные акне-элементы (папула, пустула, узелок). В зависимости от характера воспаления и распространения патологического процесса в дерме, очаги могут уплотняться, инфильтрироваться или абсцедировать с формированием кист, чем и обусловлено разнообразие клинических проявлений заболевания. В процессе терапии или самопроизвольно при разрешении акне-элементов остаются пятна, депигментированные рубчики, гипертрофические или обезображивающие келлоидные рубцы.
Нередко у подростков дебют заболевания сопровождается появлением невоспалительных и воспалительных акне-элементов, которые расцениваются как «физиологические» акне. Они сопровождают пубертатный гормональный криз и, в силу своего незначительного проявления (комедонов, единичных папулезно-пустулезных акне-элементов), могут самопроизвольно и бесследно исчезать без лечения. «Клинические» акне наблюдаются у 15% пациентов и требуют проведения лечения продолжительностью от нескольких месяцев до года и более или до достижения спонтанной ремиссии, обычно наступающей к 25 годам.
Согласно современной классификации, выделяют следующие клинические разновидности юношеских угрей (G. Plevig, A. Кligman, 1993, 2000).
- Комедональные угри.
- Папулезно-пустулезные угри.
- Конглобатные угри.
- Инверсные угри.
- Молниеносные угри.
- Механические угри.
Развитие и течение дерматоза зависят от следующих факторов: семейной (генетической) предрасположенности, клинической формы заболевания, типа и цвета кожи. При проведении клинической диагностики необходимо учитывать следующие особенности акне:
- тип высыпаний (воспалительные или невоспалительные);
- количество высыпаний и их распространенность, величина и локализация;
- тяжесть осложнений (пигментация, экскориации, рубцы);
- оценка психосоциального статуса (беспокойство, депрессия, социальная дезадаптация и др.);
- при необходимости — бакпосев с определением чувствительности к антибиотикам, исследования гормонального статуса, биопсия кожи для проведения дифференциального диагноза с другими дерматозами;
- больных с тяжелыми и часто рецидивирующими формами акне следует обследовать на наличие сопутствующей патологии;
- измерение уровня и скорости экскреции кожного сала (СЭС);
- создание доверительных отношений между врачом и пациентом.
В патогенезе акне выделяют первичные и вторичные факторы, ведущие к развитию заболевания.
Основные принципы лечения: необходимо уменьшить секрецию сальной железы, ослабить воспаление, уменьшить колонизацию кожи Propionbacterium acnes и другими микроорганизмами, нормализовать митотическую активность кератиноцитов и устранить закупорку протока сальной железы.
Лечение во многих случаях представляет собой трудную задачу, а использование различных терапевтических методов и косметических средств приводит лишь к клинической ремиссии, реже — к излечению. Выбор терапии определяется не только тяжестью акне, но и общим состоянием, психоэмоциональными особенностями индивидума.
В настоящее время разработаны рекомендации и алгоритм патогенетического лечения различных форм акне (ХХ Всемирный конгресс по дерматологии, Париж, 2002).
Основными задачами в лечении являются:
- предотвращение образования комедонов (профилактические мероприятия и советы по уходу за «проблемной» кожей);
- удаление комедонов (акне-туалет, комедоэкстракция, третиноин, ретиноевая кислота, адапален, салициловая кислота, резорцин);
- уменьшение продукции кожного сала (ретиноиды системно и наружно, гормональные препараты — антиандрогены, эстрогены и др.);
- предотвращение вскрытия комедонов, пустул и развития воспаления (антибиотики системного и антибактериальные препараты наружного применения);
- комбинированная терапия (антибиотики системного и ретиноиды наружного применения или последовательное использование глюкокортикоидов, ретиноидов системно, при тяжелых формах акне);
- предотвращение появления рубцов (раннее начало лечения, ретиноиды, исключение возможности механического травмирования акне-элементов);
- улучшение внешнего вида рубцов только после достижения стойкой клинической ремиссии (пилинг, шлифовка, введение имплантантов, кортикостероидов; лазеротерапия и др.).
Выбор метода лечения зависит от следующих факторов: клинической формы заболевания, характера акне-элементов (невоспалительные, воспалительные), степени тяжести (легкая, средняя, тяжелая), глубины, локализации и распространенности процесса (см. таблицу 1).
Например, комедональные акне лучше лечить топическими ретиноидами, в то время как при легкой форме воспалительных акне показаны ретиноиды, топические антибиотики, ВРО и т. д. Кроме степени тяжести поражения при акне следует принимать во внимание осложнения дерматоза в виде формирования рубцов, пигментации, а также психосоциальные проблемы.
В практике ретиноиды системного и наружного действия относятся к препаратам первого выбора и были впервые применены для лечения акне около 30 лет назад Stuttgen and Baer. Ретиноиды первого, второго и третьего поколения обладают общим и местным действием и способны вызывать специфический биологический ответ в результате связывания и активации рецепторов ретиноевой кислоты — RAR (retinoid acid receptor).
Механизм действия ретиноидов заключается в торможении процессов ороговения (кератинизации), снижении салоотделения, а также активностиР. acnes и усилении пролиферации эпителиоцитов кожи и сальных желез, таким образом осуществляется воздействие на все звенья патогенеза заболевания.
Показанием для назначения наружной терапии являются: легкие невоспалительные и воспалительные формы акне, а также невоспалительные формы средней тяжести.
Возможно комбинированное назначение с системными препаратами при воспалительных акне средней тяжести и тяжелых формах.
К группе синтетических ретиноидов нового (третьего) поколения относится адапален (дифферин) — производное нафтойной кислоты, который обладает не только свойствами ретиноидов, но и противовоспалительным действием.
Антикомедогенно-комедолитическое действие дифферина основано на избирательном взаимодействии с ядерными γ-рецепторами эпителиоцитов (RAR-γ), в результате чего улучшаются процессы дифференцировки кератиноцитов в воронке сальной железы и нормализуется продукция кожного сала (предотвращается закупорка протока), а также пролиферация корнеоцитов кожи. Таким образом, дифферин предотвращает образование микрокомедонов и способствует удалению «кератиновой пробки» (комедогенное и комедонолитическое действие).
Противовоспалительное действие дифферина также изучено in vitro и in vivo. Установлено, что препарат ингибирует высвобождение цитокинов (маркеров воспаления) — IL-1, IL-8, IL-12 — посредством конкурентного связывания с TLR2-рецепторами моноцитов. Кроме того, наблюдается ингибирование липоксигеназы и арахидоновой кислоты, участвующей в регуляции липидного обмена в коже. Уникальные фармакологические свойства дифферина объясняют его преимущества (противовоспалительное действие, лучшую переносимость) перед транс-ретиноевой и ретиноевой кислотой.
Одним из недостатков наружных ретиноидов является их слабо выраженное действие на гиперсекрецию сальных желез, что требует, в ряде случаев, назначения системных ретиноидов (изотретиноина) в адекватных дозах при тяжелых формах акне. Препараты назначают на длительное время (до трех месяцев и более), а также с профилактической целью для предотвращения появления новых акне-элементов.
Для лечения конглобатных угрей базисным препаратом является изотретиноин-роаккутан по 0,5-1,0 мг/кг веса в сутки до достижения общей кумулятивной дозы в 120 мг/кг. Кроме того, лечение антибиотиками дает временный результат, и после их отмены отмечаются частые рецидивы. В подростковом возрасте должно быть ограничено применение антибиотиков с назначением коротких курсов не более четырех—шести недель, поэтому упор делается на использование топических препаратов разнонаправленного действия, особенно при легкой и средней степени тяжести юношеских акне.
При механических акне (патомимии) необходимы психологическая реабилитация, установление доверительных отношений с подростками и назначение седативных препаратов в сочетании с топическими патогенетическими препаратами.
При тяжелых фульминантных и инверсных акне лечение начинают с назначения глюкокортикоидов (преднизолона) в суточной дозе — 20—30 мг с постепенным снижением дозы на 0,05 мг каждые пять дней, до полной отмены препарата. Преднизолон назначают в сочетании с антибиотиками (согласно антибиотикочувствительности), а затем переходят на изотретиноин в адекватных дозах: 0,5—1,0 мг/кг веса в сутки до достижения общей кумулятивной дозы 120 мг/кг.
Системная терапия (пероральные антибиотики, изотретиноин), часто в сочетании с топическими препаратами, показана для лечения больных со средней или тяжелой степенью акне. Базисными антибиотиками являются тетрациклины: тетрациклин — суточная доза по 500 мг два раза в день, тетрациклин моногидрат — 0,1 мг два раза в день, миноциклин — 0,1 мг два раза в день; макролиды: эритромицин по 500 мг два раза в день, джозамицин: 500 мг два раза в день. Альтернативные препараты при непереносимости антибиотиков — это котримоксазол по 480 мг два раза или тиметоприм 100-200 мг от 14 до 21 дня. При неэффективности одного антибиотика в ряде случаев его можно заменить другим. Однако длительная антибиотикотерапия может вызывать резистентность P. acnes, вследствие чего лечение становится неэффективным.
При лечении изотретиноином следует помнить, что хуже на лечение малыми дозами отвечают юноши с поражением туловища, поэтому им следует назначать стартовую дозу 1,0 мг/кг, а у лиц более старшего возраста и чувствительной (белой) кожей — 0,5 мг/кг сутки, с обязательным ежемесячным биохимическим контролем.
На фармацевтическом рынке для топической (наружной) терапии различными коммерческими фирмами предлагаются современные препараты, обладающие комедогенными, кератолитическими, антибактериальными, противовоспалительными и антиандрогенными свойствами. Одним из их недостатков является слабо выраженное действие на гиперсекрецию сальных желез, что требует в ряде случаев применения системных ретиноидов (изотретиноина) в адекватных дозах. Препараты назначают на длительное время (до трех месяцев и более), а также с профилактической целью — для предотвращения появления новых акне-элементов.
Базисными препаратами для наружного лечения акне, равно как и для системного, являются ретиноиды, а также антибактериальные препараты — бензоилпероксид (базирон АС), местные формы антибиотиков (клиндамицин, эритромицин, тетрациклин, мупироцин, фузидиевая кислота) и системные антибиотики; альтернативными — азелаиновая кислота, гиалуроновая кислота.
Азелаиновая кислота — природная дикарбоновая кислота (скинорен) обладает антимикробным и противовоспалительным действием, нормализует процессы кератинизации, блокирует 5-α-редуктазу и превращение тестостерона в 5-дигидротестостерон.
В косметологии используют β-гидрокислоты (салициловая кислота), а также резорцин в небольших концентрациях (1—3%), α-гидрокислоты (АНА) — яблочная, тартаровая, цитрусовая, молочная и гликолевая кислоты. Следует помнить, что топические антибиотики не рекомендуется комбинировать с системными антибиотиками.
К антибактериальному препарату базирон АС, содержащему бензоилпероксид, не развивается резистентности у микроорганизмов, поэтому его можно применять длительными курсами лечения, а также в качестве поддерживающей терапии. Кроме того, риск развития резистентности микроорганизмов к антибиотикам снижается при их комбинации с бензоилпероксидом [8]. Гель на водной основе для наружного применения базирон АС кроме антибактериального и противовоспалительного обладает также комедонолитическим и увлажняющим действием. Комбинированный препарат базирон АС содержит систему «акриловый кополимер — глицерин», которая обеспечивает контролируемую абсорбцию кожного сала и увлажнение кожи: гель показан для всех типов кожи, включая чувствительную.
Важное место в реабилитации больных акне и предупреждением развития осложнений отводится соблюдению рекомендаций по уходу за кожей лица (акне-туалет) с использованием поддерживающей терапии топическими ретиноидами, очищающих лосьонов, гелей, которые не обладают комедогенным действием. Каждый из указанных препаратов для топического и системного действия имеет свои преимущества и побочные эффекты, поэтому очень важно соблюдать данные врачом рекомендации.
С. А. Масюкова, доктор медицинских наук, профессор
З. С. Бекмагомаева, С. А. Разумова, Н. В. Гунина
ГИУВ МО РФ, Москва
Источник